Лімфатична система складається з сітки взаємозв’язаних лімфатичних капілярів, що збирають лімфу з інтерстицію. Сонографія стала методом вибору у пацієнтів із запальними або злоякісними захворюваннями для оцінки як периферичних, так і черевних ЛВ.
Ханс-Петер Вескотт, MDA, Саншань Інь, MDB
ОСНОВНІ ПОЛОЖЕННЯ
● Лімфатична система складається з сітки взаємозв’язаних лімфатичних капілярів, що збирають лімфу з інтерстицію. Лімфа може містити антигени, що входять в лімфовузол (ЛВ); в той же час ЛВ приймають і фільтрують лімфу на своєму шляху через лімфатичну сітку.
● Сонографія стала методом вибору у пацієнтів із запальними або злоякісними захворюваннями для оцінки як периферичних, так і черевних ЛВ. Сонографічне дослідження для характеристики ЛВ включає ряд режимів: B-режим, еластографія, колірний та імпульсно-хвильовий доплер, B-потік і ультразвукове дослідження з контрастним посиленням (УЗКП).
● Чутливість для виявлення метастазів регіональних ЛВ у B-режимі залежить від первинної пухлини, розміру та ехогенності, але обмежена мізерними розмірами пухлинних інфільтратів. Крім сірої шкали, оцінка кровопостачання і перфузії має велике значення для характеристики ЛВ і розмежування нормальних від підозрілих ЛВ.
● Типовий реактивний ЛВ має овальну форму з рівномірною товщиною, зі збереженою корою і правильною ангіоархітектонікою.
● ЛВ-метастази – в основному круглі та гіпоехогенні (аж до анехогенних “кіста”); ехогенні ворота відсутні, з хаотичною ангіоархітектонікою.
● При наявності домінантної периферичної васкуляризації в ЛВ є підозра на злоякісність.
● На сьогодні немає єдиних критеріїв сірошкального або кольорового доплерівського УЗД, які дозволили б надійно диференціювати реактивне збільшення ЛВ від неходжкинської лімфоми.
● Є істотні збіги ультразвукових особливостей між запальним змінами в ЛВ і неходжкінською лімфомою.
● Біопсія під УЗД контролем в більшості випадків ефективна у визначенні характеристик ЛВ.
● Використання контрастних речовин в більшості випадків найбільш ефективне в виявленні тканинної перфузії, тим самим оцінюючи вплив на ЛВ хіміо- або променевої терапії.
ЛІМФАТИЧНА СИСТЕМА
Лімфатична система складається з сітки пов’язаних лімфатичних канальців, що збирають лімфу з інтерстицію за допомогою безпросвітних лімфокапілярів, а потім виносять її на наступний регіональний рівень лімфатичних вузлів (ЛВ).
Протягом 24 годин виробляється приблизно 2 л лімфатичної рідини. Розмір крихітних трубок дозволяє пройти цю сітку тільки невеликим молекулам і частинкам (у тому числі антигенам). Лімфатичні судини мають клапанну систему, яка дозволяє лімфі текти тільки в одному напрямку, запобігаючи внутрішньопросвітньому витіканню рідини.
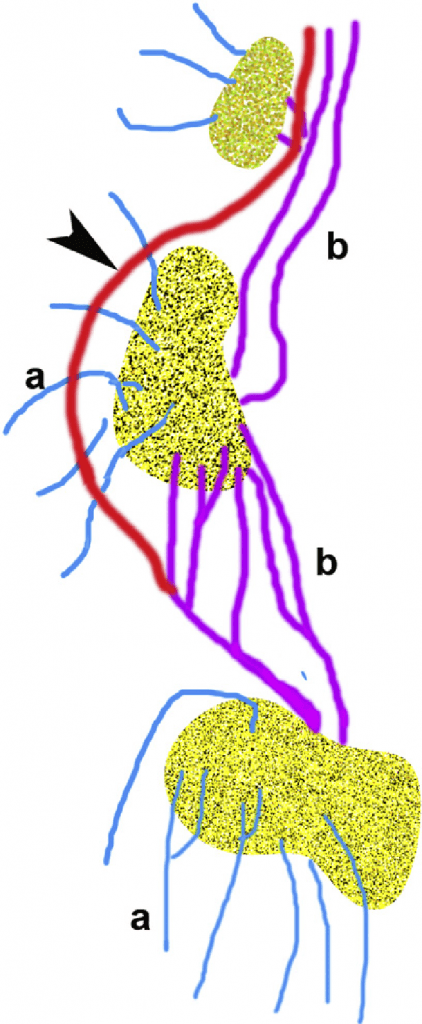
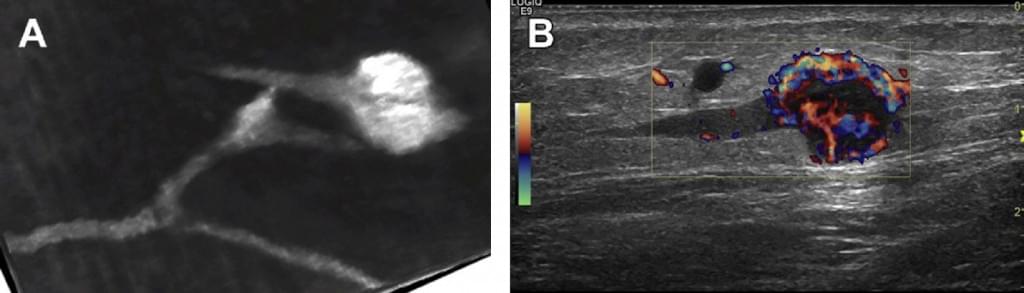
Залежно від розміру ЛВ, лімфа входить в ЛВ однією або декількома аферентними лімфатичними судинами та проходить через ретикулярну сітку, фільтрується і аналізується на своєму шляху через ЛВ. Очищена лімфа дренується еферентними лімфатичними судинами, потрапляючи в системний кров’яний потік через грудну протоку в ліву та праву підключичні вени. Еферентні лімфатичні судини можуть також функціонувати як аферентні лімфатичні судини, якщо вони знову впадають в наступний ЛВ для фільтрації. Деякі лімфатичні судини можуть обійти перший (сторожовий ЛВ) або вторинний ЛВ, і увійти до наступного, або один з наступних ЛВ (Мал. 1).
Рис. 1. Схема ланцюга ЛВ (а – аферентна судина, b – еферентна судина). Стрілка вказує на обхідну еферентну лімфосудину, яка дренується в ЛВ 2-го порядку.
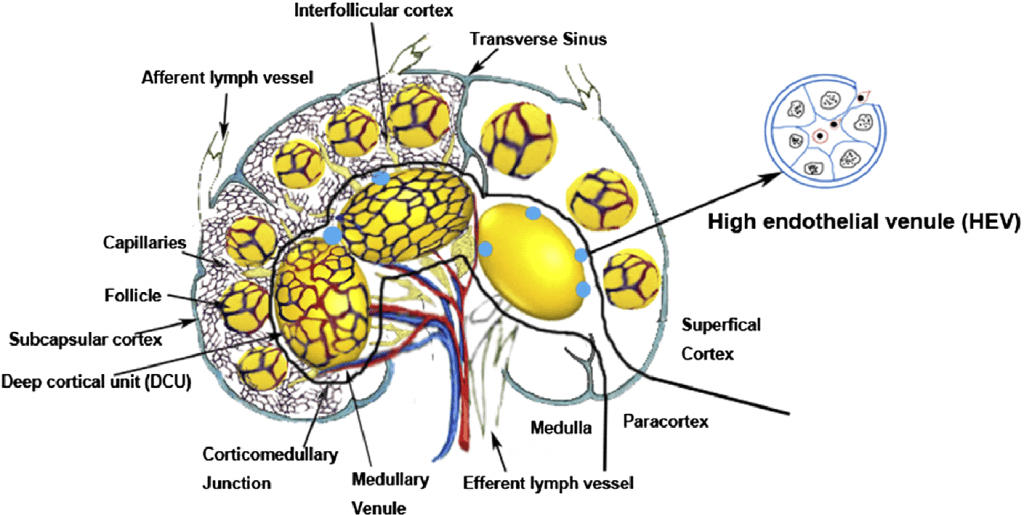
Лімфатичні вузли мають капсулу з жорсткої сполучної тканини. Кожен ЛВ складається з 3 частин. Субкапсулярна кора складається з первинних і вторинних фолікулів, які оточені та відокремлені один від одного інтерфолікулярною корою. Вторинні фолікули розвиваються, коли вони стикаються з антигенами. Лімфа може містити антигени, які входять до ЛВ через аферентні лімфатичні судини, в той час як більшість лімфоцитів входить в ЛВ через кровоносні судини. B-лімфоцити знаходяться у фолікулах у поверхневій корі, де вони взаємодіють з фолікулярними дендроцитами. Паракортикальний шар складається з глибоких кортикальних одиниць (ГКО), в яких знаходяться Т-лімфоцити і взаємодіють з дендроцитами (Мал. 2). При контакті з антигенами через спеціалізовані венули, а саме венули з високим ендотелієм (ВВЕ), сітка, що складається з ВВЕ відкривається, тим самим дозволяючи лімфоцитам мігрувати в інтерстицій, щоб зустрітися зі специфічним антигеном. ВВЕ є спеціалізованими посткапілярними венозними судинами з товстими ендотеліальними клітинами, на відміну від звичайних, з тонкими ендотеліальними клітинами, які знаходяться в звичайних венулах.
ВВЕ дозволяють звичайним лімфоцитам рухатися туди і назад між ЛВ і судинною системою. На відміну від ендотеліальних клітин інших судин, ендотеліальні клітини ВВЕ мають товстий ендотелій, який відрізняється від плоскої морфології ендотеліальних клітин, що вистилають інші судини. Саме через товщину дані клітини називають високими ендотеліальними. Лімфоцити, які не залучені в цей процес покидають ЛВ через еферентні лімфатичні судини. Мозкова речовина з медулярними тяжами знаходиться в центрі ЛВ. Лімфовузли забирають і фільтрують лімфу через сітку ЛВ. Ця сітка являє собою лімфоцити, антиген-представляючі клітини і макрофаги для взаємодії з імунокомпетентними клітинами. Живильні і дренуючі судини входять в ворота ЛВ і їх гілки вільно досягають фолікулів (Мал.3). Деякі лімфовузли кровопостачаються додатковими артеріями і венами, що входять в ЛВ поза його воротами.
На противагу ЛВ, лімфатичні вузлики не мають капсули; вони також відомі як слизоваассоційована лімфатична тканина (САЛТ), і найчастіше зустрічаються у верхніх відділах шлунково-кишкового тракту (ШКТ). Частина САЛТ складається з Пейєрових бляшок клубової кишки. Шлунково-кишковий тракт є найчастотнішим екстранодальним місцем неходжкінської лімфоми (НХЛ), становлячи лише 5% НХЛ.
УЛЬТРАСОНОГРАФІЧНІ РЕЖИМИ ДОСЛІДЖЕННЯ
Сонографічна оцінка ЛВ включає: кількість і розмір ЛВ, форму, ехогенність (включаючи мікрокальціфікацію і кістозні зміни), структуру в B-режимі, край, пружність, судинні особливості та оцінку болючості лімфовузлів. Доступні ехографічні режими допомагають оцінити ці різні морфологічні та перфузійні особливості. В-режим, еластографія, колірна та імпульсно-хвильова (ІХ) доплерографія, В-потік, ультразвукове дослідження з контрастним підсиленням (УЗКП), а також біопсія під ультразвуковим контролем – важливі інструменти в діагностиці ЛВ. B-режим є основним сонографічним дослідженням для виявлення, характеристики та визначення розмірів і локалізації ЛВ.
Рис. 2. Лімфоїдні дольки, функціональний блок з ЛВ. Зовнішня зона складається з фолікулів, за нею паракортикальна і мозкова речовина. Лімфа проходить через ретикулярну сітку, де імунокомпетентні клітини взаємодіють з антигенами. Високі ендотеліальні венули є посткапілярними венулами з кубічними ендотеліальними клітинами, які дозволяють лімфоцитам мігрувати в паренхіму лімфатичних вузлів з кровоносних судин.
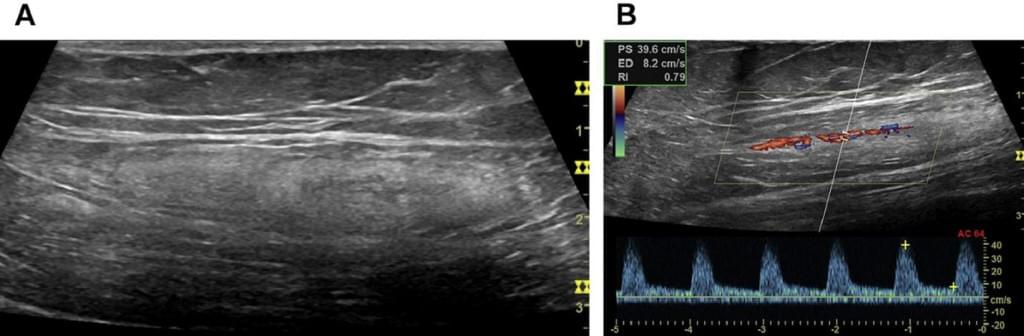
По можливості повинні застосовуватися високочастотні лінійні датчики. Для візуалізації судин внутрішніх органів повинен бути обраний найбільш чутливий метод з найнижчою ймовірністю артефактів. Колірний доплер і методи ІХ доплера використовуються з метою демонстрації судин ЛВ. ІХ доплер дає інформацію про швидкість і відношення швидкості, такі як індекс резистивності (ІР) та індекс пульсації (ІП), які легко можуть бути обчислені. B-потік є технікою без ефекту доплера, яка здатна відображати картинку майже без артефактів, набагато менше залежить від кута атаки і не потребує кольорового монітору, тому що інформація про потік відбивається на всьому зображенні.
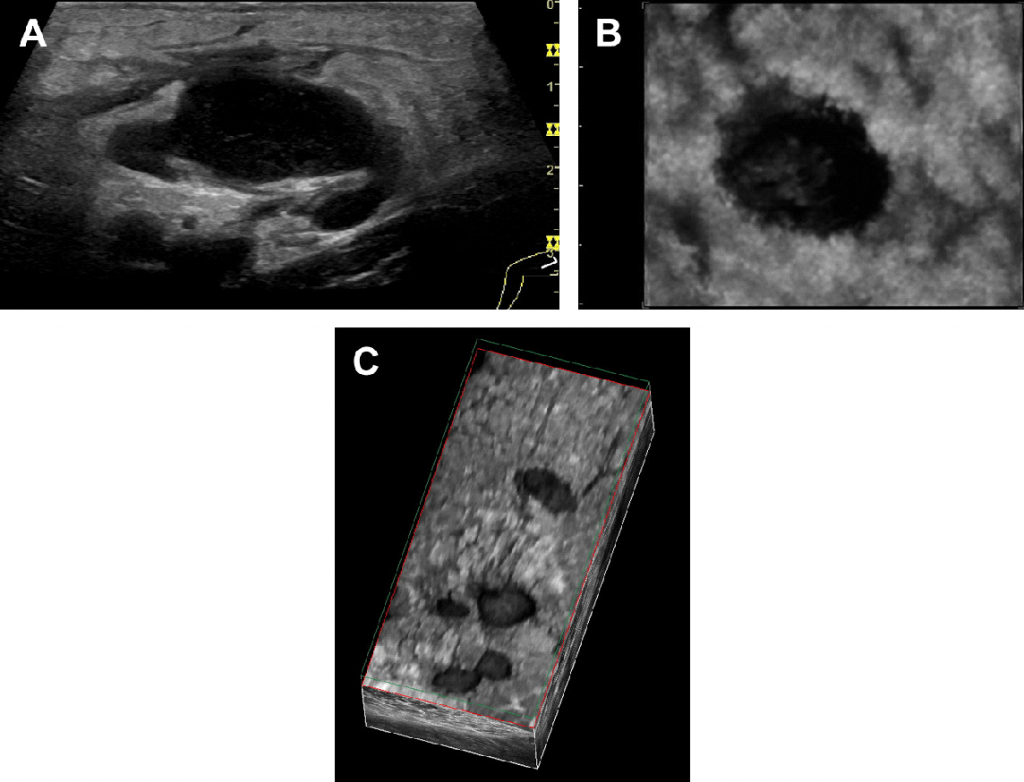
Отже, В-потік є хорошим, хоча і є обмеженим, методом візуалізації будови ЛВ, тому що для дослідження напрямку потоку додатково необхідна інформація ефекту Доплера (Мал. 4). Крім того, трьохвимірне зображення допомагає краще візуалізувати прилеглі до ЛВ тканини, або ж оцінити рубці після лімфодисекціі.
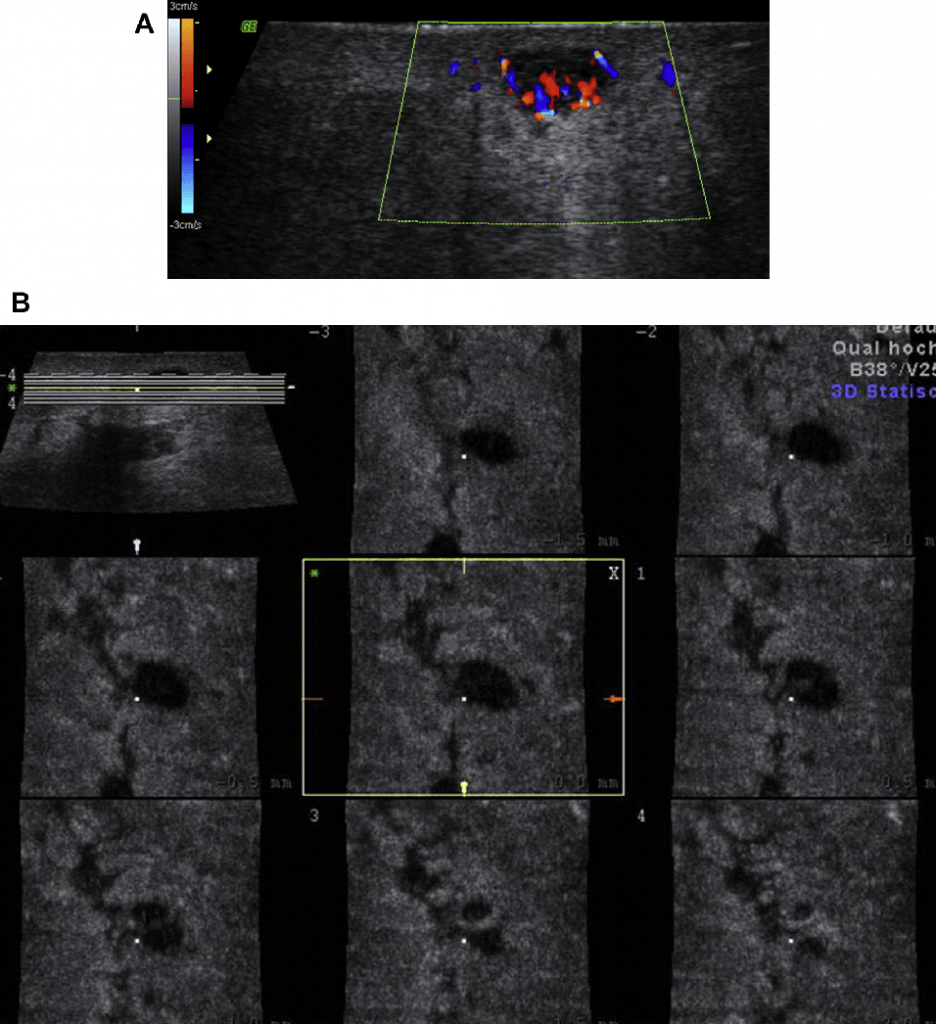
Як і при пальпації рукою, жорсткість підшкірних утворень (їх болючість) оцінюється за допомогою еластографії, що дозволяє продемонструвати жорсткість ЛВ і розрізнити тверді і м’які області ЛВ. Пропонуються два різних технічних рішення. Компресійна еластографія використовує зовнішній тиск датчика, щоб стиснути тканину і відобразити зміщення розсіювання на кольоровий карті між різними відтінками червоного і синього (Мал. 5). Зсувнохвильова еластографія використовує короткі імпульси високої інтенсивності і зображує деформацію тканин перпендикулярно до напрямку поширення звукової хвилі.
Контрастні речовини (КР) є найбільш чутливими для виявлення перфузії ЛВ з високою просторовою роздільною здатністю, але при цьому потрібне спеціалізоване програмне забезпечення. Оцінка руху КР та напрямки її нагромадження є важливими критеріями у характеристиці ЛВ. Через те, що в рідкісних випадках можуть виникати побічні реакції, показання для використання КР повинні бути ретельно зважені (КР для дослідження ЛВ доступні тільки для незадокументованого використання).
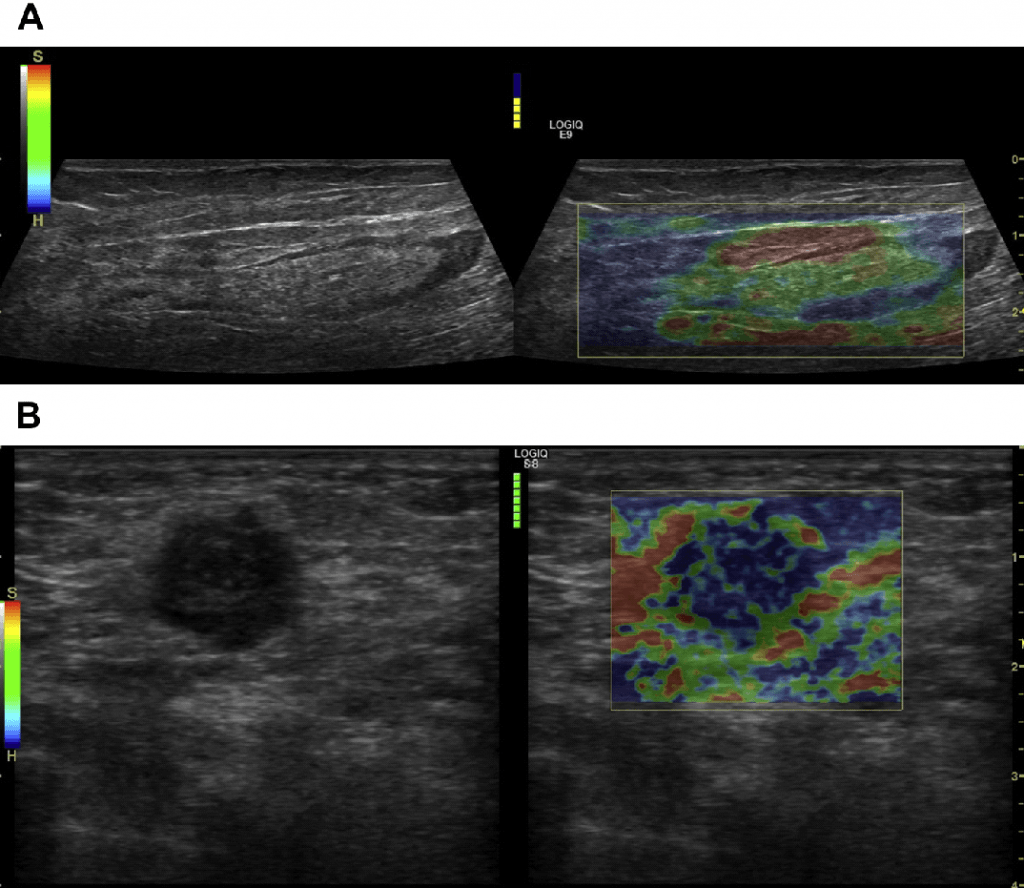
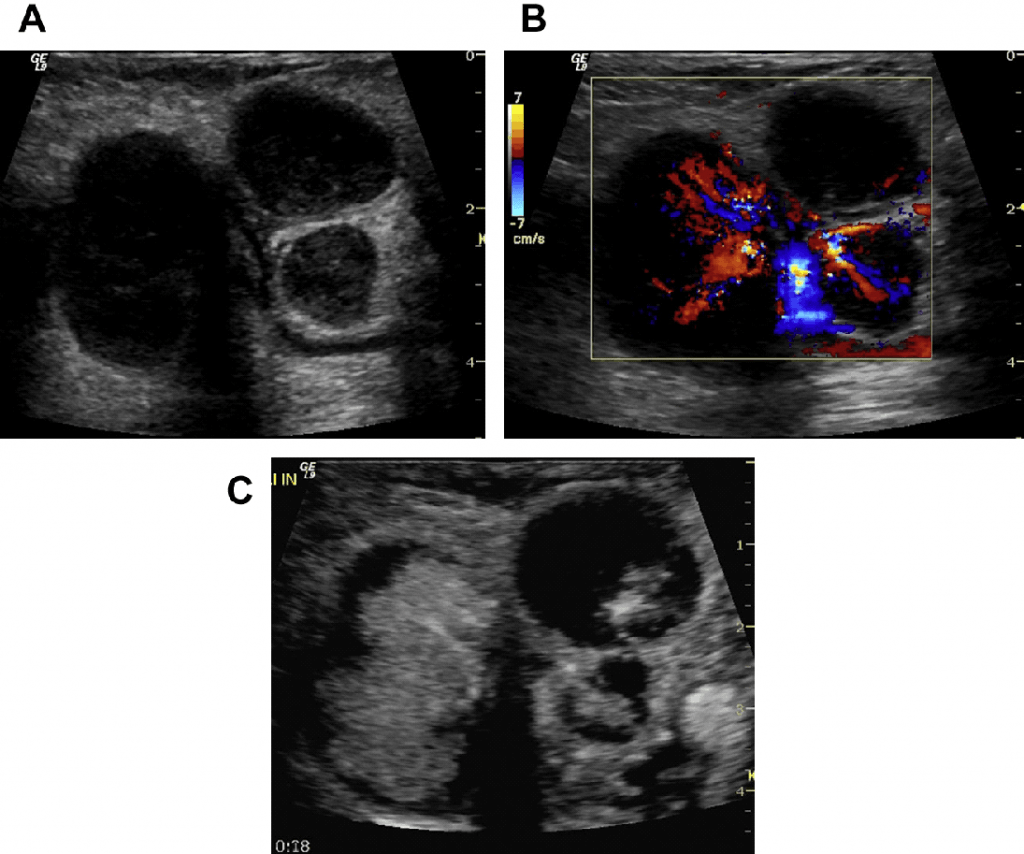
Рис. 3. (А, В) Реактивний паховий ЛВ у пацієнта з атопічним дерматитом. (A) B-режим показує коркові ехонегативні фолікули, оточені паракортексом, центральним мозковим шаром і ехогенними воротами. Є підозра, що ЛВ у цих пацієнтів можуть мати ознаки плазмоклітинного лімфаденіту. (B) Двонаправлений кольоровий енергетичний доплер підтверджує насичену васкуляризацію, яка проходить прямо через мозковий шар. (Дані: Мюллер К. М. Плазмоклітинний лімфаденіт при нейродерміті).
Рис. 4. (А-С). Реактивний ЛВ в правій паховій області (мононуклеоз). (A) B-режим. (B) Енергетичний доплер. (С) B-потік. На кольоровому доплерівському зображенні показаний центральний судинний пучок з правильним розгалуженням артерій і відсутністю інтранодальних вен. B-потік показує додаткові крихітні периферичні судини.
Рис. 5. (А) Компресійна еластографія реактивного ЛВ, що демонструє те, що кора є жорсткішою, ніж ворота. (В) ЛВ метастази в лівій пахвовій западині (меланома). Жорстка тканина відображається блакитним, м’яка тканина – червоного кольору.
ВИЯВЛЕННЯ ЛІМФОВУЗЛІВ
Вважається, що ультразвукове дослідження (УЗД) перевершує пальпацію у виявленні та описі підшкірних ЛВ. При оцінці периферичних ЛВ, УЗД стало методом дослідження першої лінії у пацієнтів із запальними або злоякісними захворюваннями. Частота виявлення і характеристика черевних ЛВ залежить від умов сканування, обладнання і, не в останню чергу, навиків та знань оператора.
Припускають, що у людини існує, принаймні, 1000 ЛВ. Крихітні лімфовузли (менше ніж 2 мм) не відрізняються від навколишніх тканин та їх акустичних властивостей, відповідно вони не можуть бути виявлені. Сонографія спрямована на виявлення та визначення характеристик всіх захворювань ЛВ (доброякісних і злоякісних). Метою візуалізації у пацієнтів з відомим захворюванням є: стадіювання, оцінка відповіді на терапію та ідентифікація нових ЛВ, або рецидиву захворювання, або ускладнень терапії. Лімфатичні судини і вузли слідують за ходом судин; вони можуть розташовуватися в різних частинах тіла, таких як шия, пахви, пах або живіт. При використанні високочастотного лінійного датчика поверхневі ЛВ від 3 до 2 мм можуть бути ідентифіковані, коли вони знаходяться в оточенні жирової тканини. ЛВ-метастази від 0,2 до 2 мм розглядаються як мікрометастази, а менше 0,2 мм – як субмікрометастази. Вони найчастіше знаходяться патологом в сторожових ЛВ. Ці крихітні метастази не можуть бути виявлені якимось сонографічним режимом.
Для анатомічних областей, в яких транскутанна сонографія неможлива (середостіння чи області воріт легенів) може бути виконана ендоскопічна сонографія, але комп’ютерна томографія (КТ) є методом вибору. Те ж саме для пацієнтів з несприятливою будовою черевної стінки. Залежно від розташування, ендосонографія є високонадійним інструментом для виявлення і характеристики медіастинальних і параезофагеальних ЛВ, або ЛВ в воротах печінки, або парапанкреатичного простору. Можливість виконання тонкоголкової аспіраційної пункції є ще однією важливою перевагою.
Лімфатичні судини і їх вузли слідують у напрямку судин. На шиї зони розташування ЛВ можуть бути розділені на 8 областей (Мал. 6), розділених м’язами, трахеєю і кістками.
Метастази раку молочної залози поширюються в основному в пахвові ЛВ, підключичну і внутрішню грудну області (Мал. 6В). Пахвова ділянка може бути складним завданням для діагностики через несприятливі умови сканування у худих пацієнтів або після лімфодисекціі.
Рис.6. ЛВ шиї (А) пахвової (В) і пахової області (С).
Оглядове дослідження раку щитовидної залози проведене Mulla et al. повідомляє про низьку чутливість методу для виявлення ЛВ-метастазів, до 27% для сонографії і КТ, порівняно з гістологією.
В паху поверхневі лімфовузли можна знайти супрамедіально, латерально і нижче пахової зв’язки. Медіальніше пахових судин, зустрічаються глибокі ЛВ (див. Мал. 6C.). Найвищий ЛВ на нозі знаходиться в проксимальній частині стегнового каналу поблизу пахової зв’язки і медіальніше стегнової вени, або може бути першим вузлом в області таза (вузол Клоке). Ця область також повинна бути ретельно досліджена. Якщо цей ЛВ збільшений, його іноді можна помилково прийняти за стегнову грижу.
Важливо не тільки виявити ЛВ, а й визначити вогнищеві зміни в корі ЛВ (Мал.7). Тому виявлення – це вже частина характеристики ЛВ.
Для точного визначення стадії, прогнозу і оптимальних терапевтичних можливостей вкрай необхідно відрізнити нормальний ЛВ від злоякісного. Крім дослідження в сірій шкалі, васкуляризація і перфузія мають велике значення в характеристиці ЛВ, а також для виявлення відмінностей між нормальними та злоякісними ЛВ.
ВАСКУЛЯРИЗАЦІЯ І ПЕРФУЗІЯ ЛІМФОВУЗЛІВ
Паравазальне скупчення рідини є відмінною ознакою запалення і раку. При запаленні, одночасна екстравазація плазми відбувається для імунної відповіді і підтримки перфузії тканин. У пухлинах подібні механізми працюють, але не дуже добре регулюються (Мал. 8). Тому перфузія крові в пухлинах неоднорідна, а загальна або локальна екстравазація плазми взаємопов’язана з перфузією. Гостре запалення характеризується вазодилятацією, збільшенням проникності і підвищенням артеріального потоку, які індукуються різними ендогенними медіаторами. Злоякісні пухлини мають більш високу жорсткість судин, яка може становити до 10% від обсягу пухлини. У більшості ракових пухлин типова судинна мережа руйнується і, в межах судинної мережі недосконалих пухлинних судин з хаотичною ангіоархітектонікою, судинні гілочки виглядають атипово. Пухлинні судини часто мають атріовентрикулярні шунти. Періцити – відсутні або слабо пов’язані з пухлинним ендотелієм. Пухлинні артерії можуть мати різний діаметр або бути роздвоєними. Тому жорсткість судин може відрізнятися в пухлині або у злоякісних ЛВ (див. Мал. 8В).
Таким чином, для характеристики ЛВ, обов’язковим є проведення дослідження їх судин шляхом застосування техніки Доплера, B-потоку або, при необхідності, УЗД з контрастними речовинами (див. Мал. 8).
Пухлинні судини не мають м’язового шару; їх стінки характеризуються порами різних розмірів. Розмір пір варіюють в діапазоні від 200 нм до 1,2 мм в межах однієї пухлини. Залежно від розміру цих пір, рідина буде просочуватися в інтерстицій, тим самим збільшуючи внутрішньопухлинний тиск, що призводить до ішемії, яка сама по собі стимулює неоангіогенез. У той же час існує внутрішньосудинне збільшення гематокриту, яке також сприяє гіпоксії і некрозу центру пухлини.
Коли внутрішньонодулярний тиск зростає, ІР також зростає. Маленькі венозні судини здавлюються і не можуть бути виявлені технічно за допомогою кольорової доплерографії. Можна візуалізувати тільки великі периферичні вени ЛВ. На даному етапі починає розвиватися внутрішньопухлинна ішемія. При подальшому збільшенні тиску менші, а пізніше і великі інтрамуральні артерії не будуть візуалізуватися. Ahuja et al. зазначив, що периферична васкуляризація не визначається в нормальному або реактивному ЛВ, а наявність периферичної васкуляризації, незалежно від того тільки периферична або змішана васкуляризація, дуже підозріло на наявність злоякісності. До тих пір поки орган має інтактну капсулу, тиск буде підвищуватися. Коли в капсулу вростає пухлина, яка руйнується, внутрішньопухлинний тиск в більшості випадків падає знову, а міжклітинна рідина з ЛВ розподіляється в прилеглій жировій тканині (Мал. 9). УЗУК здатне демонструвати пухлинну інфільтрацію в прилеглі тканини поруч з ЛВ, якщо відбулася неоваскуляризація (Мал. 10).
ІР буде зменшуватися знову і кольоровий доплер покаже більш низьку інтранодулярну васкуляризацію. Таким чином, первинна пухлина з декількома ЛВ-метастазами може мати різні зразки васкуляризації.
Ці варіанти можуть бути пояснені не тільки кількістю шунтів і великих неосудин, а також результатом відмінності в інтранодулярному тиску, як результат різної внутрішньопухлинної перфузії. Відомо, що в порівнянні з реактивними ЛВ, метастатичні вузли мають вищий ІР та ІП.
В запальних ЛВ значно менше варіантів перфузії, в яких внаслідок місцевого набряку розвивається ішемія, що може привести до абсцесу і некрозу.
Полеміка про цінність ІР та ІП для диференціації доброякісних і злоякісних вузлів, ймовірно, може бути вирішена за допомогою вивчення впливу інтранодулярного тиску на резистивні показники, які можуть змінюватися навіть в одиничному злоякісному ЛВ.
Зменшена, або навіть частково знижена васкуляризація також може бути викликана високою локальної жорсткістю невеликих пухлинних клітин, наприклад в лімфомах. У зв’язку з цим, жорстко упаковані пухлинні клітини будуть механічно здавлювати інтранодальні судини.
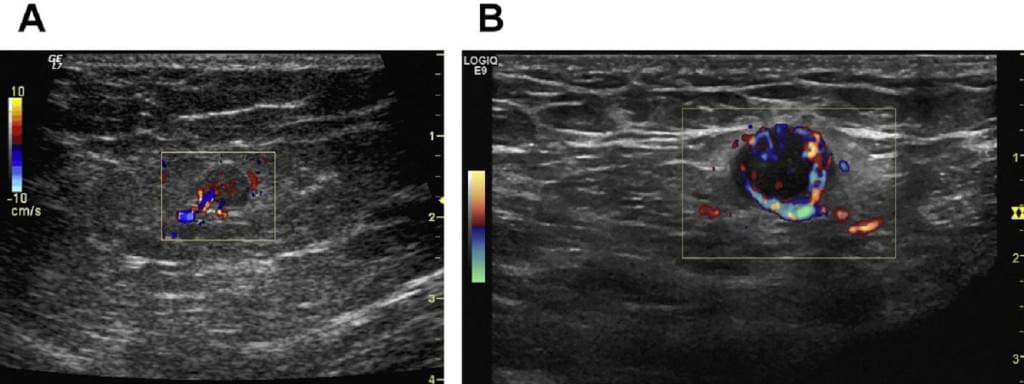
Кольоровий допплер або B-потік може відобразити зміни васкуляризації під час систоли і діастоли, особливо в метастатичних ЛВ (Мал. 11). B-потік може додатково характеризувати інтранодальні пухлинні судини.
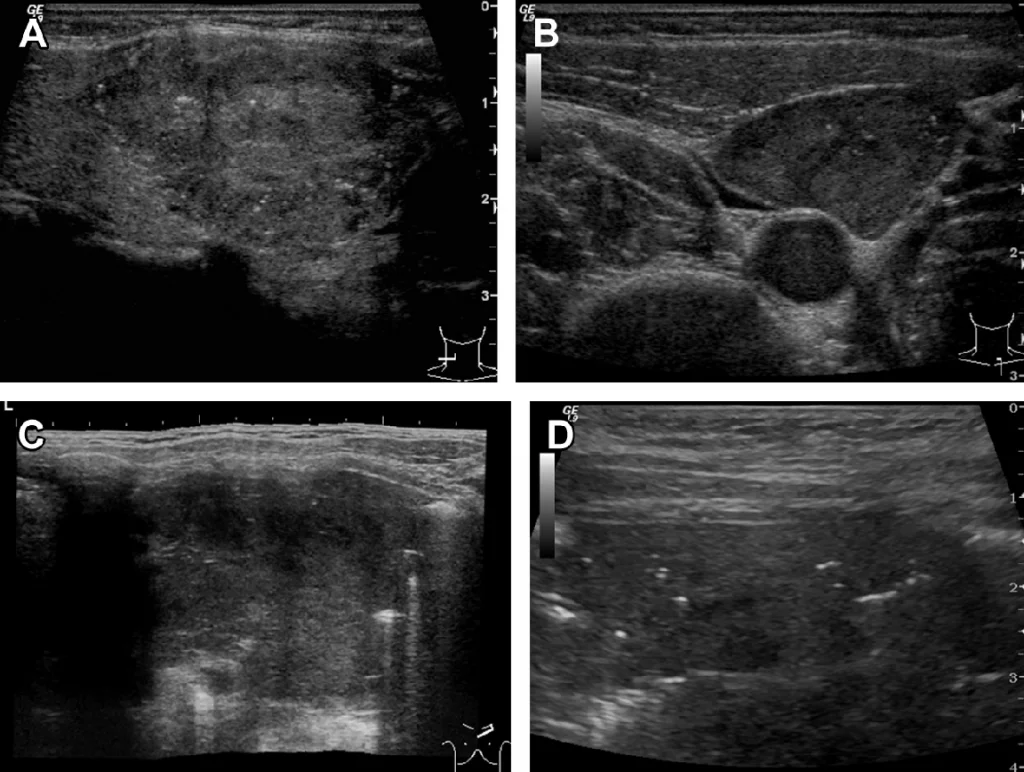
Рис. 7. (А-F) Різні результати B-режиму регіональних коркових уражень. (А) Ехонегативні пахвові ЛВ з кортикальним потовщенням у пацієнта з саркоїдозом. (B) Метастази меланоми в пахові ЛВ. (С) Хвороба Ходжкіна пахових ЛВ. (D) Місцеве запалення ЛВ шиї. (Е) Локальна жирова інфільтрація при лімфомі, ЛВ шиї. (F) Підключичні метастази 3 мм і 5 мм при меланомі. Всі діагнози були підтверджені при лімфодисекції або біопсією.
Рис. 8. B-режим (А) і В-потік (B) зображення інтранодального розподілу судинної жорсткості та ангіоархітектоніки в ЛВ-метастазах (меланома).
РЕАКТИВНІ ЛІМФАТИЧНІ ВУЗЛИ
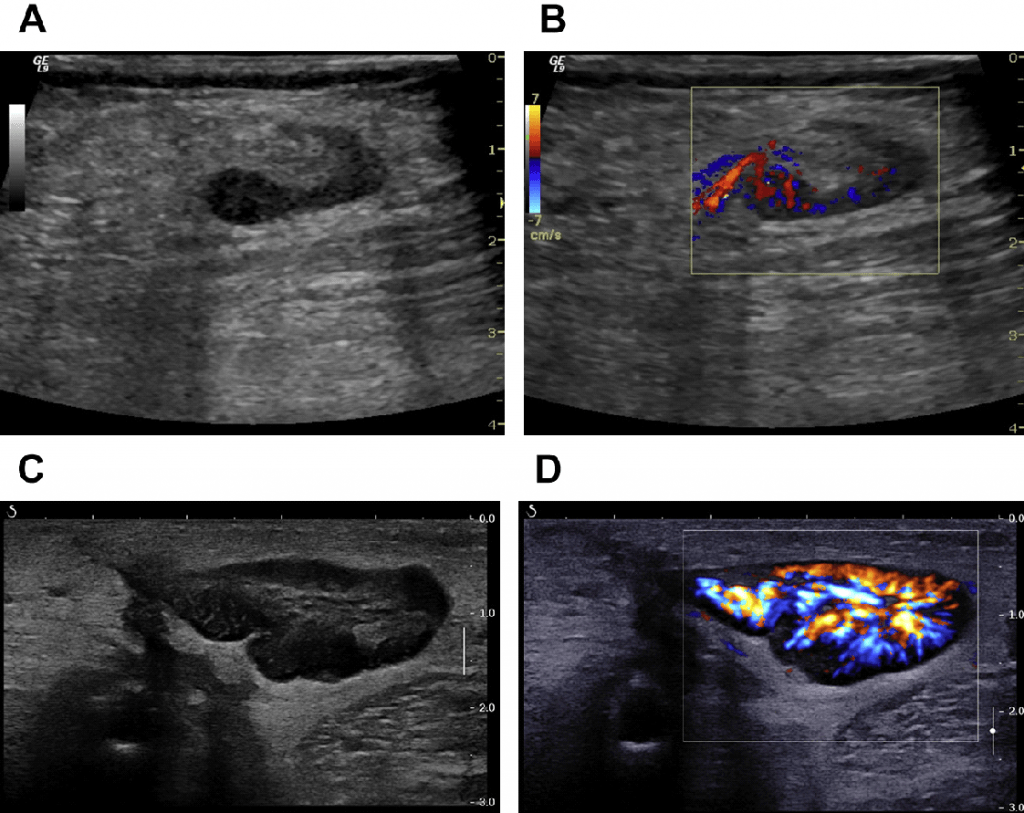
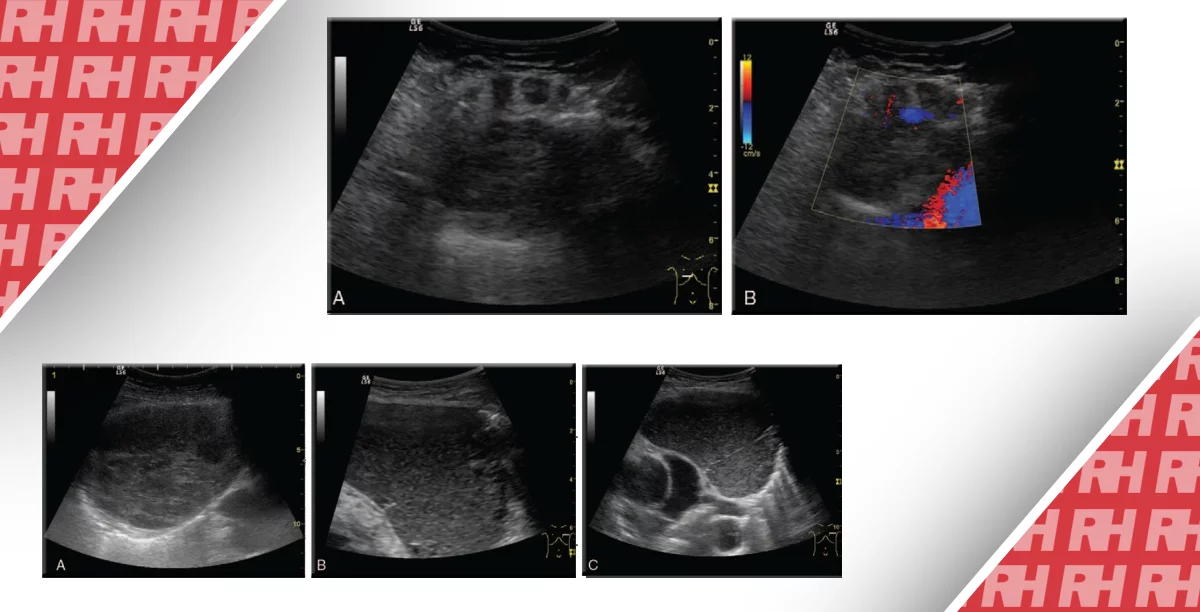
Збільшення ЛВ може бути викликано запальним, аутоімунним або злоякісним процесом. Бактеріальні та вірусні захворювання, такі як мононуклеоз, герпес, гепатит, інфекції кишечника або носоглоткового простору є найбільш поширеними причинами реактивного лімфаденіту. Мононуклеоз часто протікає разом зі збільшенням селезінки. При гострому і активному хронічному гепатиті визначаються збільшені лімфовузли у воротах печінки (Мал. 12).
Реактивні ЛВ виявляються і характеризуються типовою картиною в B-режимі: ехонегативна кора на тлі навколишньої ехогенної жирової тканини, що буде посилюватися залежно від гостроти і тяжкості запалення. При використанні високочастотного конвексного або лінійного датчиків іноді можна побачити ехонегатівні кістозні фолікули в межах кори.
Реактивна лімфаденопатія – непухлинне збільшення ЛВ у відповідь на антигенну стимуляцію. Клінічно реактивні ЛВ в основному болючі і рухливі. Залежно від клітинної відповіді, можуть бути виділені 3 гістологічних типи. Фолікулярна гіперплазія є найбільш поширеною (диференціальні діагнози: ревматоїдний артрит, синдром Шегрена і токсоплазмоз). На другому місці паракортикальна гіперплазія з переважною стимуляцією Т-клітин, що може бути діагностовано гістологічно (інфекційний мононуклеоз або інші вірусні інфекції). Третьою за поширенням є синусова гіперплазія, так виглядають ЛВ при гемофагоцитозі і гістіоцитозі.
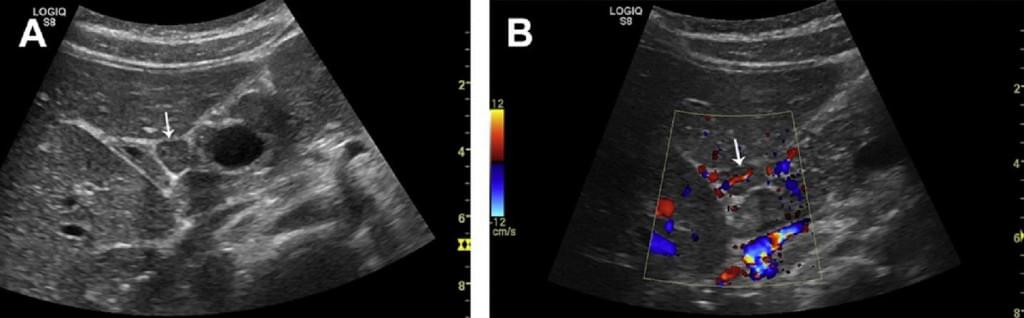
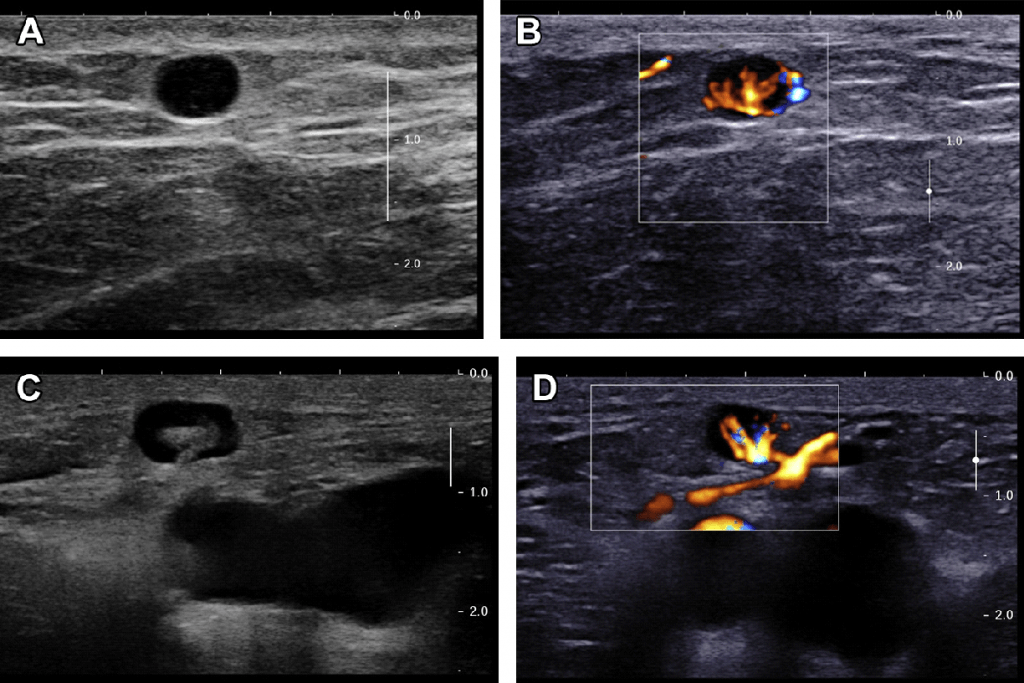
Слід зазначити, що інфекція може викликати обмежене кортикальне потовщення. У більшості випадків місцеве інфекційне вогнище може бути виявлено клінічно або за допомогою УЗД. Такий осередок характеризується правильною сегментарною васкуляризацією (Мал. 13). Так як обмежене кортикальне потовщення характерно і для пухлинної інвазії, повинна бути виконана біопсія.
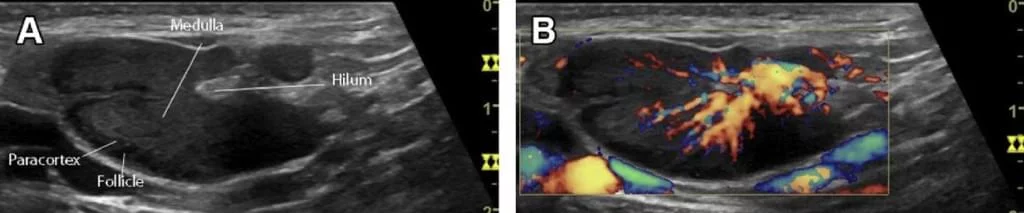
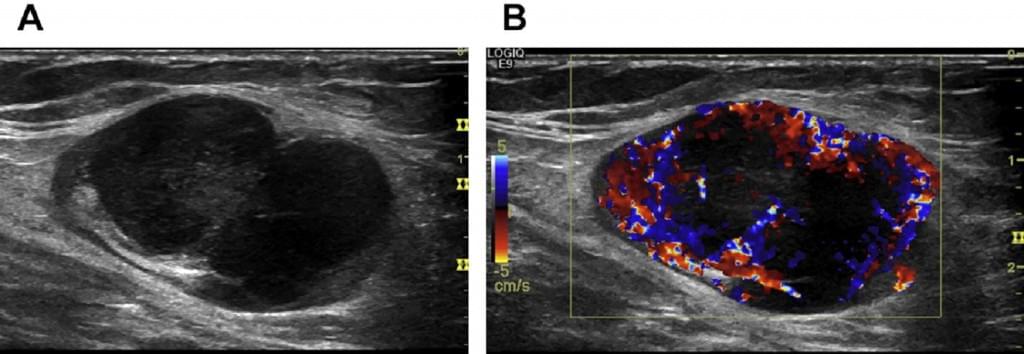
Типовий реактивний ЛВ має овальну форму з рівномірною товщиною його кори. Ворота, де входять судини можна побачити у всіх випадках на ранній стадії. У великих ЛВ судини можуть бути навіть визначені на сірошкальних зображеннях. Кольоровий доплер показує напрямок і пульсацію кровотоку. Судини деревоподібно діляться від воріт до кори.
Рис. 9. (А) Абсцедуючі запальні ЛВ. (В) Пухлина зруйнувала капсулу ЛВ, що викликало набряк навколишніх тканин (зображення в коронарній площині). (C) П’ять ЛВ-метастазів меланоми з набряком відображені в коронарній площині.
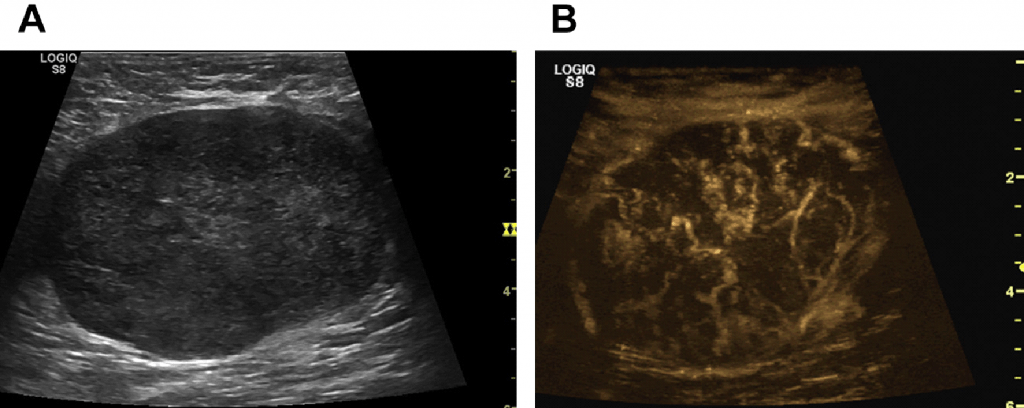
Рис. 10. Пухлинна інвазія в перинодальну жирову тканину. На УЗД з контрастним посиленням, неоваскуляризація – пухлинні судини, які збільшують розмір ЛВ в порівнянні з В-режимом.
Рис. 11. (А, Б) Два метастази меланоми в один ЛВ.
Рис. 12. (А) Лімфатичні вузли пацієнта з хронічним гепатитом у воротах печінки (стрілки). (B) Кольоровий доплер відображає кровопостачання за рахунок центральної артерії.
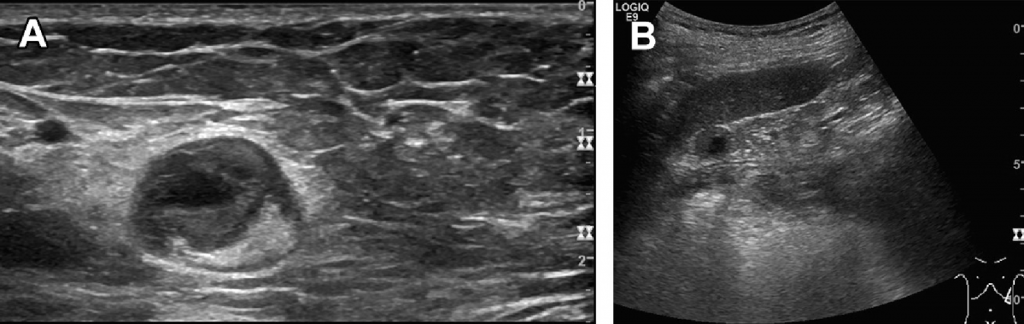
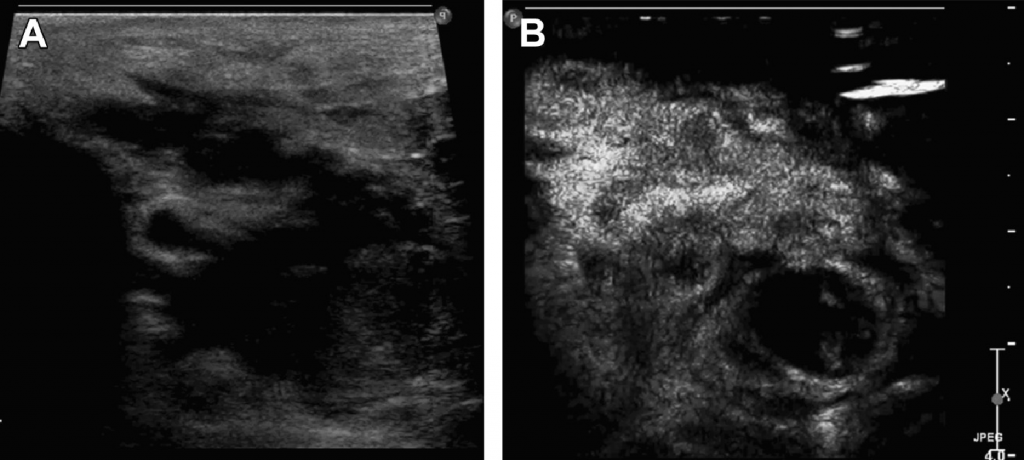
Крім гострих запальних ЛВ, часто зустрічається жирова інволюція ЛВ, особливо в пахвовій і паховій області, і може бути помилково прийнята за підшкірну ліпому, так як тонкий шар кори іноді може бути важко візуалізувати (Мал. 14).
ІР в запальних ЛВ відображає його інтранодулярний тиск, а, отже, може мати велику мінливість, хоча в більшості випадків буде меншим, ніж 0,70.
Правильно розгалужені судини, що виходять із воріт, не є специфічними для реактивних ЛВ або лімфом. В деяких випадках пухлинна трансформація ЛВ показує вже підвищений, але правильний потік (Мал. 15 і 16).
Як наслідок, жоден критерій не дозволяє достовірно встановити причину збільшення ЛВ. На додаток до морфологічних і гемодинамічних критеріїв, клінічна картина повинна бути прийнята до уваги.
В таблицях 1 і 2 представлені критерії, які допомагають розрізняти реактивні і метастатичні ЛВ і лімфоми.
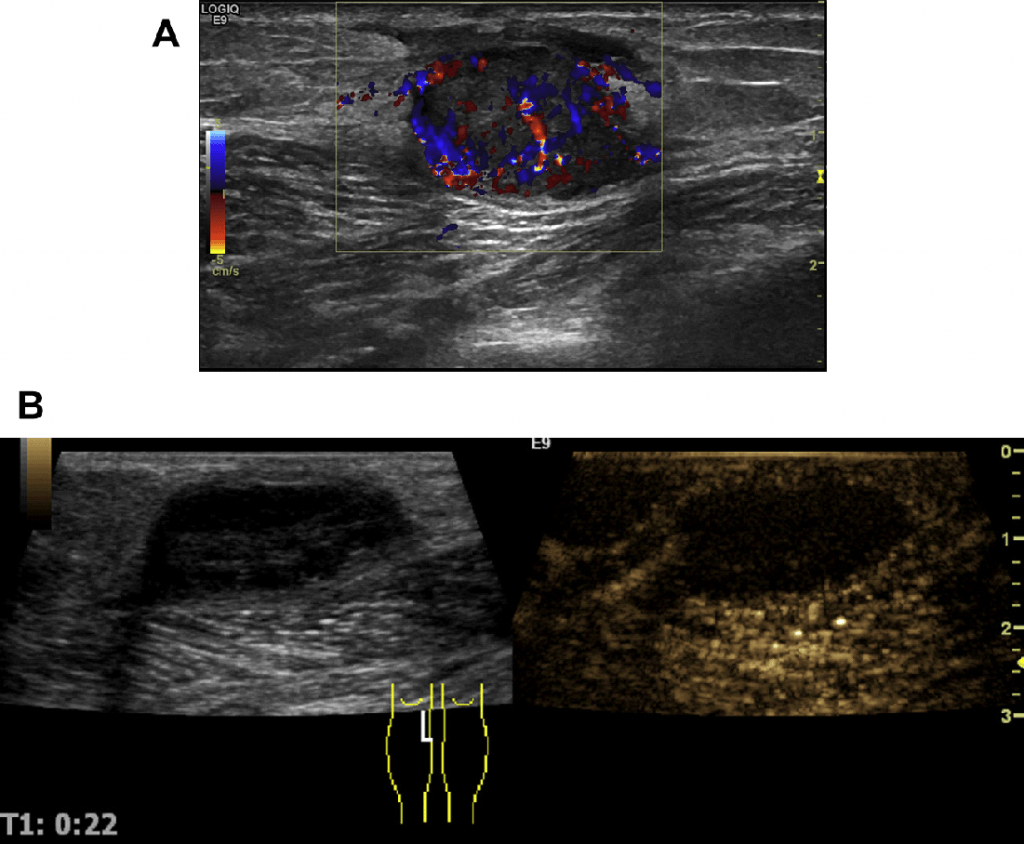
Рис. 13. (А) Сегментарне потовщення пахвового ЛВ. (B) Кольоровий доплер показує сегментарну гіперваскуляризацію. Біопсія підтвердила запальну коркову реакцію. (С, D) Гострий запальний ЛВ з нерівномірним потовщенням кори після шунтування поверхневої стегнової артерії (інфіковані виразки на шкірі гомілки).
Рис. 14. (А, Б) Жирова інволюція ЛВ овальної форми, індекс резистивності – 0,76.
ПУХЛИННІ ЛІМФАТИЧНІ ВУЗЛИ
В основному, ультразвукове дослідження розглядається в якості дослідження першої лінії в діагностиці метастатичних уражень, лімфом, особливо в поверхневих зонах. Лімфовузли є найчастішим місцем метастатичного поширення. Чутливість в виявленні регіональних ЛВ метастазів в B-режимі залежить від первинної пухлини, розміру, товщини коркового шару і ехогенності воріт (див. Мал. 7A-F). ЛВ-метастази в основному круглі і гіпоехогенні як кісти, а ехогенні ворота – втрачені. Чутливість для виявлення кровопостачання ЛВ і перфузії залежить від ультразвукового методу. Кольоровий доплер і B-потік можуть визначити великі судини, які здійснюють кровопостачання ЛВ. У випадках ранньої стадії лімфатичної пухлини та центральні судини все ще помітні, в той час як пухлинний вузол формує власну судинну сітку. Поряд з нормальними центральними судинами, пухлинні судини вростають в ЛВ з його периферії. Так як пухлинні судини певною мірою негерметичні, інтранодальний тиск відрізнятиметься між різними стадіями процесу. Крім того відомо, що неоангіогенез бере участь і в утворенні лімфатичних судин (лімфангіогенезу за рахунок судинного ендотеліального фактору росту С). Передбачається, що лімфангіогенез в сторожовому ЛВ сприяє поширенню пухлини у віддалені місця. Чи сприяє лімфангіогенез дренажу з пухлини і таким чином зменшенню інтранодального тиску поки неясно.
Діагностична точність УЗД в постановці стадії процесу в черевній порожнині нижче, ніж у КТ і МРТ, особливо в області грудної клітини.
Регіонарні ЛВ розташовані вздовж магістральних судин і органопостачаючих судин. У разі лімфатичного поширення, пухлинні клітини входять в ЛВ через аферентну лімфатичну судину і починають рости там, де вони потрапили в корковий шар. Таким чином, створення нових судин починається від кори (Мал. 17).
При стадіюванні пацієнтів з пухлинами, знання лімфатичних шляхів з первинної пухлини є обов’язковим. Транспортування через лімфатичну систему є найбільш поширеним шляхом для початкового поширення раку. Початковий маршрут пухлинних клітин у більшості пацієнтів з меланомою або раком молочної залози проходить через лімфатичні судини в регіональні вузли. Пухлинні клітини можуть, особливо при меланомі, залишатися в межах лімфатичної судини і починати там рости (транзитні метастази; Мал. 18). Місце ракової інфільтрації в ЛВ при раку грудей залежить від квадранта розташування пухлини. Пухлини верхнього зовнішнього квадранта поширюються на ЛВ пахвової западини в 75%. Інші місця розповсюдження метастазів на початку захворювання: над- і підключичні ЛВ і міжгрудні ЛВ (ЛВ Роттера).
Застосовуючи функції B-режиму, негативна прогностична цінність низька при виявленні метастазів у ЛВ при раку грудей. Порівнюючи біопсію сторожового вузла з дисекцією у пацієнтів з раком молочної залози, чутливість методу склала від 71% до 100%. Тонкоголкова аспірація підозрілих пахвових ЛВ при раку молочної залози має чутливість лише 42%. Причини незадовільних результатів пояснюються лімфоваскулярною інвазією і вибором методики тонкоголкової пункції. Тому негативний результат не виключає пахвових метастазів. Негативний індекс Solbiati, фіксований у В-режимі, та інтранодальна ангіоархітектоніка є причиною нерозпізнання пухлини-інфільтрату пахвових ЛВ. Мал. 19 відображає те, що одного графічного критерію часто недостатньо для діагностики, та при цьому дуже важливо вирішити, який ЛВ взяти для біопсії.
У пацієнтів з меланомою або при інших пухлинах шкіри, таких як карцинома Меркеля, необхідно ретельно обстежити регіональні ЛВ; пухлини дистальніше ліктя або коліна, вигин ліктя або підколінна ямка також повинні бути досліджені. Метастатичні ЛВ шиї найбільш часто зустрічаються при раку голови і шиї, раку легенів, меланомі, раку молочної залози і лімфомах. Меланома переважно поширюється через лімфатичні судини, що робить перший регіональний вузловий басейн найважливішим напрямком дослідження. Кістозні або кальцінозні зміни збільшують імовірність канцерозних ЛВ. Крихітні кальцифікати або кістозні зміни в ЛВ в області шиї завжди підозрілі на наявність метастазів раку щитовидної залози, але вони не є специфічними (Мал. 20 і 21).
Рис. 15. (А, Б) Два крихітних, округлої форми ЛВ. (А) Реактивні ЛВ з правильно розгалуженими центральними судинами при терапії інтерфероном. (B) ЛВ-метастази з судинами по периферії.
Рис. 16. (А, Б) ЛВ круглої форми, з правильним розгалуженням центральних судин і судин його капсули (метастази меланоми). (C, D) Реактивні, болючі ЛВ з ехонегативною потовщеною корою, ехогенними воротами; індекс Solbiati нижче, ніж 2.
Таблиця 1. Лімфатичні характеристики лімфовузлів у В-режимі
|
Критерій |
Реактивні ЛВ |
Лімфоми |
Метастази |
|
Розмір |
Вимірювання найбільшого ЛВ у відповідних регіональних місцях розташування ЛВ в 2-х площинах сканування (динамічне спостереження!) |
Вимірювання найбільшого ЛВ у відповідних регіональних місцях розташування ЛВ в 2-х площинах сканування (динамічне спостереження!) |
Вимірювання найбільшого ЛВ у відповідних регіональних місцях розташування ЛВ в 2-х площинах сканування (динамічне спостереження!) |
|
Форма |
Овальної форми (довжина: ширина> 2) |
Від овальної до круглої |
В основному кругла |
|
Кількість |
Від 1 до декількох |
Від декількох до значної кількості в різних областях |
Від декількох до значної кількості, місцеворегіональні ЛВ |
|
Розташування |
В основному 1 або кілька ЛВ в області ЛВ 1-го порядку |
В основному ЛВ в одній або в різних областях |
В основному 1 або кілька регіонарних вузлів різного порядку, але не всі регіонарні вузли |
|
Просторове розташування |
Розмір і кількість збільшуються в напрямку осередку ураження |
Хаотичне, ланцюжки або пакети вузлів |
Уздовж дренуючої сітки ЛВ |
|
Ехогенність |
Ехонегативна кора |
Від ехонегативної до кістозної картини |
Ехонегативна |
|
Структура |
Збережена (крім: абсцесів, ТВ, саркоїдозу) |
Від збереженої до зруйнованої |
Повністю або частково зруйнована |
|
Кора |
Потовщена концентрично або ексцентрично |
Потовщена концентрично або ексцентрично |
Інфільтрована, більше в вузликах |
|
Ворота |
Ехогенні |
Стоншені або відсутні |
Здавлені, часто відсутні |
|
Край |
Гострий, невизначений при абсцесі |
Гострий |
Гострий, невизначений при набряку, який оточує ЛВ |
|
Абдомінальне поширення |
Лімфотропні віруси (мононуклеоз), саркоїдоз, ТВ (печінка, селезінка) |
Частіше при НХЛ, можлива інфільтрація всіх органів (печінка, селезінка, нирки, залози). Нехарактерно для лімфоми Ходжкіна |
Можливо, частіше в печінку та абдомінальні ЛВ |
ТВ – туберкулез, НХЛ – неходжкінська лімфома
Таблиця 2. Характеристики лімфатичних вузлів в судинному режимі (перфузії).
|
Режим |
Злоякісні лімфоми / реактивні ЛВ |
Метастатичні ЛВ |
|
Колірна дуплексна сонографія В-потік |
Від гіпо- до гіперваскуляризації. Збережена ангіоархітектоніка. Деревоподібне розгалуження судин часто до капсули. Ампутація воріт при високій жорсткості пухлини або запальному набряку. Центральні судини воріт. Артеріальний і венозний кровотік реєструється. |
Переважно гіповаскуляризація, крім випадків гіперваскуляризованої первинної пухлини. Зрідка ангіоархітектоніка пахвових лімфовузлів при раку молочної залози може бути збережена. Переважно хаотична будова судин. Часто периферичне кровопостачання. В основному тільки артеріальний потік або його відсутність в центрі вузла. |
|
Сонографія, посилена контрастом |
Відцентровий потік. Повна або тільки центральна васкуляризація. Посилення тільки в межах ЛВ, крім місцевого абсцесу. |
Доцентровий потік. Повна або тільки центральна васкуляризація. Посилення тільки в межах ЛВ, крім місцевого абсцесу. В основному доцентровий потік, інтранодальна ішемія / може бути некроз. Посилення може виходити за край ЛВ, коли пухлина проростає капсулу. |
Негативний результат при сонографії ЛВ недостатньо достовірний для стадіювання пацієнтів при невеликій раковій пухлині для постановки діагнозу, при цьому, як і раніше, рекомендується дисекція ЛВ. Сонографія є найбільш зручним методом для визначення перебігу післяопераційного періоду щодо зміни розміру метастазів.
Високодиференційовані пухлини також характеризуються багатою внутрішньопухлинною васкуляризацією і часто відображають васкуляризацію первинної пухлини. Тому гіперваскуляризовані ЛВ можна знайти у пацієнтів з раком щитоподібної залози, яєчників, молочної залози, нирок та інших локалізацій, у яких пухлина також гіперваскуляризована (див. Табл. 1 і 2).
Екстравазація рідини в навколишню жирову тканину викликає постійний потік пухлинних клітин в навколишні м’які тканини. Якщо планується хірургічне втручання, цей факт повинен бути врахований, а рівень резекції повинен включати набряклі тканини навколо злоякісного ЛВ.
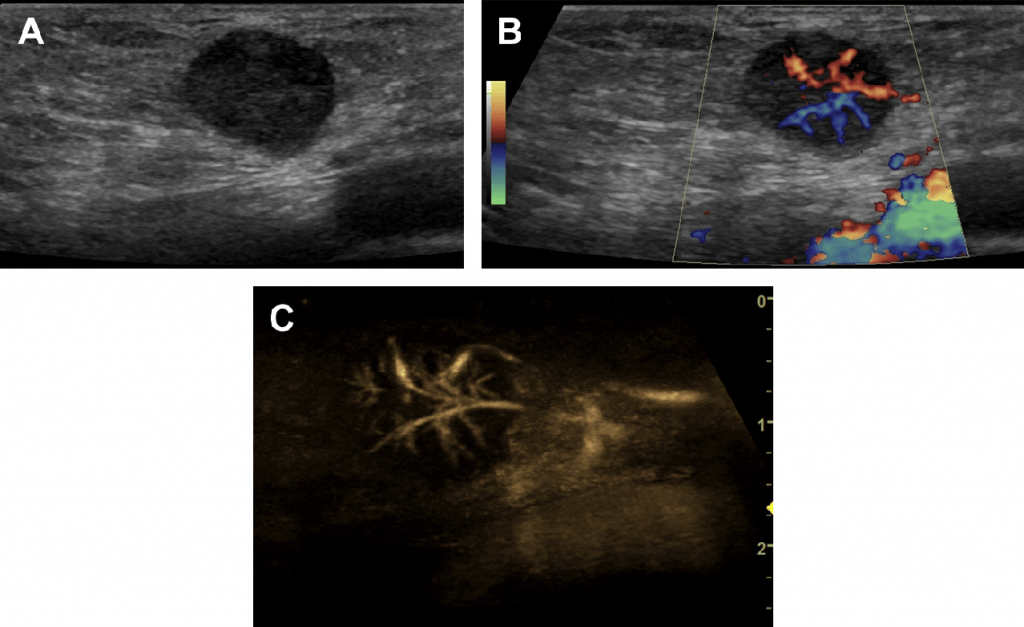
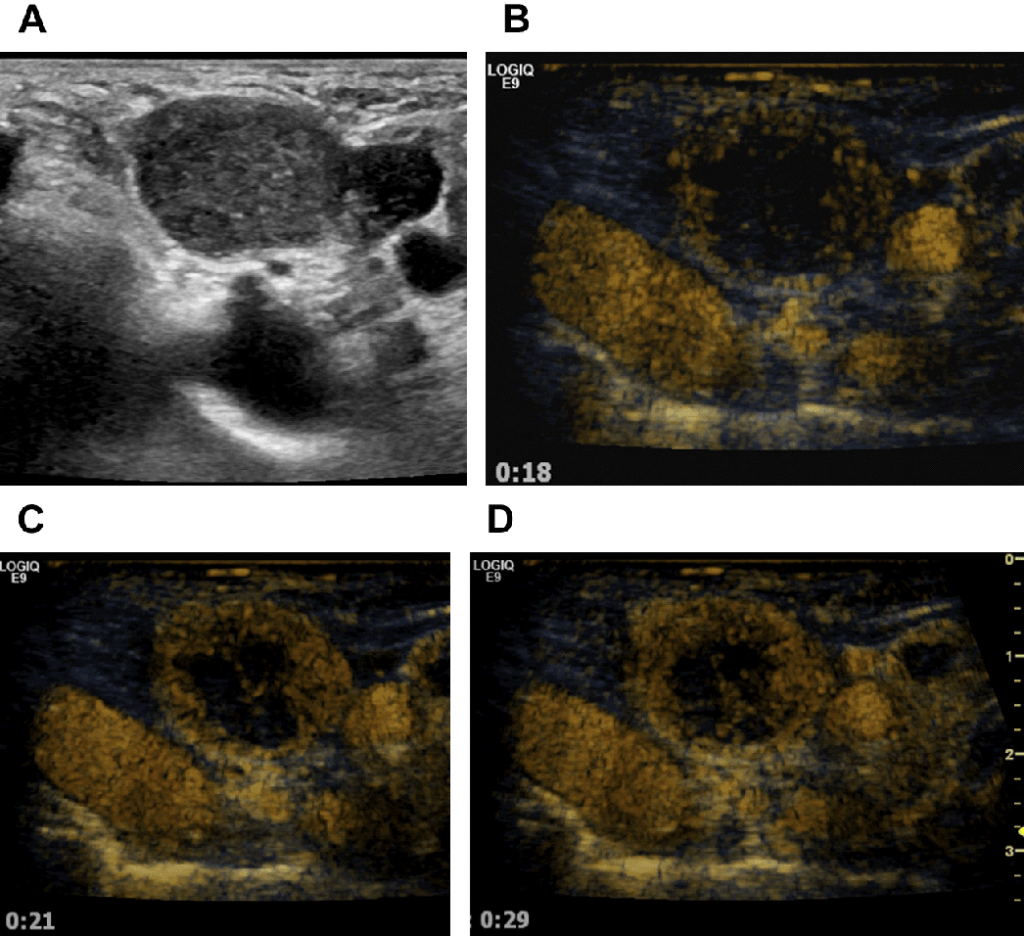
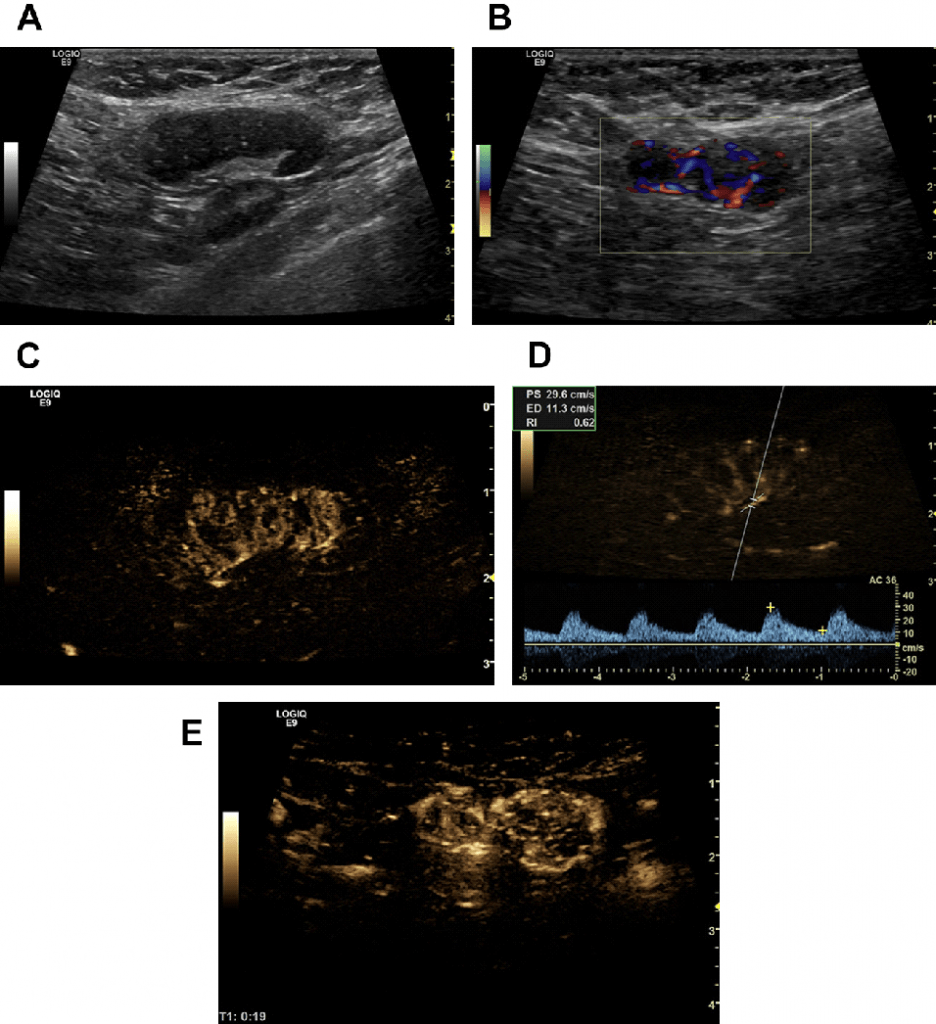
Рис. 17. (А-D) Метастази в лімфатичних вузлах з плоскоклітинного раку легень. Зразок доцентрового накопичення контрасту, типовий для злоякісної трансформації ЛВ.
Рис. 18. (А) Підшкірне метастазування злоякісної меланоми зображене в коронарній-площині з перевернутої сірою шкалою. Еферентні лімфатичні судини інфільтровані транзитними метастазами. Підшкірні вени можна побачити поблизу пухлини. (В) Гіперваскуляризація з транзитних метастазів.
Рис. 19. (А-Е) 55-річна жінка зі випадковою знахідкою – збільшеними пахвовими ЛВ. Хоча вони і овальної форми (А), з правильним розгалуженням судин на кольоровому доплерівському і B-потоковому зображенні (B, C), а також низьким індексом резистивності 0,62 (D), ЛВ мають потовщену кору, що стало показанням до біопсії. На B-потоковому зображенні при УЗУК виявлені розширені периферичні вени (Е). Імуногістохімія підтвердила метастаз протокової аденокарциноми молочної залози.
ЛІМФОМИ
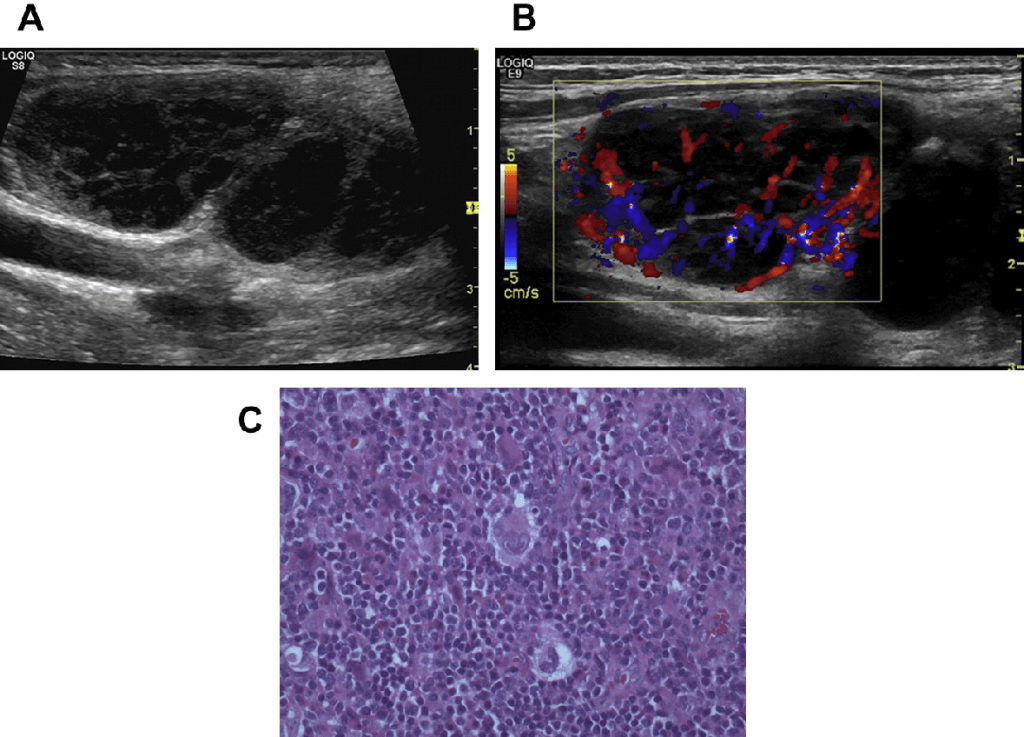
Існує 2 види лімфом: Ходжкіна і неходжкінська лімфома (НХЛ). Описано чотири гістологічних підтипи лімфоми Ходжкіна: лімфоїдне домінування, змішаноклітинна, лімфоїдне виснаження і нодулярний склероз (Мал 22 і 23). Нодулярний склероз найбільш поширений підтип до 70%, в той час як лімфоїдне виснаження – найрідкісніший підтип.
Рис. 20. (А) Папілярна пухлина щитоподібної залози з кальцифікатами (B) Метастатичні ЛВ у того ж пацієнта з такими ж мікрокальцифікатами. (C, D) Підключичні вузли в іншого пацієнта з мікрокальцифікатами. Гістологічно – лімфома Ходжкіна.
Рис. 21. (А) Центральний кортикальний некроз ЛВ – метастаз в пах (меланома), кістозна область у воротах селезінки. (В) Центральний некроз метастазу в ЛВ при раку товстої кишки у воротах селезінки.
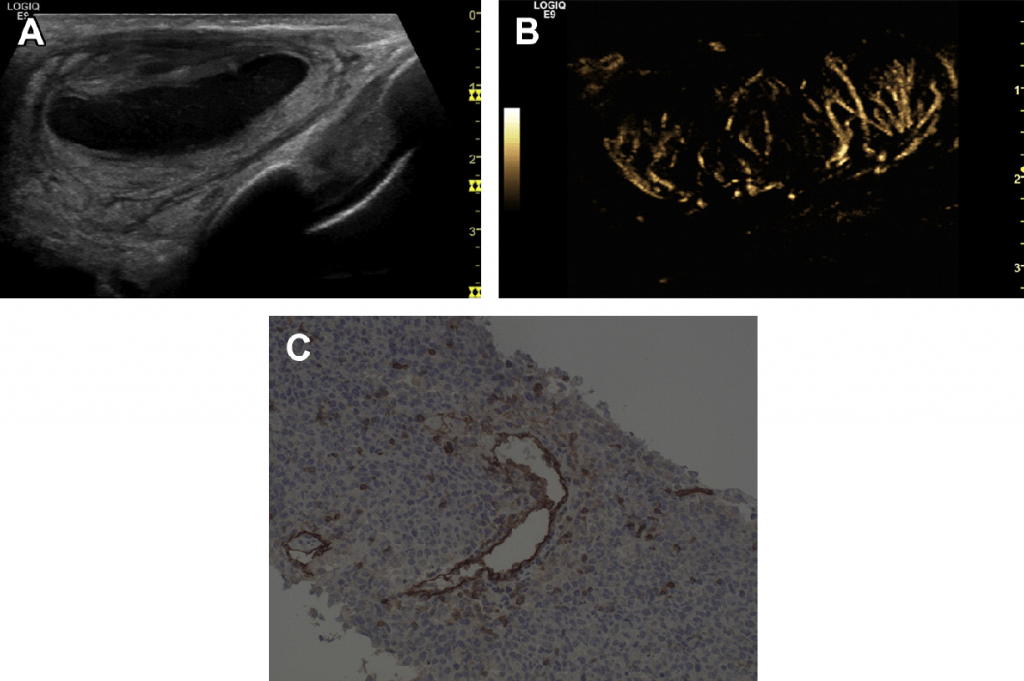
Рис. 22. (А) Лімфома Ходжкіна шиї (нодулярний склероз) (В) Кольоровий доплер показує гіперваскуляризацію. (С) Кор-біопсія під УЗД контролем, визначені клітини Ріда-Штемберга.
Рис. 23. (А, В) Велика Ходжкінська інфільтрація пахових ЛВ. Пухлинні судини мають правильний розподіл, ЛВ кровопостачаються центральними судинами.
Рис. 24. (А-С) НХЛ (А) Ехонегатівні ЛВ з навколишнім набряком. (В) В-потік, правильний розподіл судин. (С) Забарвлення СD31 демонструє великі судини і дрібноклітинну пухлинну інфільтрацію.
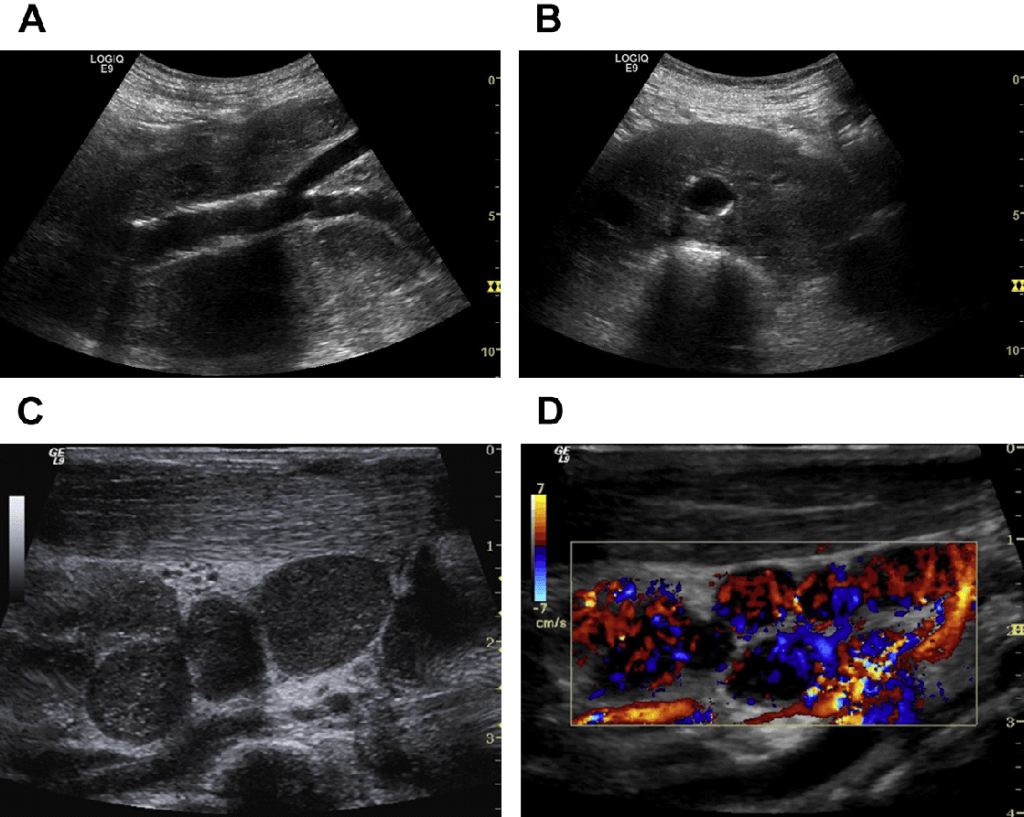
Рис. 25. Парааортальна інфільтрація НХЛ. (С, D) множинні вузли НХЛ шиї, кольоровий доплер вказує на гіперваскуляризацію.
Рис. 26. (А) Пахвинні ЛВ вражені НХЛ). (В) Доплер – великі центральні судини, немає периферичних судин (ампутація воріт). (С) УЗУК – показані дрібні судини, але також немає периферичних субкапсулярних судин.
НХЛ розвивається з В-клітин (90%), Т-клітин (10%) та клітин-кілерів (1%). НХЛ також розрізняють залежно від швидкості росту: повільний і агресивний. Повільний і агресивний ріст НХЛ однаково зустрічаються у дорослих. У дітей – найчастіше агресивний ріст. Для остаточного діагнозу у пацієнтів з лімфомою необхідна гістологія. Деякі дослідники вважають за краще проводити кор-біопсію, як перший діагностичний етап, з чутливістю і специфічністю 89-97%, інші – первинну дисекцію ЛВ.
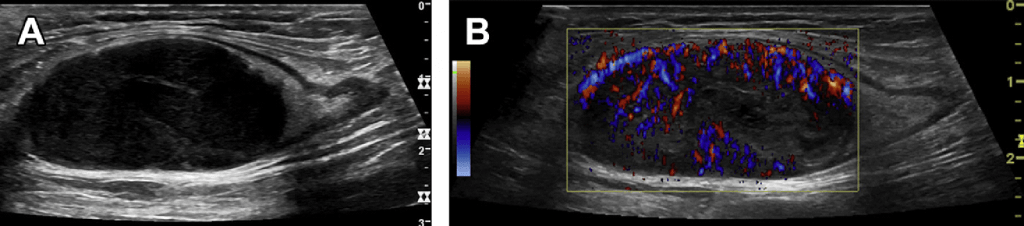
Мал. 24 відображає випадок шкірної Т-клітинної лімфоми з ураженням пахвових ЛВ пухлинними клітинами. Екстранодальне поширення характерно більше для НХЛ, ніж для лімфоми Ходжкіна – 20-40% та 4-5% відповідно. Екстранодальне поширення характерно більше для пацієнтів з імунодефіцитом, ніж для пацієнтів з первинними проявами. Так як лімфома вражає майже всі органи і тканини, диференційний діагноз дуже різноманітний. У більшості випадків ехонегативні або навіть кістозні ЛВ можуть бути збудовані в лінію або ланцюжок, набряклі і безболісні (Мал. 25 C, D). Деякі ЛВ можуть втратити свою структуру, коли в інших можуть визначатися кора і ворота. В В-режимі можуть визначатися тільки незначні зміни кори.
В інших випадках множинні кістозні утворення навколо аорти можуть імітувати аневризму аорти або ретроперитонеальний фіброз (див. Мал. 25 A, B).
Абдомінальна лімфома може бути визначена інтроперитонеально, ретроперитонеально і має ті ж параметри, що й поверхнева, за винятком того, що при цьому бажано використовувати датчики меншої частоти.
Лімфоматозний ЛВ виглядає як реактивний і лише рясна васкуляризація, при відсутності інфекції, може наводить на думку про лімфому. Фокальна інфільтрація може бути причиною ехонегативного, гіперваскуляризованого кортикального потовщення (див. Табл. 1 і 2).
Не існує чітких сонографічних критеріїв, що дозволяють диференціювати збільшені реактивні ЛВ від НХЛ. Як і у випадку малігнізації, лімфома характеризується високою мікросудинною щільністю (МСЩ) особливо агресивні лімфоми мають дуже високу МСЩ. Як і при малігнізації це говорить про поганий прогноз. Однак, навіть УЗУК не завжди визначає мікросудинну щільність, так як підвищений інтерстиційний тиск може перешкоджати цьому. На сьогодні немає даних про те, що УЗУК може виявляти різні типи НХЛ.
У більшості випадків доплер відображає багату судинами лімфоїдну тканину з хорошою візуалізацією артерій та вен. Нормальна структура збережена, особливо при НХЛ з низькою агресивністю. На противагу канцероматозним вузлам, судинна мережа не зруйнована і відсутня неоваскуляризація. Кольоровий доплер і УЗУК можуть виявити порушення розгалуження судин і судинну ампутацію (Мал.26).
Хоча більшість змінених ЛВ при НХЛ мають типову структуру в сірій шкалі, все ж деякі мають перинодулярну інфільтрацію, таку як при запальному набряку м’яких тканин.
Сонографічно виявлені, збільшені ЛВ без пухлинного анамнезу – завдання для дослідника. Існує безліч перехресних сонографічних ознак між запальними та НХЛ ЛВ. Комбінація декількох ознак і клінічна картина допомагаю поставити правильний діагноз.
Рис. 27. Місцевий рецидив пухлини через 2 міс. після лімфодисекціі метастазу меланоми. (А) Підшкірні гіперваскуляризовані метастази (4 мм) (В) Зображення в с-площині – метастази, прилеглі до рубця.
Рис. 28. (А, В) 35-річний чоловік після пахвової лімфодисекціі з приводу меланоми. (А) Є підозра на гематому. (В) Дифузне гіпернакопичення контрасту без ознак запалення. Кор-біопсія підтвердила дифузну пухлинну інфільтрацію.
Рис. 29. (А) Транзитні метастази (меланома) – багата хаотична васкуляризація до місцевої хіміотерапії. (В) УЗУК – аваскулярний вузол через 2 тижні після терапії.
СПОСТЕРЕЖЕННЯ ЗА ПАЦІЄНТОМ В ДИНАМІЦІ
Кількість, розмір, ехогенність, васкуляризація розпізнаних злоякісних ЛВ – найважливіші критерії для спостереження за пацієнтом в динаміці
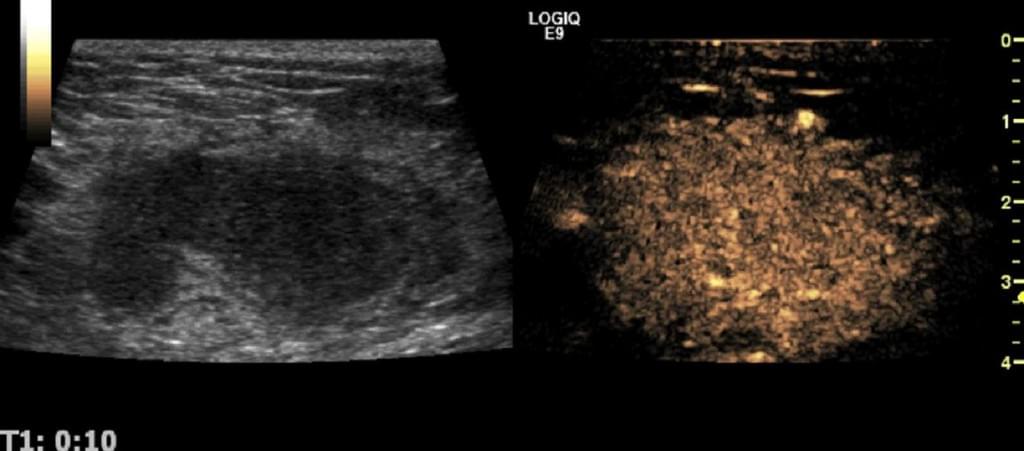
Місцевий рецидив пухлини, особливо після операції, – це ще один виклик для сонографіста. Рубці після операції, місцевий набряк, серома, кровотеча або інфекція – проблема для більшості застосовуваних сонографічних методик. Після лімфодисекціі рубцева тканина повинна бути ретельно вивчена. Внаслідок місцевого поширення пухлинних клітин, можливо з причини тиску на вузол під час операції, пухлинні клітини можуть поширюватися в навколишню жирову тканину і почати місцевий ріст (Мал. 27 і 28). УЗУК ефективно демонструє, особливо під час спостереження, васкуляризацію пухлини і допомагає оцінити ефект хіміо- та радіотерапії (Мал. 29). Після радіотерапії УЗУК показує гіперемію опроміненого поля, а пухлина при цьому повинна бути без контрастного посилення (Мал. 30).
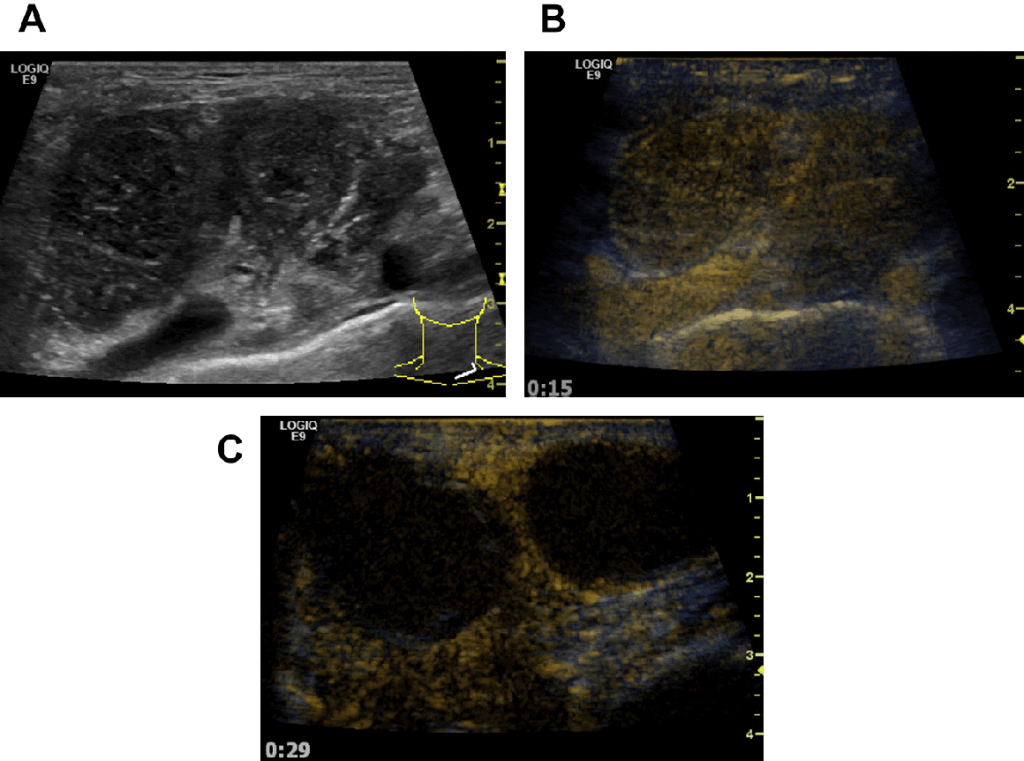
Рис. 30. (А) В-режим і (B) УЗУК (гібридний режим) приклади неходжкінської лімфоми в пахвовій западині перед променевою терапією. (C) Подальше дослідження УЗУК через 2 тижні після променевої терапії. Гіперемія тканин примикає до холодного ЛВ.
УЗД апарат Toshiba Aplio XG – кращі пропозиції від компанії RH.











14.10.2019
Люба