Лимфатическая система состоит из сети взаимосвязанных лимфатических капилляров собирающих лимфу из интерстиция. Сонография стала методом выбора у пациентов с воспалительными или злокачественными заболеваниями для оценки как периферических, так и брюшных ЛУ.
Ханс-Петер Вескотт, MDA, Саншань Инь, MDB
ОСНОВНЫЕ ПОЛОЖЕНИЯ
● Лимфатическая система состоит из сети взаимосвязанных лимфатических капилляров собирающих лимфу из интерстиция. Лимфа может содержать антигены, входящие в лимфоузел (ЛУ); в тоже время ЛУ принимают и фильтруют лимфу на своем пути через лимфатическую сеть.
● Сонография стала методом выбора у пациентов с воспалительными или злокачественными заболеваниями для оценки как периферических, так и брюшных ЛУ. Сонографическое исследования для характеристики ЛУ включает ряд режимов: B-режим, эластография, цветной и импульсно-волновой допплер, B-поток и ультразвуковое исследование с контрастным усилением (УЗКУ).
● Чувствительность для обнаружения метастазов региональных ЛУ на B-режиме зависит от первичной опухоли, размера и эхогенности, но ограничена мизерными размерами опухолевых инфильтратов. Кроме серой шкалы, оценка кровоснабжения и перфузии имеет большое значение для характеристики ЛУ и разграничения нормальных от подозрительных ЛУ. Также внимательно выбирайте стационарный/портативный ультразвуковой сканер.
● Типичный реактивный ЛУ имеет овальную форму с равномерной толщиной, с сохраненной корой и правильной ангиоархитектоникой.
● ЛУ-метастазы – в основном круглые и гипоэхогенные (вплоть до анэгохенных “киста”); эхогенные ворота отсутствуют, с хаотичной ангиоархитектоникой.
● Наличие доминантной периферической васкуляризации в ЛУ очень подозрительно на злокачественность.
● В настоящее время нет единых критериев серошкального или цветного допплеровского УЗИ, которые позволяли бы надежно дифференцировать реактивное увеличение ЛУ от неходжкинской лимфомы.
● Есть существенные совпадения ультразвуковых особенностей, особенно между воспалительным изменениями в ЛУ и неходжкинской лимфомой.
● Биопсия под УЗИ контролем в большинстве случаев эффективна в определении характеристик ЛУ.
● Использование контрастных веществ в большинстве случаев наиболее эффективно в обнаружении тканевой перфузии, тем самым оценивая влияния на ЛУ химио- или лучевой терапии.
ЛИМФАТИЧЕСКАЯ СИСТЕМА
Лимфатическая система состоит из сети множества связанных лимфатических канальцев, собирающих лимфу из интерстиция с помощью слепозаканчивающихся лимфокапилляров, а затем выносящих её на следующий региональный уровень лимфатических узлов (ЛУ).
Около 2 л лимфатической жидкости производится в течение 24 часов. Размер этих крошечных трубок позволяет только небольшим молекулам и частицам (в том числе антигенам) пройти эту сеть. Лимфатические сосуды имеют клапанную систему, которая позволяет лимфе течь только в одном направлении, предотвращая внутрипросветный ток жидкости обратно.
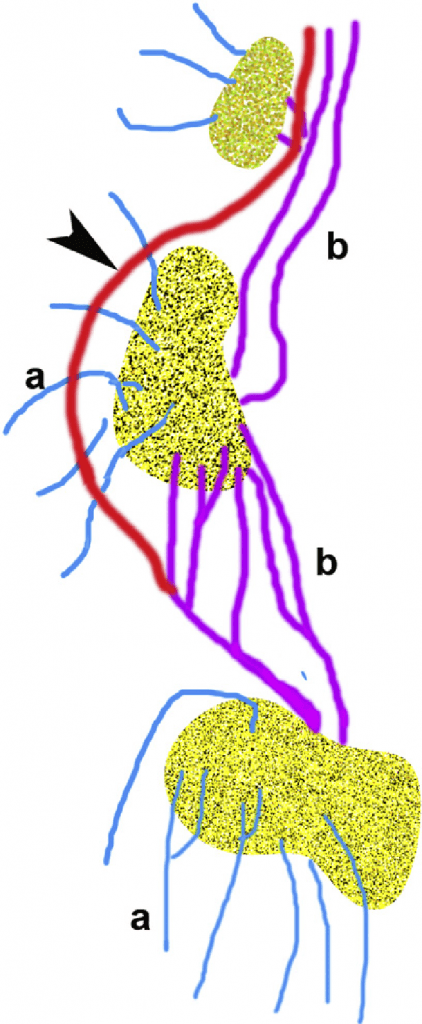
В зависимости от размера ЛУ, лимфа входит в ЛУ одним или несколькими афферентными лимфатическими сосудами и проходит через ретикулярную сеть, фильтруется и анализируется на своем пути через ЛУ. Очищенная лимфа дренируется эфферентными лимфатическими сосудами и поступает в системный кровоток через грудной проток в левую и правую подключичную вены. Эфферентные лимфатические сосуды могут также функционировать, как афферентные лимфатические сосуды, если снова впадают в следующий ЛУ для фильтрации. Некоторые лимфатические сосуды могут обойти первый (сторожевой ЛУ) или вторичный ЛУ и войти в следующий, или один из следующих ЛУ (Рис. 1).
Рис. 1. Схема цепи ЛУ (а – афферентный сосуд, b – эфферентный сосуд). Стрелка указывает на обходной эфферентный лимфососуд, дренирующийся в ЛУ 2-го порядка.
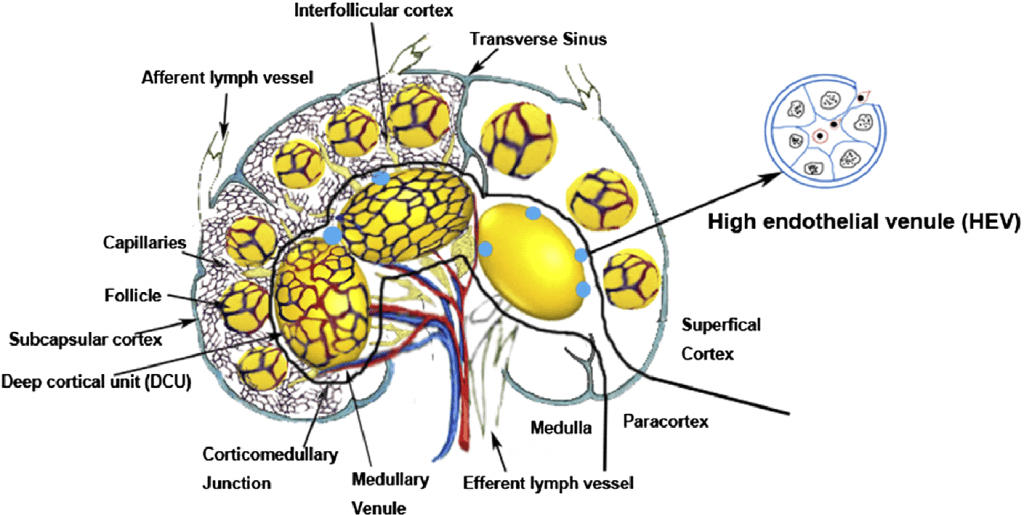
Лимфатические узлы имеют капсулу из плотной соединительной ткани. Каждый ЛУ состоит из 3 частей. Субкапсулярная кора состоит из первичных и вторичных фолликулов, которые окружены и отделены друг от друга интерфолликулярной корой. Вторичные фолликулы развиваются, когда они сталкиваются с антигенами. Лимфа может содержать антигены входящие в ЛУ через афферентные лимфатические сосуды, в то время как большинство лимфоцитов входят в ЛУ через кровеносные сосуды. B-лимфоциты находятся в фолликулах в поверхностной коре, где они взаимодействуют с фолликулярными дендроцитами. Паракортикальный слой состоит из глубоких кортикальных единиц (ГКЕ), где находятся Т-лимфоциты и взаимодействуют с дендроцитами (Рис. 2). При контакте с антигенами через специализированные венулы, а именно венулы с высоким эндотелием (ВВЭ), сеть, состоящая из ВВЭ открывается и позволяет лимфоцитам мигрировать в интерстиций чтобы встретиться со специфическим антигеном. ВВЭ являются специализированными посткапиллярными венозными сосудами с толстыми эндотелиальными клетками, в отличие от обычных, с тонкими эндотелиальными клетками, которые находятся в обычных венулах.
ВВЭ позволяют обычным лимфоцитам двигаться туда и обратно между ЛУ и сосудистой системой. В отличие от эндотелиальных клеток других сосудов, эндотелиальные клетки ВВЭ имеют толстый эндотелий, отличающийся от плоской морфологии эндотелиальных клеток, выстилающих другие сосуды и поэтому называемые высокими эндотелиальными клетками из-за их толщины. Лимфоциты, которые не вовлечены в этот процесс, покидают ЛУ через эфферентные лимфатические сосуды. Мозговое вещество с медуллярными тяжами находится в центре ЛУ. Лимфоузлы забирают и фильтруют лимфу через сеть ЛУ. Эта сеть предоставляет лимфоциты, антиген-представляющие клетки и макрофаги для взаимодействия с иммунокомпетентными клетками. Питающие и дренирующие сосуды входят в ворота ЛУ и их ветви произвольно достигают фолликулов (Рис. 3). Некоторые лимфоузлы кровоснабжаются добавочными артериями и венами, входящие в ЛУ вне его ворот.
В противоположность ЛУ, лимфатические узелки не имеют капсулы; они также известны как слизистоассоциированная лимфатическая ткань (САЛТ) и чаще всего встречаются в верхних отделах желудочно-кишечного тракта (ЖКТ). Часть САЛТ состоит из Пейеровых бляшек подвздошной кишки. Желудочно-кишечный тракт является самым частым экстранодальным местом неходжкинской лимфомы (НХЛ), составляя только 5% НХЛ.
УЛЬТРАСОНОГРАФИЯ РЕЖИМЫ ИССЛЕДОВАНИЯ
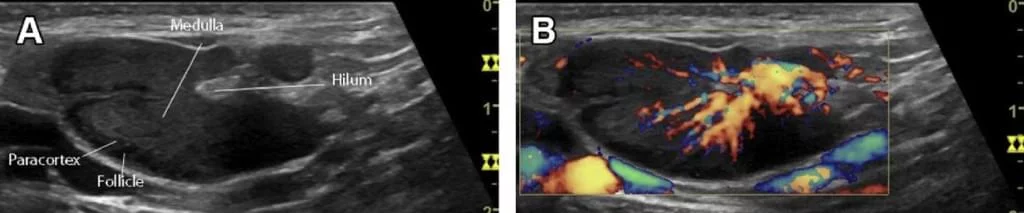
Сонографическая оценка ЛУ включает: количество и размер ЛУ, форму, эхогенность (включая микрокальцификацию и кистозные изменения), структуру в B-режиме, край, упругость, сосудистые особенности и оценку болезненности лимфоузлов. Чтобы оценить эти различные морфологические и перфузионные особенности доступно несколько эхографических режимов. В-режим, эластография, цветовая и импульсно-волновая (ИВ) допплерография, В-поток, ультразвуковое исследование с контрастным усилением (УЗКУ) и биопсия под ультразвуковым контролем – важные инструменты в диагностике ЛУ, если вы решили купить стационарный аппарат УЗИ. B-режим является основным сонографическим исследованием для обнаружения, характеристики и определения размеров и локализации ЛУ.
Рис. 2. Лимфоидные дольки, функциональный блок из ЛУ. Внешняя зона состоит из фолликулов, за ней паракортикальное и мозговое вещество. Лимфа проходит через ретикулярную сеть, где иммунокомпетентные клетки взаимодействуют с антигенами. Высокие эндотелиальные венулы являются посткапиллярными венулами с кубическими эндотелиальными клетками, которые позволяют лимфоцитам мигрировать в паренхиму лимфатических узлов из кровеносных сосудов.
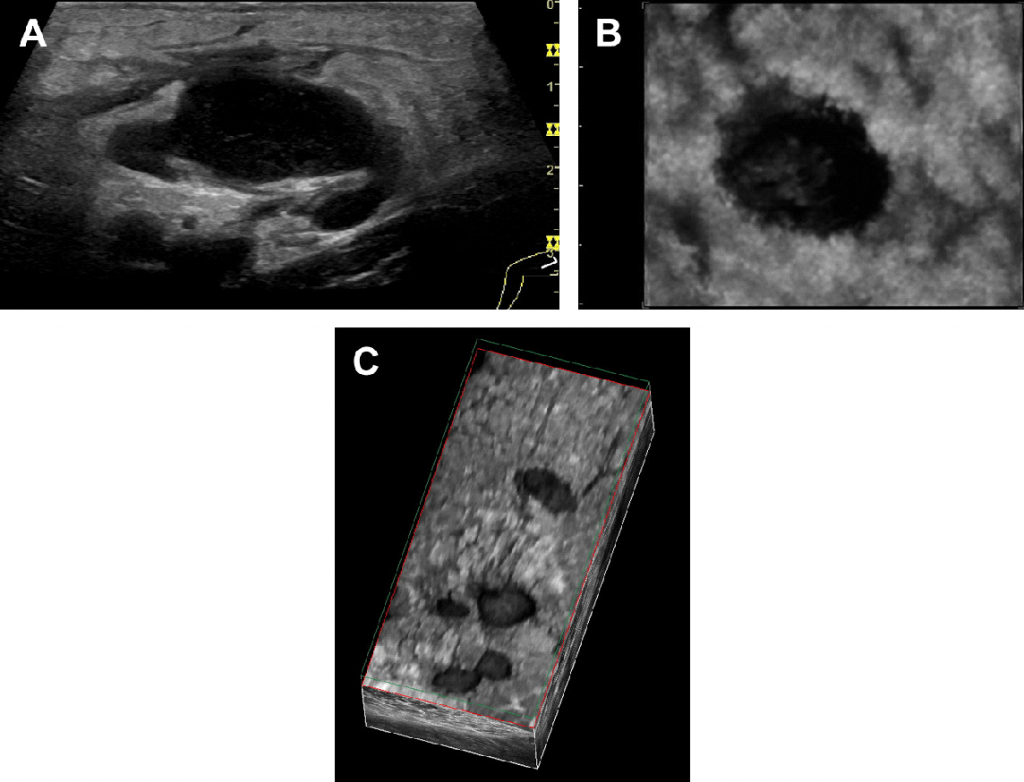
По возможности должны применяться высокочастотные линейные датчики. Для визуализации внутриорганных сосудов должен быть выбран наиболее чувствительный метод с самой низкой вероятностью артефактов. Цветной допплер и методы ИВ допплера используются с целью демонстрации сосудов ЛУ, ИВ допплер дает информацию о скорости и отношение скорости, такие как индекс резистивности (ИР) и индекс пульсации (ИП), которые легко могут быть вычислены. B-поток является техникой без эффекта Допплера, которая способна отображать картинку почти без артефактов, гораздо меньше зависит от угла атаки и не нуждается в цветном мониторе, так как информация о потоке отражается на всем изображении.
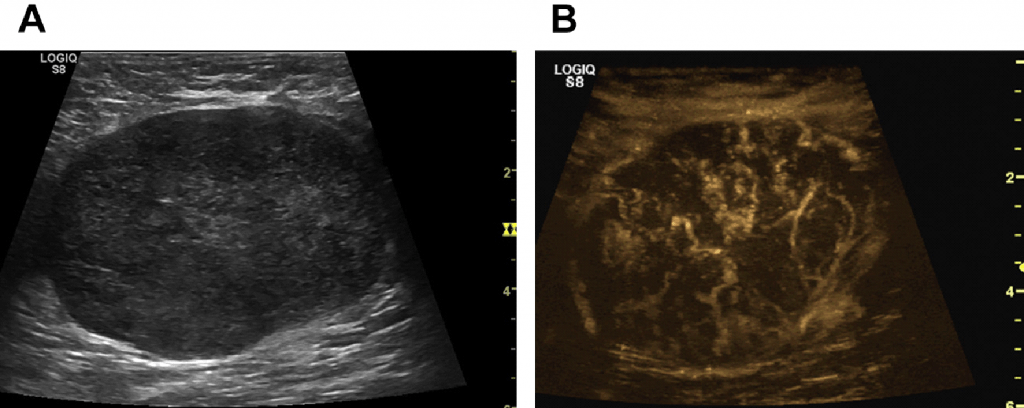
Следовательно, В-поток является хорошим методом визуализации строения ЛУ, хотя и является ограниченным, потому что для исследования направление потока необходима дополнительно информация эффекта Допплера (Рис. 4). Кроме того, 3-х мерное изображение помогает лучше визуализировать прилегающие к ЛУ ткани или оценить рубцы после лимфодиссекции.
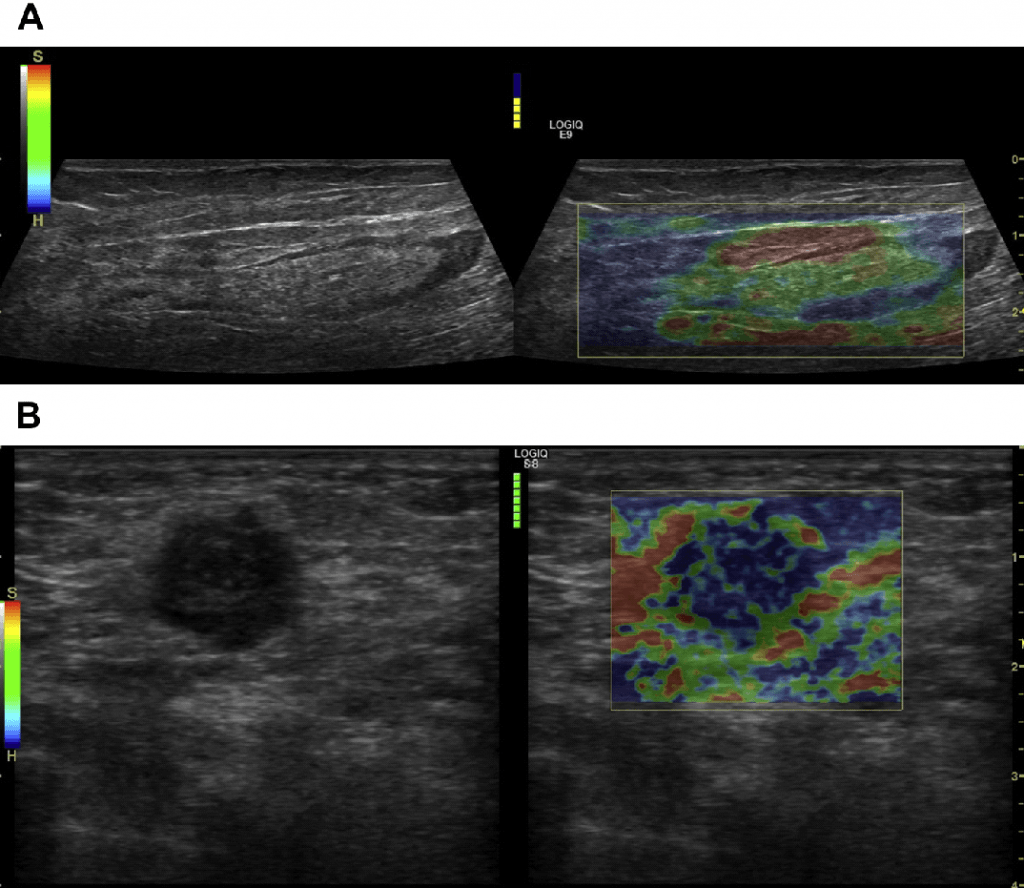
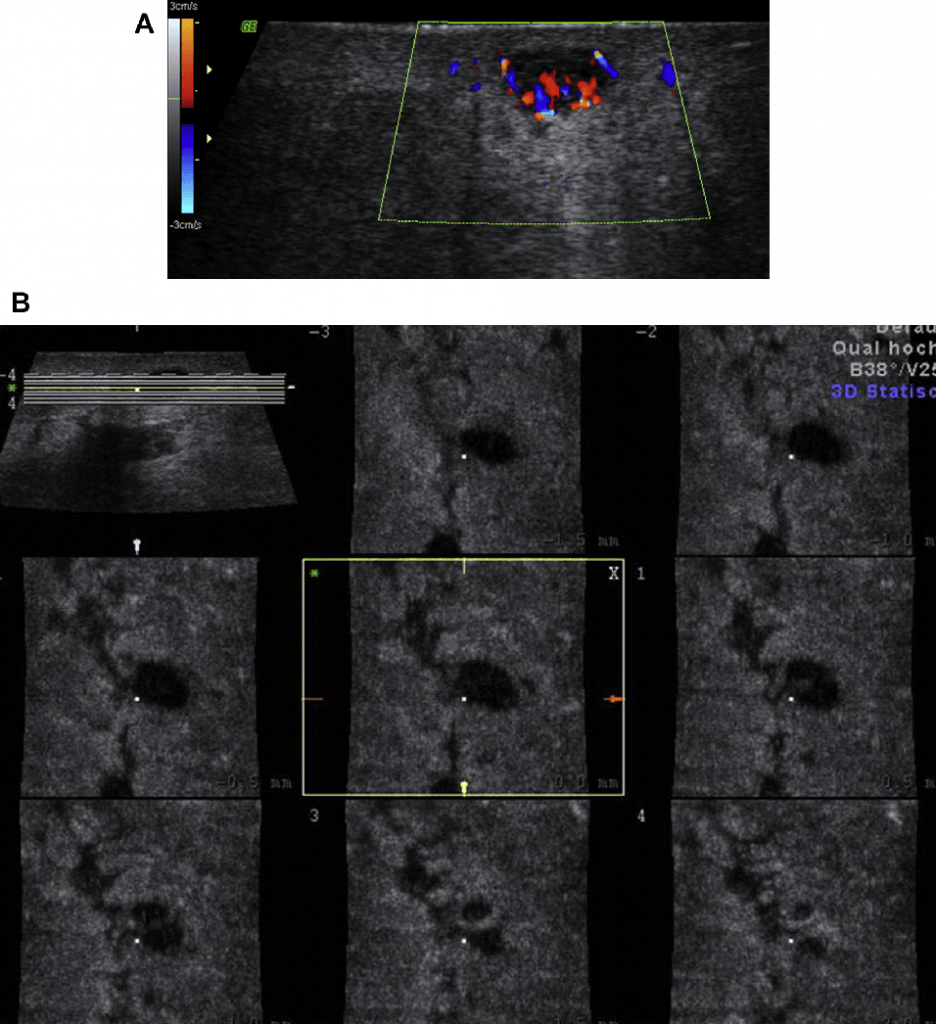
Как при пальцевой пальпации, плотность подкожных образований (и их болезненность) оценивается с помощью эластографии, что позволяет продемонстрировать плотность ЛУ и отдифференцировать твердые и мягкие области ЛУ. Предлагаются два разных технических решения. Компрессионная эластография использует внешнее давление датчика, чтобы сжать ткань и отразить смещение рассеивания на цветной карте между различными оттенками красного и синего (Рис. 5). Сдвиговолновая эластография использует короткие импульсы высокой интенсивности и изображает деформацию тканей перпендикулярно к направлению распространение звуковой волны.
Контрастные вещества (КВ) являются наиболее чувствительными для обнаружения перфузии ЛУ с высоким пространственным разрешением, но при этом требуется специализированное программное обеспечение. Оценка движения КВ и направления его накопления является важными критерием в характеристике ЛУ. Из-за того, что в редких случаях могут возникать побочные реакции, показания для использования КВ должны быть тщательно взвешены (КВ для исследования ЛУ доступны только для недокументированного использования).
Рис. 3. (А, В) Реактивный паховый ЛУ у пациента с атопическим дерматитом. (A) B-режим показывает корковые эхонегативные фолликулы, окруженные паракортексом, центральным мозговым слоем и эхогенными воротами. Есть подозрение, что ЛУ у этих пациентов могут иметь признаки плазмоклеточного лимфаденита. (B) Двунаправленный цветной энергетический Допплер подтверждает насыщенную васкуляризацию, проходящую прямо через мозговой слой. (Данные: Мюллер К.М. Плазмоклеточный лимфаденит при нейродермите).
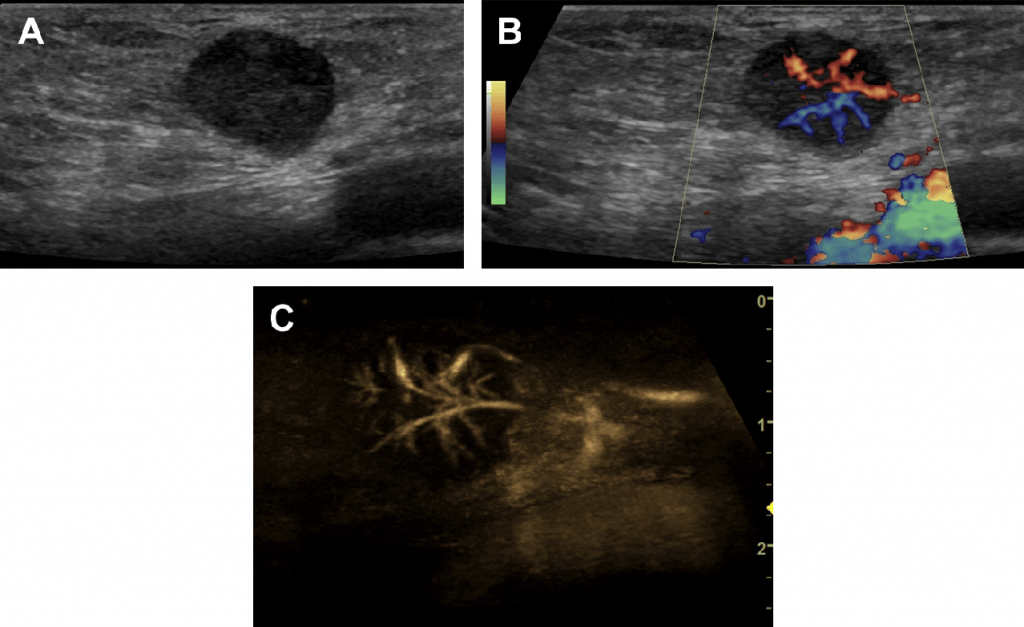
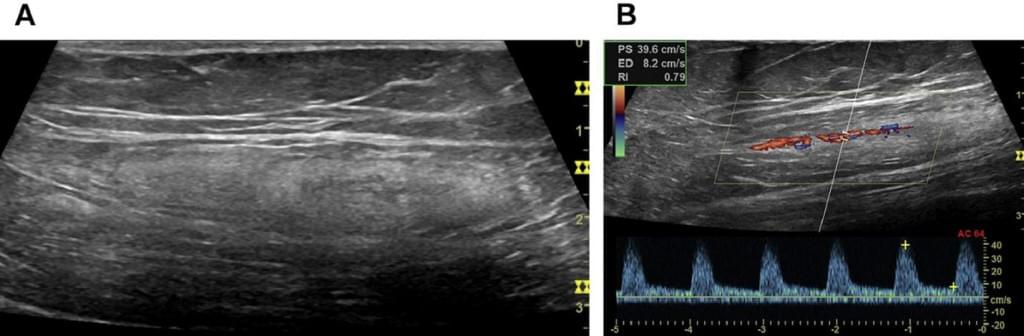
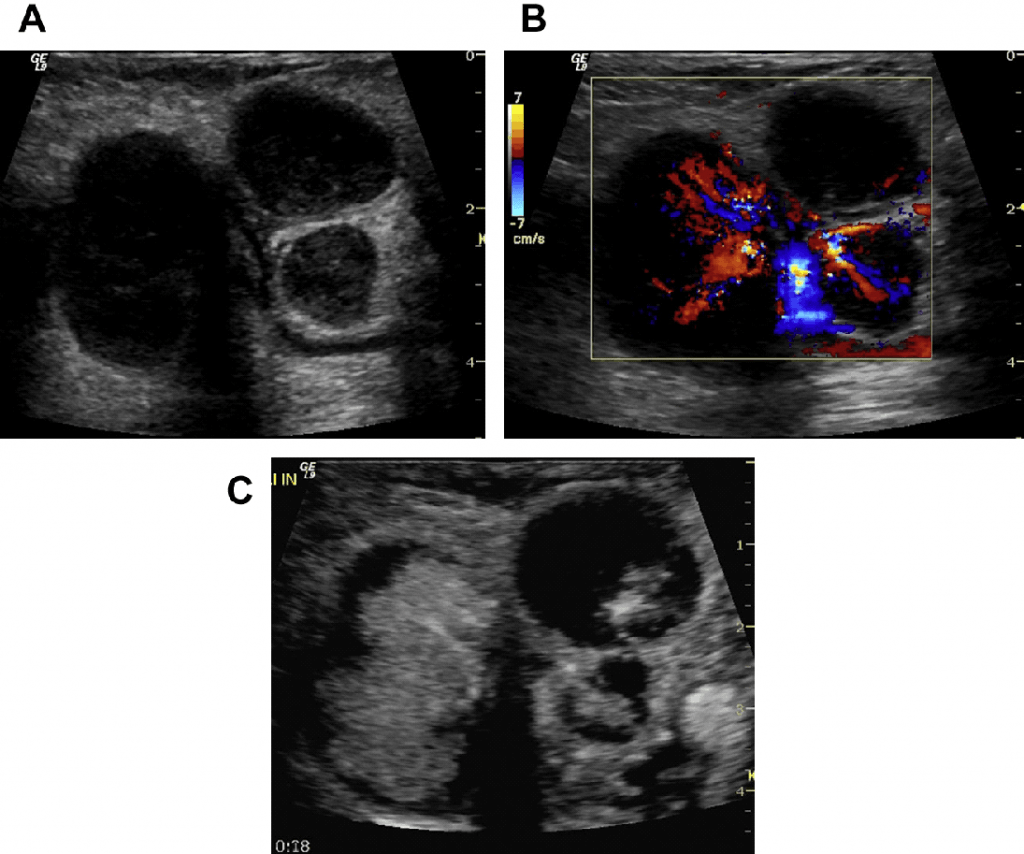
Рис. 4. (А-C). Реактивный ЛУ в правой паховой области (мононуклеоз). (A) B-режим. (B) Энергетический Допплер. (С) B-поток. На цветном допплеровском изображении показан центральный сосудистый пучок с правильным ветвлением артерий и отсутствием интранодальных вен. B-поток показывает дополнительные крошечные периферические сосуды.
Рис. 5. (А) Компрессионная эластография реактивного ЛУ, демонстрирующая то, что кора плотнее, чем ворота. (В) ЛУ метастазы в левой подмышечной впадине (меланома). Плотная ткань отображается голубым, мягкая ткань – красного цвета.
ОБНАРУЖЕНИЕ ЛИМФОУЗЛОВ
Считается, что ультразвуковое исследование (УЗИ) превосходит пальпацию в выявлении и описании подкожных ЛУ. При оценке периферических ЛУ, УЗИ стало методом исследования первой линии у пациентов с воспалительными или злокачественными заболеваниями. Частота выявления и характеристика брюшных ЛУ зависит от условий сканирования, оборудования и, не в последнюю очередь, навыка и знаний оператора.
Предполагается, что у человека существует, по крайней мере, 1000 ЛУ. Крошечные лимфоузлы (меньше чем 2 мм) не отличаются от окружающих тканей и их акустических свойств и, следовательно, не могут быть обнаружены. Сонография направлена на выявление и определение характеристик всех заболеваний ЛУ (доброкачественных и злокачественных). У пациентов с известным заболеванием целью визуализации являются: стадирование, оценка ответа на терапию и идентификация новых ЛУ, или рецидива заболевания, или осложнений терапии. Лимфатические сосуды и узлы следуют за ходом сосудов; они могут располагаться в разных частях тела, таких как шея, подмышки, пах или живот. При использовании высокочастотного линейного датчика, поверхностные ЛУ от 2 до 3 мм могут быть идентифицированы, когда они находятся в окружении жировой ткани. ЛУ-метастазы от 0,2 до 2 мм рассматриваются как микрометастазы, а менее 0,2 мм, как субмикрометастазы. Они чаще всего находятся патологом в сторожевых ЛУ. Эти крошечные метастазы не могут быть обнаружены каким-либо сонографическим режимом.
Для анатомических областей, в которых чрескожная сонография невозможна (средостение или области ворот легких), может быть выполнена эндоскопическая сонография, но компьютерная томография (КТ) является методом выбора. То же самое для пациентов с неблагоприятным строением брюшной стенки. В зависимости от расположения, эндосонография является высоконадежным инструментом для обнаружения и характеристики медиастинальных и параэзофагеальных ЛУ, или ЛУ в воротах печени, или парапанкреатического пространства. Возможность выполнения тонкоигольной аспирационной пункции является еще одним важным преимуществом.
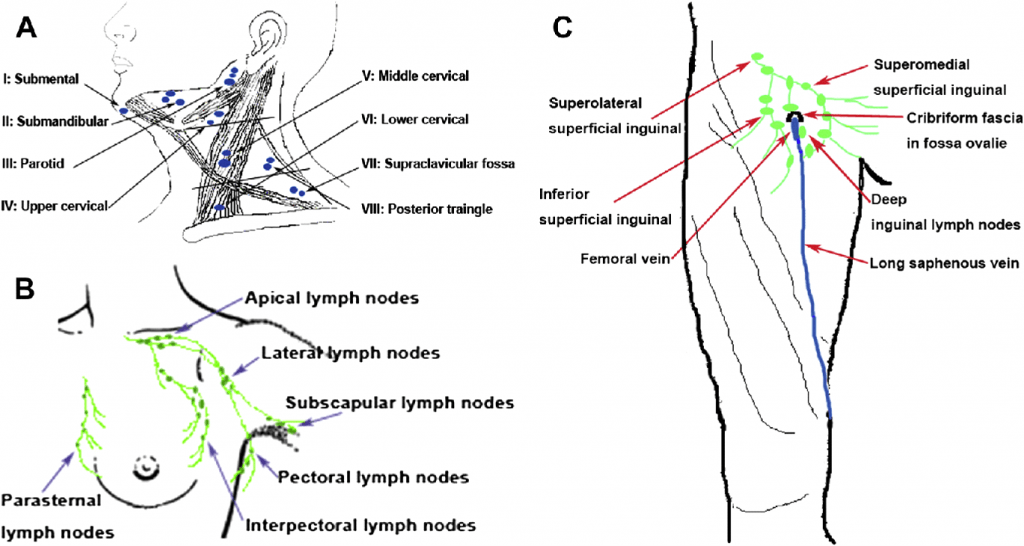
Лимфатические сосуды и их узлы следуют по направлению сосудов. На шее зоны расположения ЛУ могут быть разделены на 8 областей (Рис. 6), разделенных мышцами, трахеей и костями.
Метастазы рака молочной железы распространяются в основном в подмышечные ЛУ, подключичную и внутреннюю грудную области (Рис. 6В). Подмышечная область может быть сложной задачей из-за неблагоприятных условий сканирования у худых пациентов или после лимфодиссекции.
Рис. 6. ЛУ шеи (А), подмышечной области (В), и паховой области (С).
Обзорное исследования рака щитовидной железы проведенное Mulla et al. сообщает о низкой чувствительности метода для обнаружения ЛУ-метастазов, до 27% для сонографии и КТ по сравнению с гистологией.
В паху поверхностные лимфоузлы можно найти супрамедиально, латерально и ниже паховой связки. Медиальнее паховых сосудов, встречаются глубокие ЛУ (см. рис. 6C). Наивысший ЛУ на ноге находится в проксимальной части бедренного канала вблизи паховой связки и медиальнее бедренной вены, или может быть первым узлом в области таза (узел Клоке). Эта область также должна быть исследована очень тщательно. Если этот ЛУ увеличен, его иногда можно ошибочно принять за бедренную грыжу.
Важно не только обнаружить ЛУ, но и определить очаговые изменения в коре ЛУ (Рис.7). Поэтому обнаружение – это уже часть характеристики ЛУ.
Для точного определения стадии, прогноза и оптимальных терапевтических возможностей, крайне необходимо отличить нормальный от злокачественного ЛУ. Кроме исследования в серой шкале, васкуляризация и перфузия играют большое значение в характеристике ЛУ, а также для выявления различия между нормальными и злокачественными ЛУ.
ВАСКУЛЯРИЗАЦИЯ И ПЕРФУЗИЯ ЛИМФОУЗЛОВ
Паравазальное скопление жидкости является отличительной чертой воспаления и рака. При воспалении, одновременная экстравазация плазмы происходит для иммунного ответа и поддержки перфузии тканей. В опухолях подобные механизмы работают, но не очень хорошо регулируются (Рис. 8). Поэтому перфузия крови в опухолях неоднородна, а общая или локальная экстравазация плазмы взаимосвязана с перфузией. Острое воспаление характеризуется вазодилятацией, увеличением проницаемости и повышением артериального потока, которые индуцируются различными эндогенными медиаторами. Злокачественные опухоли имеют более высокую плотность сосудов, которая может составлять до 10% от объема опухоли. В большинстве раковых опухолей типичная сосудистая сеть разрушается и, в пределах сосудистой сети несовершенных опухолевых сосудов с хаотичной ангиоархитектоникой, сосудистые веточки выглядят атипично. Опухолевые сосуды часто имеют атриовентрикулярные шунты. Перициты отсутствуют или слабо связаны с опухолевым эндотелием. Опухолевые артерии могут иметь разный диаметр или быть раздвоенными. Поэтому плотность сосудов может отличаться в опухоли или злокачественных ЛУ (смотр. Рис. 8В).
Для характеристики ЛУ, таким образом, обязательным является проведение исследования их сосудов путем применения техники Допплера, B-потока или, при необходимости, УЗИ с контрастными веществами (см рис. 8).
Опухолевые сосуды не имеют мышечного слоя; их стенки характеризуются порами различных размеров. Размер пор варьируют в диапазоне от 200 нм до 1,2 мм в пределах одной опухоли. В зависимости от размера этих пор, жидкость будет просачиваться в интерстиций, тем самым увеличивая внутриопухолевое давление, что приводит к ишемии, которая сама по себе стимулирует неоангиогенез. В то же время существует внутрисосудистое увеличение гематокрита, которое также способствует гипоксии и некрозу центра опухоли.
Рис. 7. (А-F) Различные результаты B-режима региональных корковых поражений. (A) эхонегативных подмышечных ЛУ с кортикальным утолщением у пациента с саркоидозом. (B) Метастазы меланомы в паховые ЛУ. (С) Болезнь Ходжкина паховых ЛУ. (D) Ме
Рис. 8. B-режим (А) и В-поток (B) изображения интранодального распределения сосудистой плотности и архитектоники в ЛУ-метастазах (меланома).
Когда внутринодулярное давление растет, ИР также возрастет. Маленькие венозные сосуды сжимаются и не могут быть обнаружены с помощью цветной допплерографии технически. Только крупные периферические вены ЛУ можно визуализировать. На данном этапе начинает развиваться внутриопухолевая ишемия. При дальнейшем увеличении давления, меньшие, а позже и большие интрамуральные артерии не будут визуализироваться. Ahuja et al. отметил, что периферическая васкуляризация не определяется в нормальном или реактивном ЛУ, а наличие периферической васкуляризации, независимо от того только периферическая или смешанная васкуляризация, очень подозрительно в пользу злокачественности. До тех пор пока орган имеет интактную капсулу, давление будет повышаться. Когда в капсулу врастает опухоль и она разрушается, внутриопухолевое давление в большинстве случаев падает снова, а межклеточная жидкости из ЛУ распределяется в прилегающей жировой ткани (Рис. 9). УЗУК способно демонстрировать опухолевую инфильтрацию в прилегающие ткани рядом с ЛУ если произошла неоваскуляризация (рис. 10).
ИР будет уменьшаться снова и цветной допплер покажет более низкую интранодулярную васкуляризацию. Таким образом, первичная опухоль с несколькими ЛУ-метастазами может иметь различные образцы васкуляризации.
Эти варианты могут быть объяснены не только количеством шунтов и крупных неососудов, это также результат различия в интранодулярном давлении, как результат различной внутриопухолевой перфузии. Известно, что по сравнению с реактивными ЛУ, метастатические узлы имеют более высокий ИР и ИП.
В воспалительных ЛУ значительно меньше вариантов перфузии, в которых, вследствие местного отека развивается ишемия, что может привести к абсцессу и некрозу.
Полемика о ценности ИР и ИП для дифференциации доброкачественных и злокачественных узлов, вероятно, может быть решена с помощью изучения влияния интранодулярного давления на резистивные показатели, которые могут изменяться даже в единичном злокачественном ЛУ.
Уменьшенная, или даже частично сниженная васкуляризация, также может быть вызвана высокой локальной плотностью небольших опухолевых клеток, например в лимфомах. В связи с этим, плотно упакованные опухолевые клетки будут механически сдавливать интранодальные сосуды.
Цветной допплер или B-поток может изобразить изменения васкуляризации во время систолы и диастолы, особенно в метастатических ЛУ (Рис. 11). B-поток может дополнительно характеризовать интранодальные опухолевые сосуды.
РЕАКТИВНЫЕ ЛИМФАТИЧЕСКИЕ УЗЛЫ
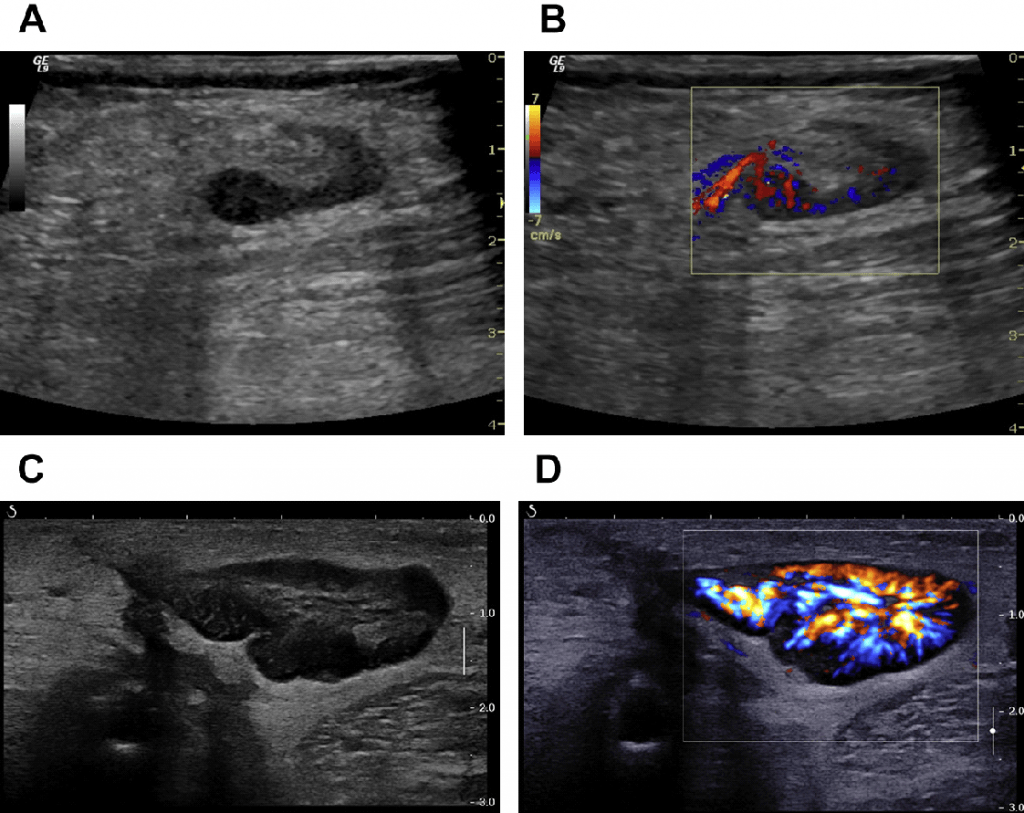
Увеличение ЛУ может быть вызвано воспалительным, аутоиммунным или злокачественным процессом. Бактериальные и вирусные заболевания, такие как мононуклеоз, герпес, гепатит, инфекции кишечника или носоглоточного пространства являются наиболее распространенными причинами реактивного лимфаденита. Мононуклеоз часто протекает вместе с увеличения селезенки. При остром и активном хроническом гепатите определяются увеличенные лимфоузлы в воротах печени (Рис. 12).
Реактивные ЛУ обнаруживаются и характеризуются типичной картиной в B-режиме: эхонегативная кора на фоне окружающей эхогенной жировой ткани, что будет усиливаться в зависимости от остроты и тяжести воспаления. При использовании высокочастотного конвексного или линейного датчиков иногда можно увидеть эхонегативные кистозные фолликулы в пределах коры.
Реактивная лимфаденопатия – неопухолевое увеличение ЛУ в ответ на антигенную стимуляцию. Клинически реактивные ЛУ в основном болезненные и подвижные. В зависимости от клеточного ответа, могут быть выделены 3 гистологических типа. Фолликулярная гиперплазия является наиболее распространенной (дифференциальные диагнозы: ревматоидный артрит, синдром Шегрена и токсоплазмоз). На втором месте паракортикальная гиперплазия с преимущественной стимуляцией Т-клеток, что может быть диагностировано гистологически (инфекционный мононуклеоз или другие вирусные инфекции). Третьей по мере распространения является синусовая гиперплазия, так выглядят ЛУ при гемофагоцитозе и гистиоцитозе.
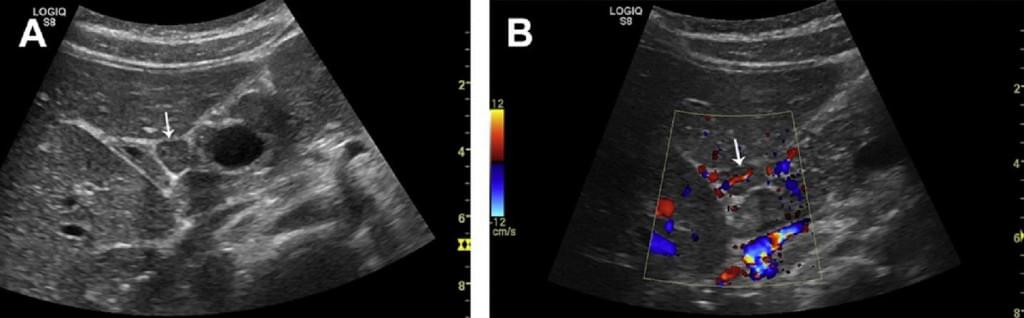
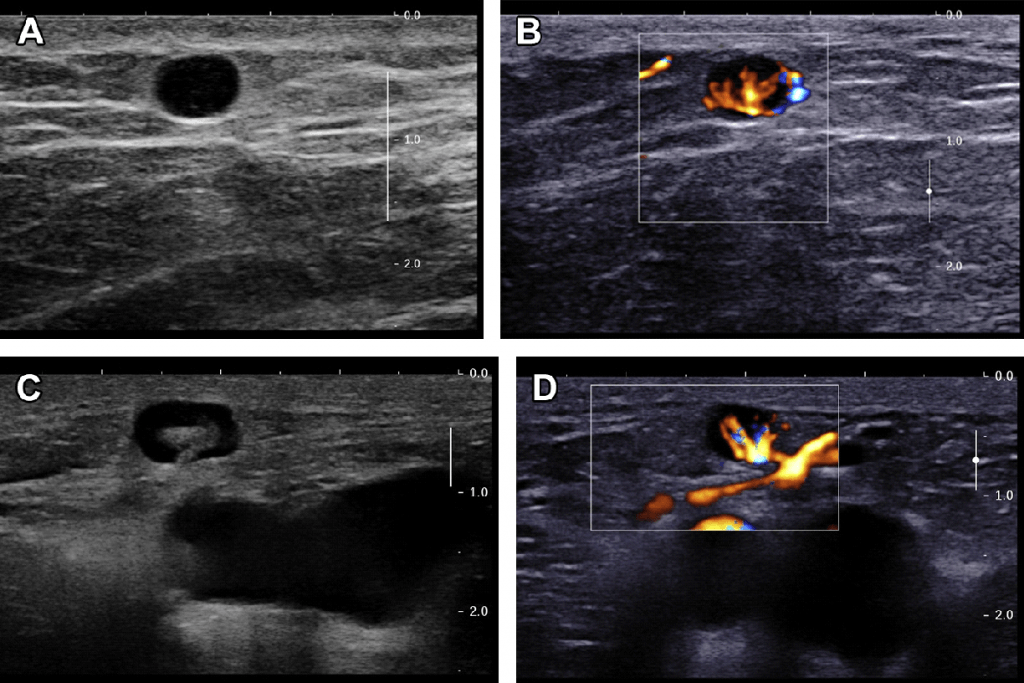
Следует отметить, что инфекция может вызвать очаговое кортикальное утолщение. В большинстве случаев местный инфекционный очаг может быть обнаружен клинически или с помощью УЗИ. Такой очаг характеризуется правильной сегментарной васкуляризацией (Рис. 13). Так как очаговое кортикальное утолщение характерно и для опухолевой инвазии, должна быть выполнена биопсия.
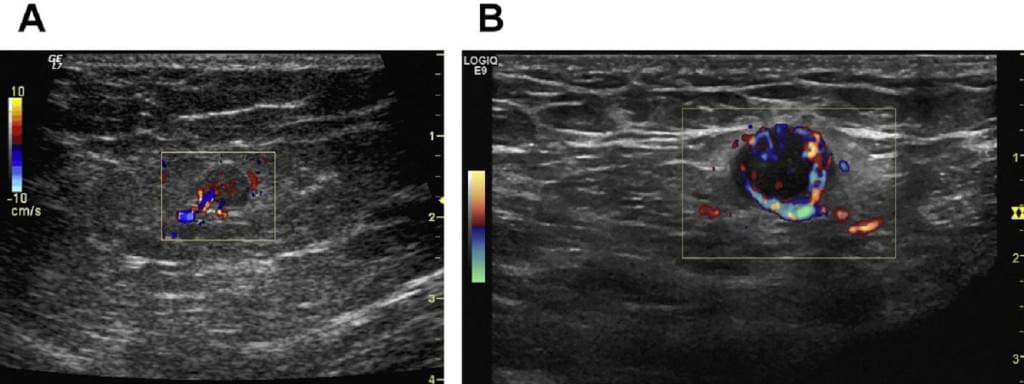
Типичный реактивный ЛУ имеет овальную форму с равномерной толщиной его коры. Ворота, где входят сосуды можно увидеть во всех случаях на ранней стадии. В больших ЛУ сосуды могут быть даже определены на серошкальных изображениях. Цветной допплер показывает направление и пульсацию кровотока. Сосуды древовидно делятся от ворот к коре.
Рис. 9. (А) Абсцедирующее воспалительние ЛУ. (В) Опухоль разрушила капсулу ЛУ, что вызывало отек окружающих тканей (изображение в коронарной плоскости). (C) Пять ЛУ-метастазов меланомы с отеком отображены в коронарной плоскости.
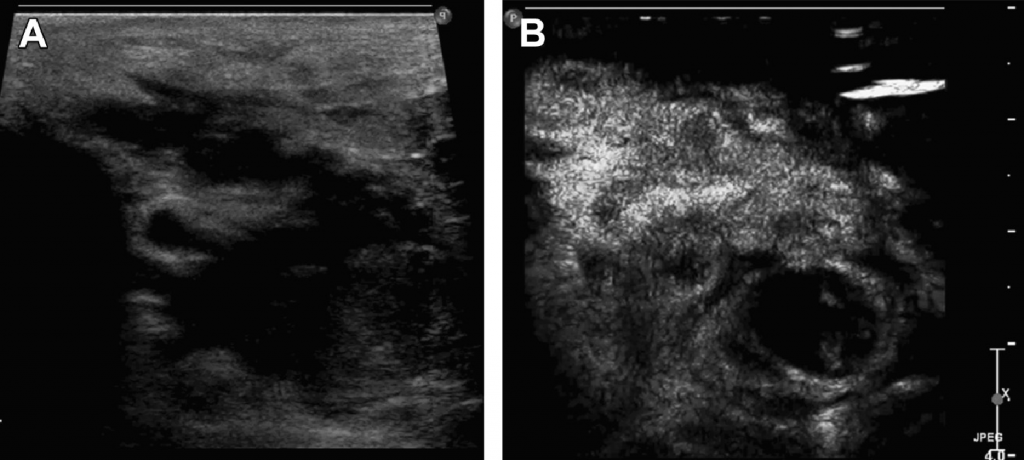
Рис. 10. Опухолевая инвазия в перинодальную жировую ткань. На УЗИ с контрастным усилением, неоваскул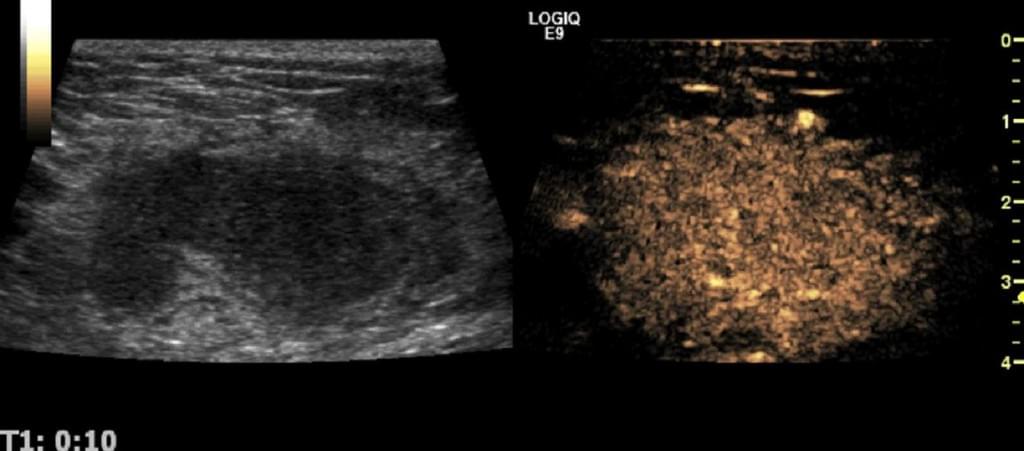
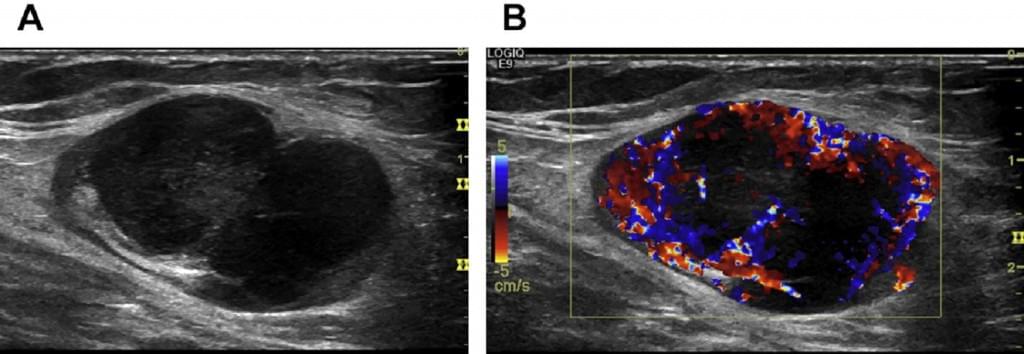
Рис. 11. (A, B) Две метастазы меланомы в один ЛУ.
Рис. 12. (А) Лимфатические узлы пациента с хроническим гепатитом в воротах печени (стрелки). (B) Цветной допплер отображает снабжающую центральную артерию.
Рис. 13. (А) Сегментарное утолщение подмышечного ЛУ. (B) Цветной допплер показывает сегментарную гиперваскуляризацию. Биопсия подтвердила воспалительную корковую реакцию. (С, D) Острый воспалительный ЛУ с неравномерным утолщением коры после шунтирования поверхностной бедренной артерии (инфицированные изъязвления на коже голени).
Рис. 14. (A, B) Жировая инволюция ЛУ овальной формы, индекс резистивности 0,76.
Кроме острых воспалительных ЛУ, часто встречается жировая инволюция ЛУ, особенно в подмышечной и паховой области и может быть ошибочно принята за подкожную липому, так как тонкой слой коры иногда может быть трудно визуализировать (Рис. 14).
ИР в воспалительных ЛУ отражает его интранодулярное давление, и, следовательно, может иметь большую изменчивость, но в большинстве случаев будет меньше, чем 0,70.
Правильно ветвящиеся сосуды, восходящие из ворот, не являются специфичными для реактивных ЛУ или лимфом. В некоторых случаях опухолевая трансформация ЛУ показывает уже повышенный, но правильный поток (Рис. 15 и 16).
Как следствие, ни один критерий не позволяет достоверно установить причину увеличения ЛУ. В дополнение к морфологическим и гемодинамическим критериям, клиническая картина должна быть принята во внимание.
В таблицах 1 и 2 представлены критерии, которые помогают различать реактивные и метастатические ЛУ и лимфомы.
ОПУХОЛЕВЫЕ ЛИМФАТИЧЕСКИЕ УЗЛЫ
Ультразвуковое исследование, в основном, рассматривается в качестве исследования первой линии в диагностике метастатических поражений, лимфом, особенно в поверхностных зонах. Лимфоузлы являются наиболее частым местом метастатического распространения. Чувствительность в обнаружения региональных ЛУ-метастазов в B-режиме зависит от первичной опухоли, размера, толщины коркового слоя и эхогенности ворот (смотри рис. 7A-F). ЛУ-метастазы в основном круглые и гипоэхогенные как кисты, а эхогенные ворота утрачены. Чувствительность для обнаружения кровоснабжения ЛУ и перфузии зависит от ультразвукового метода. Цветной Допплер и B-поток может определить большие сосуды, кровоснабжающие ЛУ. В случаях ранней стадии лимфатической опухоли, центральные сосуды все еще различимы, в то время как опухолевый узел формирует собственную сосудистую сеть. Наряду с нормальными центральными сосудами, опухолевые сосуды будут внедряться в ЛУ с его периферии. Так как опухолевые сосуды в определенной степени негерметичны, интранодальное давление будет отличаться между различными стадиями процесса. Кроме того известно, что неоангиогенез принимает участие и в образовании лимфатических сосудов (лимфангиогенеза за счет сосудистого эндотелиального фактора роста С). Предполагается, что лимфангиогенез в сторожевом ЛУ способствует распространению опухоли в отдаленные места. Способствует ли лимфангиогенез дренажу из опухоли и таким образом уменьшению интранодального давления пока не ясно.
Диагностическая точность УЗИ в установки стадии процессе в брюшной полости ниже, чем у КТ и МРТ, особенно в области грудной клетки.
Регионарные ЛУ расположены вдоль магистральных сосудов и органоснабжающих сосудов. В случае лимфатического распространения, опухолевые клетки входят в ЛУ через афферентный лимфатический сосуд и начинают расти там, где они попали в корковый слой, таким образом, образование новых сосудов начинается от коры (Рис. 17).
При стадировании пациентов с опухолями, знание лимфатических путей из первичной опухоли является обязательным. Трансортировние через лимфатическую систему является наиболее распространенным путем для начального распространение рака. Первоначальный маршрут опухолевых клеток у большинства пациентов с меланомой или раком молочной железы проходит через лимфатические сосуды в региональные узлы. Опухолевые клетки могут, собенно при меланоме, оставаться в пределах лимфатического сосуда и начинать там расти (транзитные метастазы, рис. 18).
Место раковой инфильтрации в ЛУ при раке груди зависит от квадранта расположения
опухоли. Опухоли верхнего наружного квадранта распространяются на ЛУ подмышечной впадины в 75%. Другие места распространения метастазов в начале заболевания над- и подключичные ЛУ и межгрудные ЛУ (ЛУ Роттера).
Применяя функции B-режима, негативная прогностическая ценность низкая при обнаружении метастазов в ЛУ при раке груди. Сравнивая биопсию сторожевого узла с диссекцией у пациентов с раком молочной железы, чувствительность метода составила от 71% до 100%. Тонкоигольная аспирация подозрительных подмышечных ЛУ при раке молочной железы имеет чувствительность только 42%. Причины неудовлетворительных результатов объясняются лимфоваскулярной инвазией и выбора методики тонкоигольной пункции. Поэтому отрицательный результат не исключает подмышечных метастазов. Отрицательный индекс Solbiati, фиксированный в В-режиме, и интранодальная ангиоархитектоника являются причиной нераспознавания опухоли-инфильтрата подмышечных ЛУ. Рис. 19 отражает то, что одного графического критерия зачастую недостаточно для диагностики и при этом, очень важно решить, какой ЛУ взять для биопсии.
У пациентов с меланомой или других опухолей кожи, таких как карцинома Меркеля, региональные ЛУ необходимо тщательно обследовать; при опухоли дистальнее локтя или колена, изгиб локтя или подколеая ямка также должны быть исследованы. Метастатические ЛУ шеи наиболее часто встречаются при раке головы и шеи, раке легких, меланоме, раке молочной железы и лимфомах. Меланома преимущественно распространяется через лимфатические сосуды, что делает первый региональный узловой бассейн важнейшим направлением исследования. Кистозные или кальцинозные изменения увеличивают вероятность канцерозных ЛУ. Крошечные кальцификаты или кистозные изменения в ЛУ в области шеи всегда подозрительны на наличие метастазов рака щитовидной железы, но они не являются специфичными (Рис. 20 и 21).
Рис. 15. (A, B) Два крошечных, округлой формы ЛУ. (А) Реактивные ЛУ с правильно ветвящимися центральными сосудами при терапии интерфероном. (B) ЛУ-метастазы с сосудами по периферии.
Рис. 16. (A, B) Круглой формы ЛУ с правильным ветвлением центральных сосудов и сосудов его капсулы (метастазы меланомы). (C, D) Реактивные, болезненные ЛУ с эхонегативной утолщенной корой, эхогенными воротами и индекс Solbiati ниже, чем 2.
Таблица 1. Лимфатические характеристики лимфоузлов в В-режиме
|
Критерий |
Реактивные ЛУ |
Лимфомы |
Метастазы |
|
Размер |
Измерение наибольшего ЛУ в соответствующих региональных местах расположения ЛУ в 2-х плоскостях сканирования (динамическое наблюдение!) |
Измерение наибольшего ЛУ в соответствующих региональных местах расположения ЛУ в 2-х плоскостях сканирования (динамическое наблюдение!) |
Измерение наибольшего ЛУ в соответствующих региональных местах расположения ЛУ в 2-х плоскостях сканирования (динамическое наблюдение!) |
|
Форма |
Овальной формы (длина: ширина> 2) |
От овальной к круглой |
В основном круглая |
|
Количество |
От 1 до нескольких |
От нескольких до множества в разных областях |
От нескольких до множества, местнорегионарные ЛУ |
|
Расположение |
В основном 1 или несколько ЛУ в области ЛУ 1-го порядка |
В основном ЛУ в одной или в разных областях |
В основном 1 или несколько регионарных узлов разного порядка, но не все регионарные узлы |
|
Пространственное расположение |
Размер и количество увеличиваются в направлении очага поражения |
Хаотичное, цепочки или пакеты узлов |
Вдоль дренирующей сети ЛУ |
|
Эхогенность |
Эхонегативная кора |
От эхонегативной до кистозной картины |
Эхонегативные |
|
Структура |
Сохранена (кроме: абсцессов, ТВ, саркоидоза) |
От сохраненной до разрушенной |
Полностью или частично разрушена |
|
Кора |
Утолщена концентрически или эксцентрически |
Утолщена концентрически или эксцентрически |
Инфильтрирована, больше в узелках |
|
Ворота |
Эхогенные |
Истончены или отсутствуют |
Сдавлены, часто отсутствуют |
|
Край |
Острый, неопределенный при абсцедировании |
Острый |
Острый, неопределенный при окружающем отеке |
|
Абдоминальное распространение |
Лимфотропные вирусы (мононуклеоз), саркоидоз, ТВ (печень, селезенка) |
Чаще при НХЛ, инфильтрация всех органов возможна (печень, селезенка, почки, железы). Нехарактерно для лимфомы Ходжкина |
Возможно, чаще печень и абдоминальные ЛУ |
ТВ – туберкулез, НХЛ – неходжкинская лимфома.
Таблица 2. Характеристики лимфатических узлов в сосудистом режиме (перфузии).
|
Режим |
Злокачественные лимфомы/ реактивные ЛУ |
Метастатические ЛУ |
|
Цветовая дуплексная сонография В-поток |
От гипо до гиперваскуляризации Сохраненная ангиоархитектоника. Древовидное ветвление сосудов часто до капсулы. Ампутация ворот при высокой плотности опухоли или воспалительном отеке. Центральные сосуды ворот. Артериальный и венозный кровоток регистрируется. |
Преимущественно гиповаскуляризация, кроме случаев гиперваскуляризированной первичной опухоли. Изредка ангиоархитектоника подмышечных лимфоузлов при раке молочной железы может быть сохранена. Преимущественно хаотичное строение сосудов. Часто периферическое кровоснабжение. В основном только артериальный поток или его отсутствие в центре узла. |
|
Сонография, усиленная контрастом |
Центробежный поток. Полная или только центральная васкуляризация. Усиление только в пределах ЛУ, кроме местного абсцесса |
В основном центростремительный поток, интранодальная ишемия/ может быть некроз Усиление может выходить за край ЛУ, когда опухоль прорастает капсулу. |
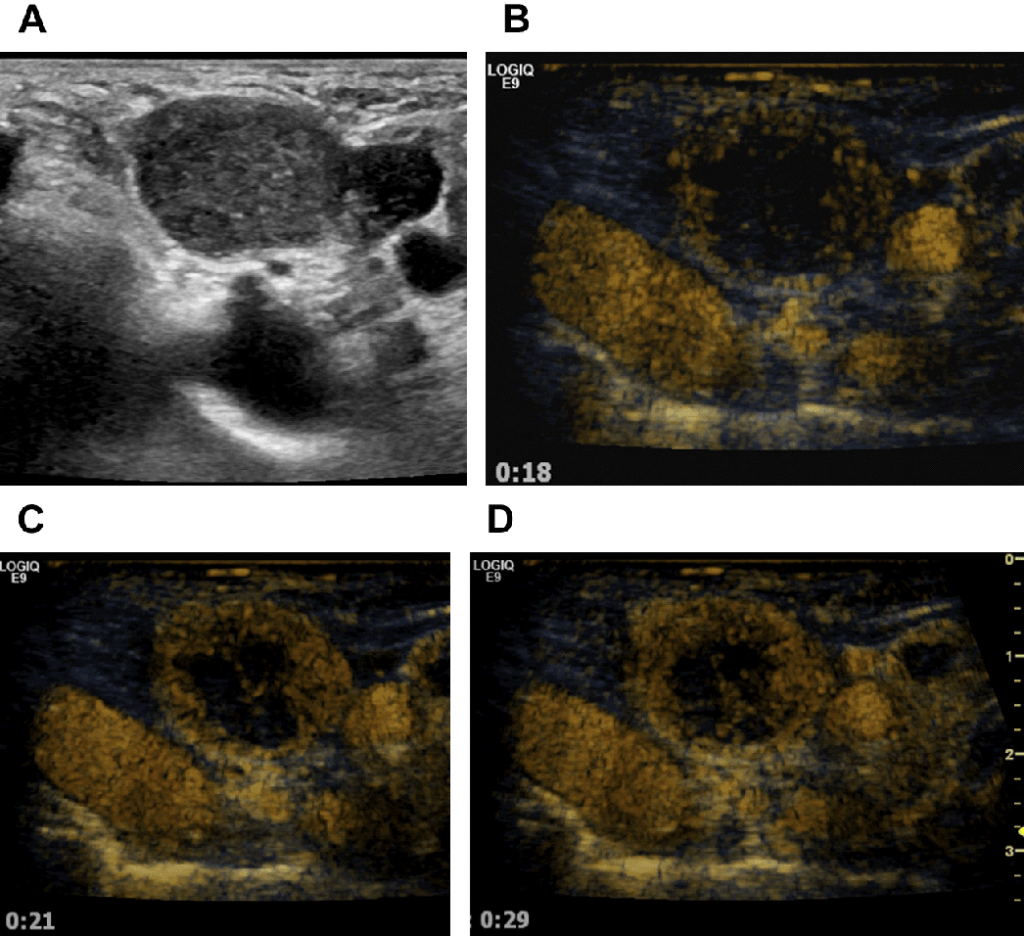
Рис. 17. (А-D) Метастазы в лимфатических узлах из плоскоклеточного рака легких. Образец центростремительного накопления контраста, типичный для злокачественной трансформации ЛУ.
Отрицательный результат при сонографии ЛУ недостаточно достоверный для стадирования пациентов при небольшой раковой опухоли для постановки диагноза, при этом по-прежнему рекомендуется диссекция ЛУ. Сонография является наиболее удобным методом для определения течения послеоперационного периода, в отношении изменения размера метастазов.
Высокодифференцированные опухоли также характеризуется богатой внутриопухолевой васкуляризацией и часто отражают васкуляризацию первичной опухоли. Поэтому гиперваскуляризованные ЛУ можно найти у пациентов с раком щитовидной железы, яичников, молочной железы, почек и других локализаций, у которых опухоль также гипирваскуляризована (см. Таблицы 1 и 2).
Экстравазация жидкости в окружающую жировую ткань вызывает постоянный поток опухолевых клеток в окружающие мягкие ткани. Если планируется хирургическое вмешательство, то этот факт должен быть учтен и уровень резекции должен включать отечные ткани вокруг злокачественного ЛУ.
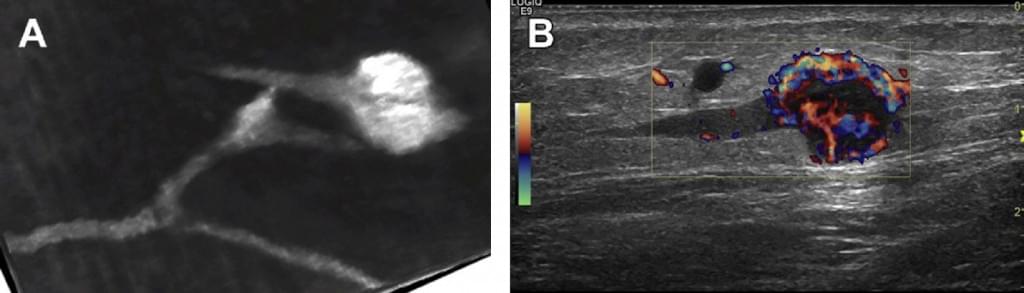
Рис. 18. (А) Подкожное метастазирование злокачественной меланомы изображаемое в с-плоскости с перевернутой серой шкалой. Эфферентные лимфатические сосуды инфильтрированы транзитными метастазами. Подкожные вены можно увидеть вблизи опухоли. (В) Гиперваскуляризация из транзитных метастазов.
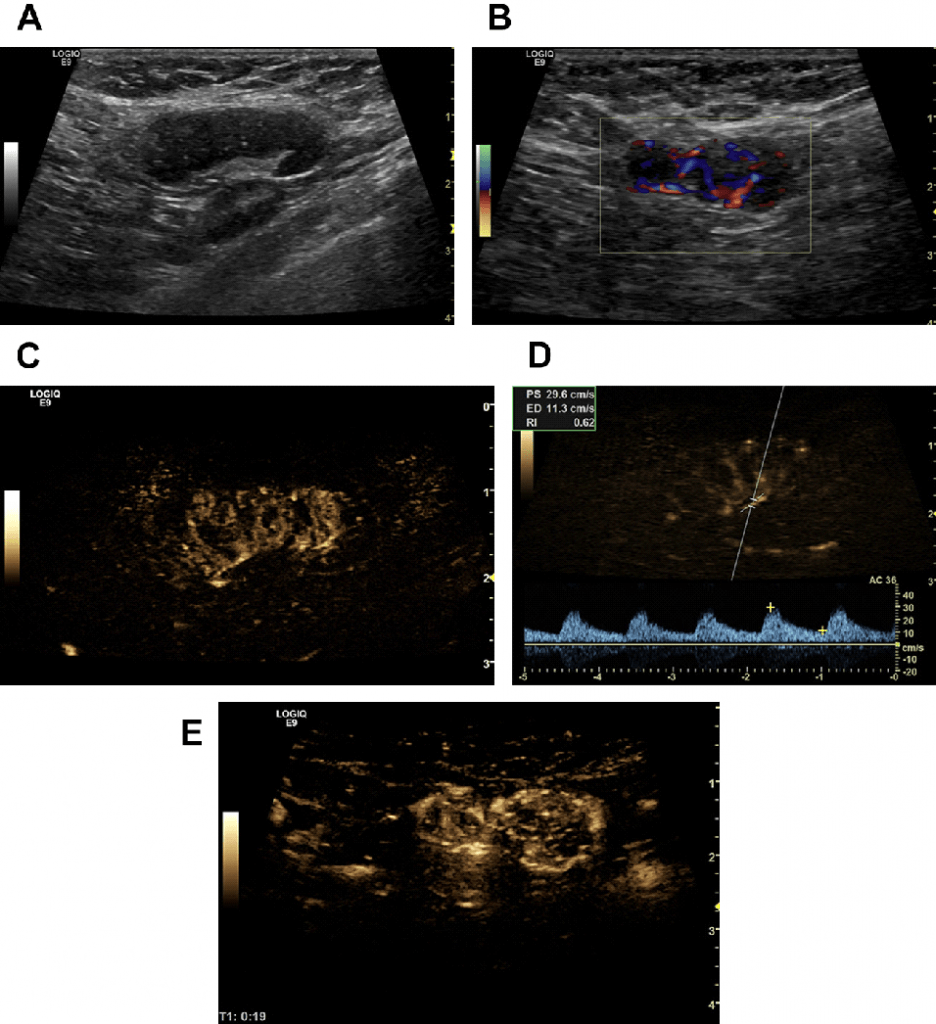
Рис. 19. (А-E) 55-летняя женщина со случайный находкой – увеличенными подмышечными ЛУ. Хотя они и овальной формы (А), с правильным ветвлением сосудов на цветном допплеровском и B-потоковом изображении (B, C), а также низким индексом резистивности 0,62 (D), ЛУ имеют утолщенную кору, что стало показанием к биопсии. На B-потоковом изображении при УЗУК обнаружены расширенные периферические вены (Е). Иммуногистохимия подтвердила метастаз протоковой аденокарциномы молочной железы.
ЛИМФОМЫ
Существует 2 типа лимфом: Ходжкина и неходжкинская лимфома (НХЛ). Описано четыре гистологических подтипа лимфомы Ходжкина: лимфоидное доминирование, смешанноклеточная, лимфоидное истощение и нодулярный склероз (Рис. 22 и 23). Нодулярный склероз наиболее распространенный подтип до 70%, в тоже время лимфоидное истощение – самый редкий подтип.
Рис. 20. (A) Папиллярная опухоль щитовидной железы с кальцификатами (B) Метастатические ЛУ у того же пациента с такими же микрокальцификатами. (C, D) Подключичные узлы у другого пациента с микрокальцификатами. Гистологически – лимфома Ходжкина.
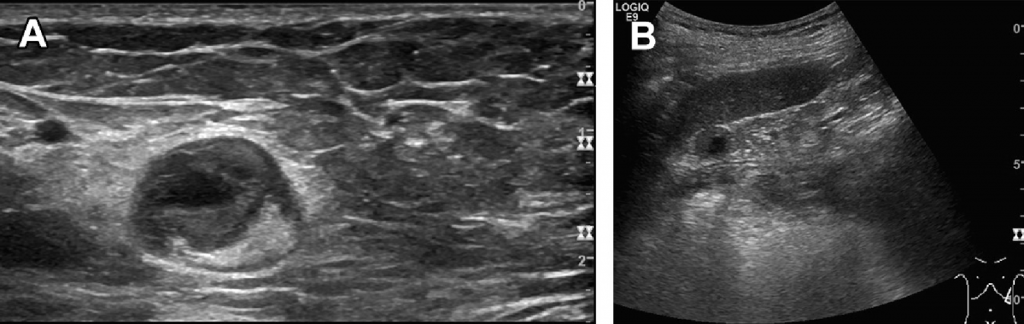
Рис. 21. (А) Центральный кортикальный некроз ЛУ – метастаз в пах (меланома), кистозная область в воротах селезенки. (В) Центральный некроз метастаза в ЛУ при раке толстой кишки в воротах селезенки.
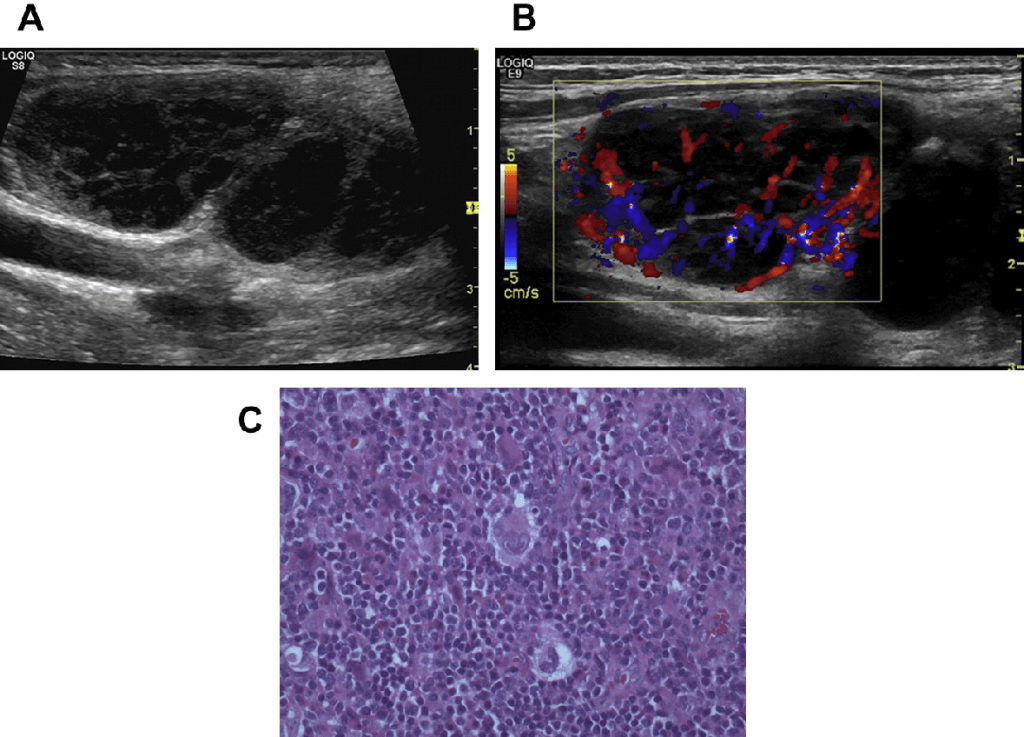
Рис. 22. (А) Лимфома Ходжкина шеи (нодулярный склероз), (В) Цветной допплер показывает гиперваскуляризацию (С) Кор-биопсия под УЗИ контролем, определены клетки Рида-Штемберга.
Рис. 23. (А, В) Большая Ходжкинская инфильтрация паховых ЛУ. Опухолевые сосуды имеют правильное деление, ЛУ кровоснабжается центральными сосудами.
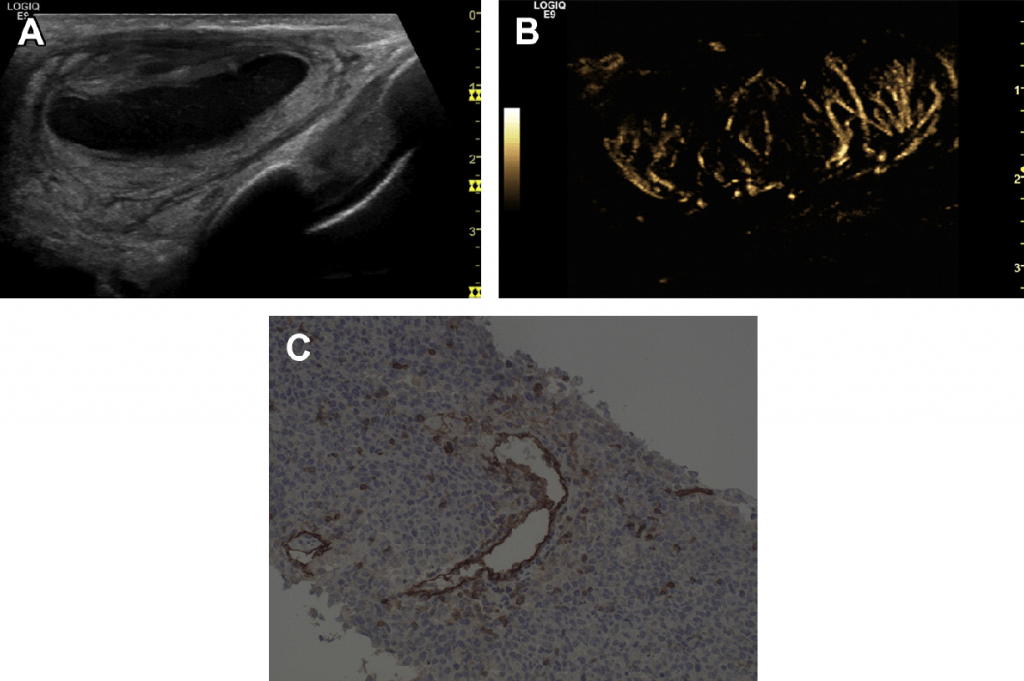
Рис. 24. (А-С) НХЛ. (А) Эхонегативный ЛУ с окружающим отеком. (В) В-поток – правильное деление сосудов. (С) Окраска СD31 демонстрирует большие сосуды и мелкоклеточную опухолевую инфильтрацию.
Рис. 25. Парааортальная инфильтрация НХЛ. (С,D) Множественные узлы НХЛ шеи, цветной допплер указывает на гиперваскуляризацию.
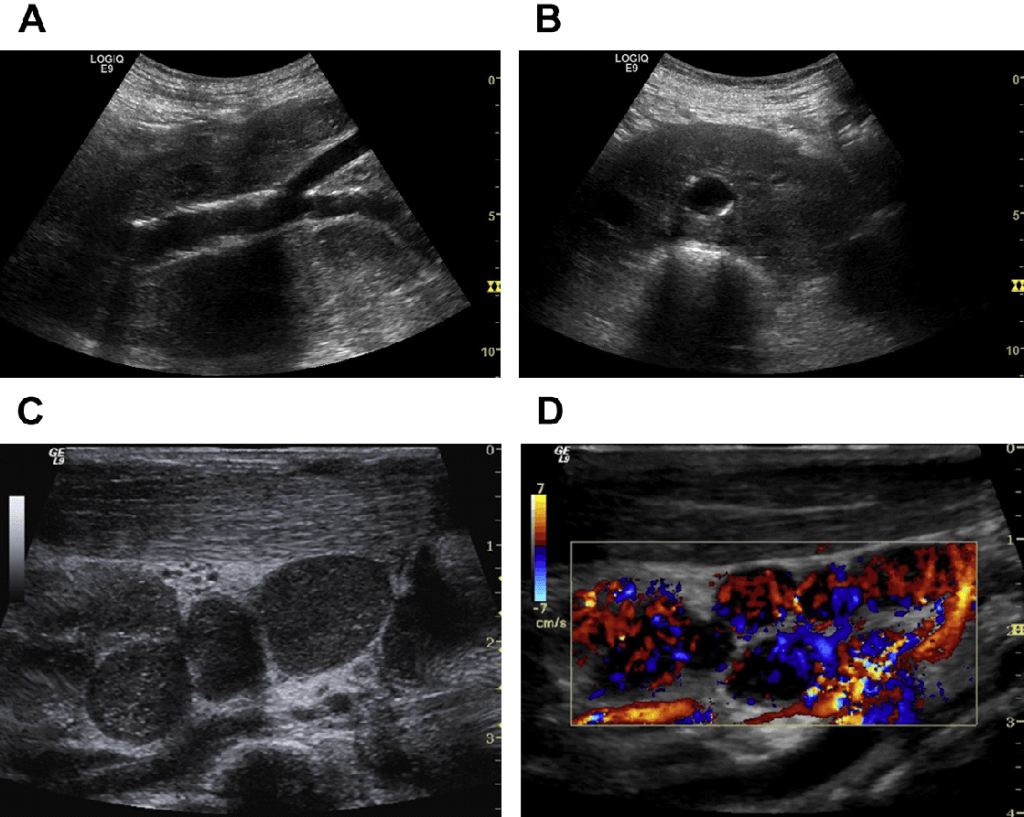
Рис. 26. (А) Паховые ЛУ поражены НХЛ. (В) Допплер – большие центральные сосуды, нет периферических сосудов (ампутация ворот). (С) УЗУК – показаны мелкие сосуды, но также нет периферических субкапсулярных сосудов.
Рис. 27. Местный рецидив опухоли через 2 мес. после лимфодиссекции метастаза меланомы (А) Подкожные гиперваскуляризированные метастазы (4 мм) (В) Изображение в с-плоскости – метастазы, прилежащие к рубцу.
Рис. 28. (А, В) 35-летный мужчина после подмышечной лимфодиссекции по поводу меланомы. (А) Подозревается гематома. (В) Диффузное гипернакопление контраста без признаков воспаления. Кор-биопсия подтвердила диффузную опухолевую инфильтрацию.
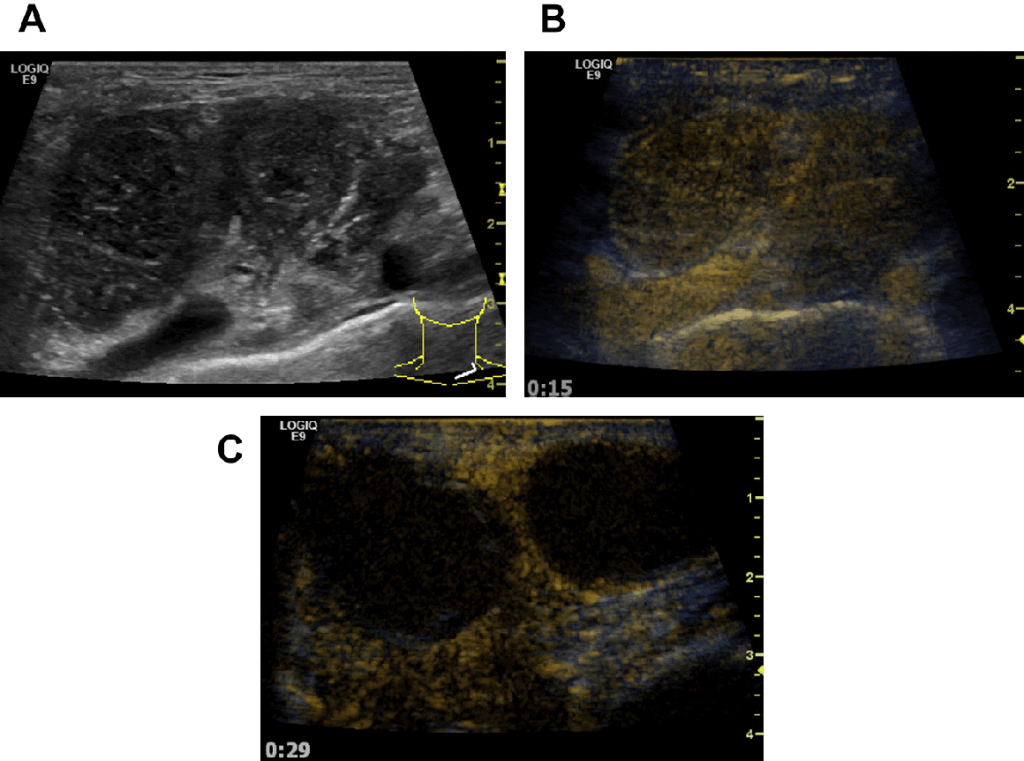
Рис. 29. (А) Транзитные метастазы (меланома) – богатая хаотичная васкуляризация до местной химиотерапии. (В) УЗУК – аваскулярный узел через 2 недели после терапии.
НХЛ развивается из В-клеток (90%), T- клеток (10%), клеток-киллеров (1%). НХЛ также различают в зависимости от скорости роста: медленный и агрессивный. Медленный и агрессивный рост НХЛ одинаково встречаются у взрослых. У детей – чаще всего агрессивный рост. Для окончательного диагноза у пациентов с лимфомой необходима гистология. Некоторые исследователи предпочитают кор-биопсию, как первый диагностический этап, с чувствительностью 89% и специфичностью 97%, другие – первичную диссекцию ЛУ.
Рис. 24 отражает случай кожной Т-клеточной лимфомы с поражением опухолевыми клетками подмышечных ЛУ. Экстранодальное распространение характерно больше для НХЛ, чем для лимфомы Ходжкина – 20-40% и 4-5% соответственно. Экстранодальное распространение характерно больше для пациентов с иммунодефицитом, чем для пациентов с первичными проявлениями. Так как лимфома поражает почти все органы и ткани, диференциальный диагноз многообразен. В большинстве случаев ЛУ эхонегативные или даже кистозные, могут быть выстроены в линию или цепочку, отечные и безболезненные (Рис. 25C, D). Некоторые ЛУ могут утратить свою структуру, когда в других могут определяться кора и ворота. В В-режиме могут определяться только незначительные изменения коры.
В других случаях множественные кистозные образования вокруг аорты могут имитировать аневризму аорты или ретроперитонеальный фиброз (см. Рис. 25A, B).
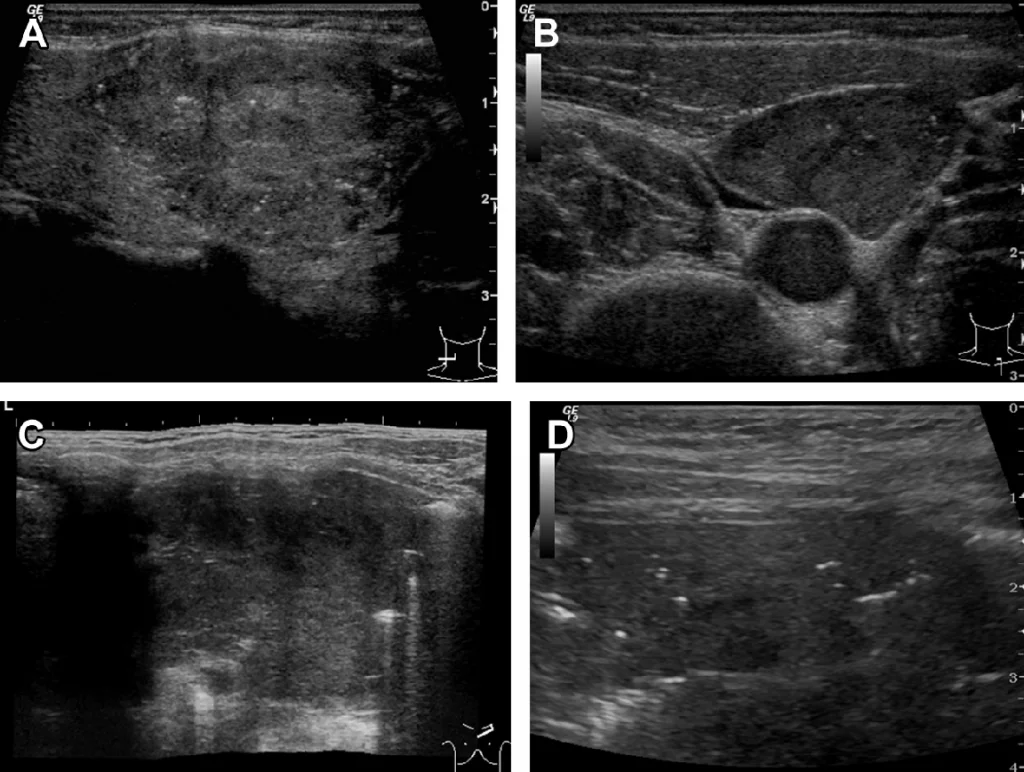
Абдоминальная лимфома может быть определена интроперитонеально, ретроперитонеально и имеет те же параметры, что и поверхностная, за исключением того, что при этом желательно использовать датчики меньшей частоты.
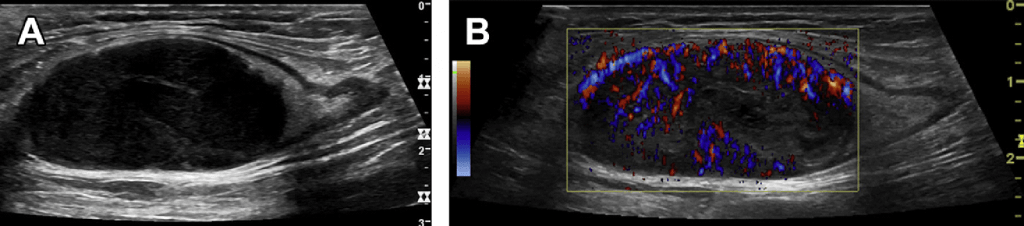
Лимфоматозный ЛУ выглядит как реактивный и лишь обильная васкуляризация, при отсутствии инфекции, может наводит на мысль о лимфоме. Фокальная инфильтрация может быть причиной эхонегативного, гиперваскуляризированного кортикального утолщения (см. Табл. 1 и 2).
Не существует четких сонографических критериев, позволяющих дифференцировать увеличенные реактивные ЛУ от НХЛ. Как и в случае малигнизации, лимфома характеризуется высокой микрососудистой плотностью (МСП), особенно агрессивные лимфомы имеют очень высокую МСП. Как и при малигнизации это говорит о плохом прогнозе. Однако, даже УЗУК не всегда определяет микрососудистую плотность, так как повышенное интерстициальное давление может препятствовать этому. На сегодня нет данных о том, что УЗУК может выявлять различные типы НХЛ.
В большинстве случаев допплер отражает богатую сосудами лимфоидную ткань с хорошо видимыми артериями и венами. Нормальная структура сохранена, особенно при НХЛ с низкой агрессивностью. В противоположность канцероматозным узлам, сосудистая сеть не разрушена и отсутствует неоваскуляризация. Цветной допплер и УЗУК могут выявить нарушение ветвления сосудов и сосудистую ампутацию (Рис. 26).
Хотя большинство измененных ЛУ при НХЛ имеют типичную структуру в серой шкале, все же некоторые имеют перинодулярную инфильтрацию, такую как при воспалительном отеке мягких тканей.
Сонографически выявленные, увеличенные ЛУ без опухолевого анамнеза – задача для исследователя. Существует множество перекрещивающихся сонографических признаков между воспалительными и НХЛ ЛУ. Комбинация нескольких признаков и клиническая картина помогаю поставить правильный диагноз.
НАБЛЮДЕНИЕ ЗА ПАЦИЕНТОМ В ДИНАМИКЕ
Количество, размер, эхогенность, васкуляризация распознанных злокачественных ЛУ – наиболее важные критерии для наблюдения за пациентом в динамике.
Местный рецидив опухоли, особенно после операции, еще один вызов для сонографиста. После операции рубцы, местный отек, серома, кровотечение или инфекция – проблема для большинства применяемых сонографических методик. После лимфодиссекции рубцовая ткань должна быть тщательно изучена. Вследствие местного распространения опухолевых клеток, возможно по причине давления на узел во время операции, опухолевые клетки могут распространяться в окружающую жировую ткань и начать местный рост (Рис. 27 и 28). УЗУК эффективно демонстрирует, особенно во время наблюдения, васкуляризацию опухоли и помогает оценить эффект химио- и радиотерапии (Рис. 29). После радиотерапии УЗУК показывает гиперемию облученного поля, а опухоль при этом должна быть без контрастного усиления (Рис. 30).
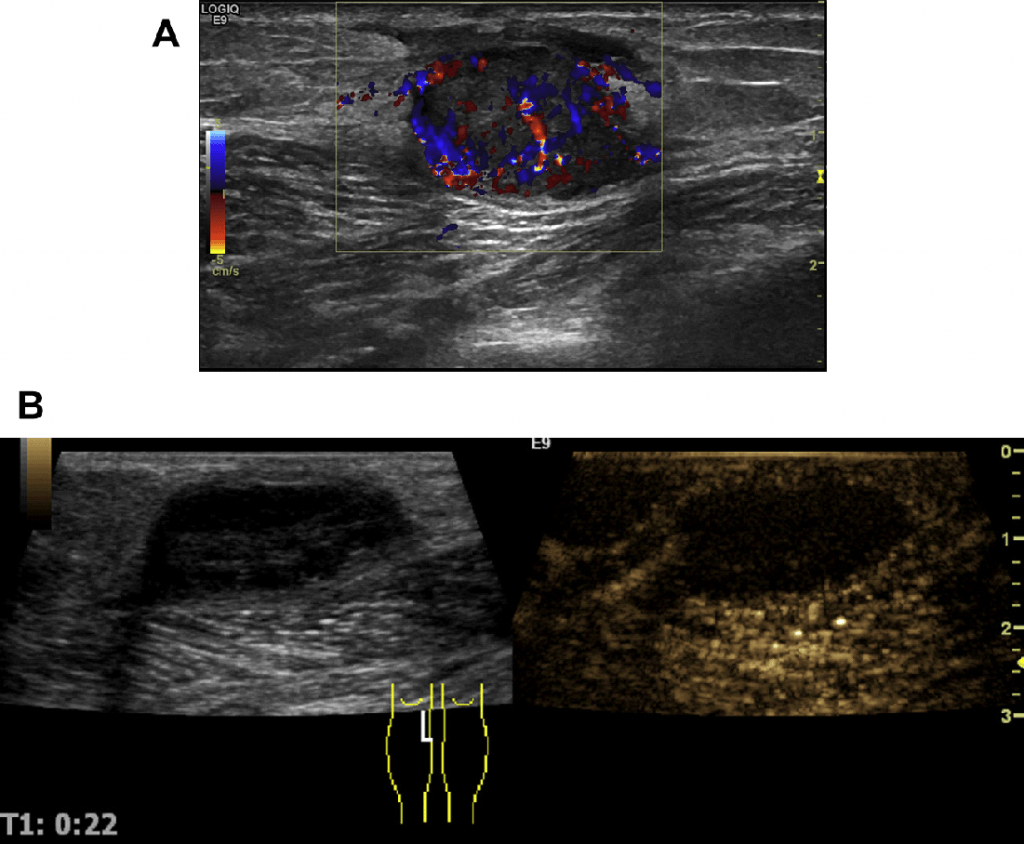
Рис. 30. (А) В-режим и (B) УЗУК (гибридный режим) – примеры неходжкинской лимфомы в подмышечной впадине перед лучевой терапией. (C) Последующее исследование УЗУК через 2 недели после лучевой терапии. Гиперемия тканей примыкает к холодному ЛУ.
УЗИ аппарат Toshiba Aplio XG – лучшие предложения от компании RH.




14.10.2019
Люба