УЗИ грудной клетки – это важная неинвазивная процедура, которая может предоставить существенный объем информации при обследовании детей. Наиболее эффективное использование УЗИ в педиатрии требует знаний о новейших техниках сканирования, а также четкого понимания обнаруженных характерных симптомов различных заболеваний грудной клетки.
Ключевые тезисы:
• Правильное положение пациента и использование подходящих акустических окон повышают эффективность ультразвукового исследования грудной клетки.
• Для характеристики плеврального выпота предпочтение отдается УЗИ.
• С помощью УЗИ можно выявить консолидацию легких и осложнения пневмонии (некроз или абсцесс) у детей.
• Пространственное разрешение высокочастотного ультразвукового аппарата позволяет получить качественные изображения поверхностных новообразований, в частности в грудной стенке.
• Торакальные новообразования можно увидеть на ультразвуковых изображениях, однако часто необходимо провести дополнительное обследование с помощью КТ или МРТ.
ВВЕДЕНИЕ
УЗИ грудной клетки – это важная неинвазивная процедура, которая может предоставить существенный объем информации при обследовании детей. В связи с ее всесторонней доступностью, относительной легкостью в использовании, способностью проводить осмотр в режиме реального времени, отсутствием потребности в успокаивающих препаратах или распространении вредоносного ионизирующего излучения, УЗИ играет важную роль в качестве второстепенного (после обычного рентгена) обследования грудной клетки у детей, которое проводится для выявления и дальнейшей характеристики заболеваний. В некоторых случаях УЗИ может использоваться вместо других методов сканирования, включая компьютерную томографию (КТ), что особенно касается нестабильных пациентов.
Наиболее эффективное использование УЗИ в педиатрии требует знаний о новейших техниках сканирования, четкого понимания выявленных характерных симптомов различных врожденных и приобретенных заболеваний грудной клетки, поражающих паренхиму легких, плевру, средостение, диафрагму и грудную стенку. В данной статье рассматривается техника УЗИ грудной клетки, нормальная анатомия, а также характерные симптомы распространенных заболеваний грудной клетки у детей и младенцев, обнаруженные на УЗИ-изображениях.
ТЕХНИКА СКАНИРОВАНИЯ
Перед началом сканирования необходимо получить достоверную клиническую историю, что позволит провести ультразвуковое обследование с правильной фокусировкой. К трём основным техническим факторам, которые влияют на качество УЗИ грудной клетки, относится (1) выбор датчика, (2) положение пациента и (3) подход к сканированию.
Выбор датчика
Выбор датчика зависит от телосложения пациента и места нахождения патологии. В случае младенцев, детей и пациентов с поверхностными новообразованиями, качественные изображения с высоким разрешением обеспечат высокочастотные датчики (7,5 – 17,0 МГц), при условии их более глубокого проникновения. В связи с тем, что у младенцев меньше подкожного жира, чем у старших детей и взрослых, для визуализации частей тела, которые в случае старших пациентов предусматривают более низкую частотность и, соответственно, более низкое разрешение, часто могут использоваться высокочастотные датчики. Учитывая то, что ребра являются значительным препятствием для проникновения ультразвуковых лучей через грудную клетку, использование как можно меньшего по размеру датчика увеличивает количество доступных акустических окон. В данном случае предпочтение отдается секторному и векторному датчикам.
Серошкальное ультразвуковое сканирование в режиме реального времени является основной техникой УЗИ грудной клетки в педиатрии и используется для обследования большинства аномалий. Цветовое допплеровское сканирование помогает отличить сосудистые новообразования от несосудистых. Спектральный анализ предоставляет количественные и качественные показатели кровотока в нижнем отделе шеи, а также визуализирует сосуды грудной клетки.
Положение пациента
Оптимизация акустического окна для сканирования нужного объекта требует соответствующего положения пациента. Эффективность тех или иных акустических окон значительно отличается у младенцев и в зрелом возрасте. На раннем этапе (еще до окостенения грудной кости и ребер) хрящ, из которого они формируются, служит прекрасным акустическим окном, в частности для обследования средостения структур. С возрастом и прогрессированием окостенения грудного хряща, грудина становится непроходимым барьером для УЗИ-лучей, который ограничивает возможность визуализировать внутригрудные структуры и часто предполагает использование альтернативных режимов сканирования (КТ, МРТ) для полного обследования.
Хотя УЗИ грудной клетки чаще всего проводят, когда пациент лежит или сидит, ряд альтернативных положений может оптимизировать визуализацию определенных структур грудной клетки и улучшить видимость надключичной и надгрудинной зоны.
Поднятие рук пациента над головой, к примеру, увеличивает межреберные промежутки, благодаря чему лучше видно межреберные окна. УЗИ пациента в вертикальном положении, с применением техники тыльного осмотра, позволяет достичь оптимальной визуализации задней стороны грудной клетки и малых плевральных выпотов с шаровой структурой. Кроме того, органы, расположенные в верхней части брюшной полости (печень, селезенка) являются идеальными акустическими окнами для обследования нижней части грудной клетки.
Использование полотенец и подушек позволяет пациенту чувствовать себя более комфортно в течение обследования, а также облегчает процесс получения изображений для диагностики.
Типы сканирования
Стандартные типы обследования грудной клетки в педиатрии включают (1) надключичные (2) надгрудинные, (3) парагрудинные (4) трансгрудинные (5) межреберные (6) подгрудинные (7) поддиафрагмальные и (8) параспинальные окна [3]. Данные акустические окна изображены на Рис. 1.
Рис. 1. Типы сканирования. К стандартным акустическим окнам относятся: (1) надключичное, (2) надгрудинное, (3) парагрудинное (4) трансгрудинное (5) межреберное (6) подгрудинное (7) поддиафрагмальное и (8) параспинальное.
НОРМАЛЬНАЯ АНАТОМИЯ
Легкие
По сравнению с другими типами сканирования (КТ, МРТ), нормально заполненные воздухом легкие ограничивают ультразвуковое обследование грудной клетки. Наполненные кислородом легкие отражают ультразвуковые лучи, приводя к формированию артефактов отражения, дистальных относительно границы с грудной стенкой. Нормальная плевра визуализируется в виде эхогенной границы с грудной стенкой, а нормально наполненные кислородом легкие должны двигаться свободно вверх-вниз во время дыхания, давая признак «скольжения легких». Это дыхательное движение также имеет специфический вид при сканировании в М-режиме, который называют «морской берег» («seashore sign»). Артефакты отражения, проявляющиеся в глубине легкого, в связи с характерным внешним видом называют «А-линиями», которые проходят горизонтально через изображение (см. Рис. 2). «В-линии» или артефакты «хвосты кометы» – это артефакты отражения света, в виде вертикальных гиперэхогенных линий, которые проходят перпендикулярно к УЗИ-датчику с регулярными промежутками длиной примерно 7 мм, движущиеся синхронно с движением легкого (см. Рис. 3). Они обычно визуализируются в нижней доле легкого, а их появление связано с различиями в акустическом импедансе воды и воздуха. Однако, наличие многочисленных В-линий, особенно в верхних долях легкого, является проявлением аномальности и, как правило, выступает признаком отека.
Рис. 2. На поперечной сонограмме левого легкого не показано видимой анатомии, что связано с отражением ультразвукового луча заполненным воздухом легким. В центре изображения заметно реберное затенение (звездочка). Обозначены эхогенные перегородки между легким и плеврой (стрелка) и горизонтально направленные артефакты отражения (А-линии) в глубине легкого (белые стрелки).
Рис. 3. В-линии. На сагиттальной сонограмме левого верхнего квадранта видно В-линии («легочные ракеты») на расстоянии примерно 7 мм друг от друга, которые соответствуют подплевральному, внутритканевому отеку (стрелки).
Средостение
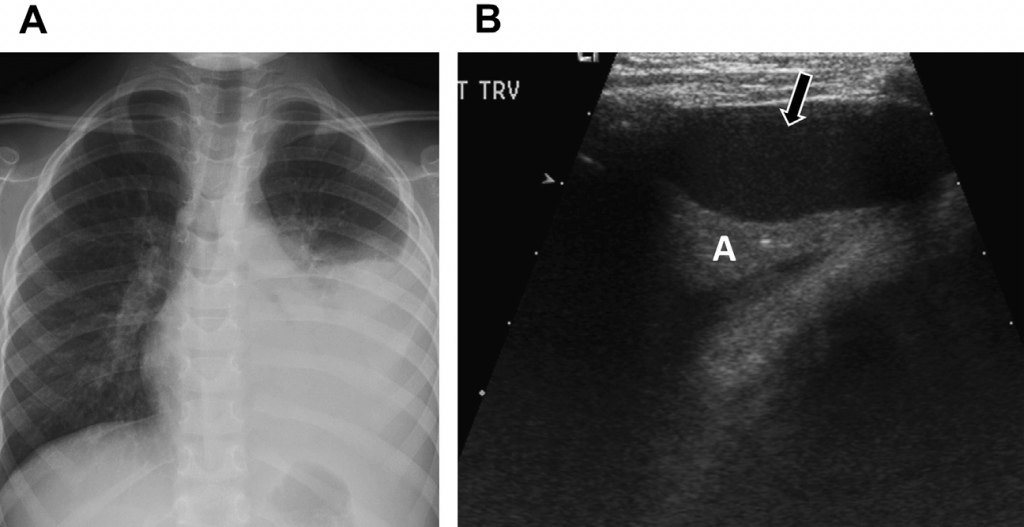
В средостении детей тимус занимает доминантное положение и начинает уменьшаться в подростковом возрасте. Несмотря на центральное расположение в передней части средостения, нормальный детский тимус может распространяться вверх в шею, или обратно в среднюю и заднюю часть средостения, и иногда вперед до уровня диафрагмы. Тимус имеет характерный гомогенный внешний вид на сонографическом изображении, с линейным и точечным эхогенными фокусами (см. Рис. 4). По сравнению со щитовидной железой и печенью, тимус умеренно гипоэхогенный. Тимус новорожденного имеет четырехугольную форму, но у старших детей его конфигурация становиться треугольной. Несмотря на значительный размер у детей, нормальная железа не затрагивает границы смежных средостенных структур и не создает значительного акустического эффекта.
Рис. 4. Нормальный тимус. Поперечное сонографическое обследование тимуса с помощью цветного Доплера. Тимус (между стрелками) расположен перед средостенными сосудами и проявляется как гомогенная структура с линейным и бочкообразным эхогенным фокусом. Он никак не влияет на аорту (А) или легочную артерию (Р).
Диафрагма
Диафрагма отделяет грудную полость от брюшной, состоит из поперечнополосатых мышц и иннервируется диафрагмальным нервом. Как основная мышца в дыхательной системе, она играет важную роль в нормальной физиологии дыхания. Правый или левый купола диафрагмы в виде гладкой эхогенной линии очень легко определить, они граничат с печенью и селезенкой, соответственно. Возле срединной линии просматриваются волокнистые ножки диафрагмы, которые являются относительно гипоэхогенными. Визуализацию левого купола диафрагмы может ухудшать желудочный и кишечный газ. Попадание жидкости в желудок оральным путем, или через назогастральный зонд, может улучшить визуализацию диафрагмы.
Дыхательная экскурсия легко визуализируется при сканировании в режиме реального времени. Средняя и задняя треть диафрагмы имеют более широкий диапазон движения, чем передняя. Обследование в продольной плоскости оптимизирует визуализацию благодаря отражению структур, находящихся как внутри грудной клетки, так и интраабдоминально. Оценка изменений в толщине диафрагмы во время дыхания предоставляет получить дополнительные измерения её функционирования.
Грудная стенка
Поверхностное расположение и относительно незначительное количество подкожного жира позволяет прекрасно обследовать грудную стенку детей с помощью УЗИ. Неокостеневшие хрящи младенцев и детей позволяют ультразвуку легко проникать сквозь них. С возрастом окостенение ограничивает ультразвуковую проходимость. Несмотря на это, поверхностные мягкотканные структуры грудной стенки (мышцы, жир и соединительная ткань) продолжают хорошо визуализироваться с помощью высокочастотных датчиков.
Паренхимальные аномалии легких
Ателектаз и консолидация легких
Артефакты, созданные отражающей акустической поверхностью нормально заполненных воздухом легких, ограничивают возможность осмотра паренхимы легких. Однако, учет сонографических артефактов, связанных с нормально и аномально заполненными воздухом легкими, может помочь установить точный диагноз паренхимальных аномалий. Как ранее отмечалось, нормальный артефакт отражения в заполненном воздухом легком способствует визуализации горизонтально ориентированных А-линий. Отсутствие А-линий и наличие многочисленных перпендикулярно ориентированных В-линий, не ограниченных нижними дольками легких, указывает на легочную патологию. Появление В-линий может быть связано с различными заболеваниями, включая отеки легких, вирусную пневмонию, фиброз легких и саркоидоз, хотя отеки остаются самой распространенной причиной.
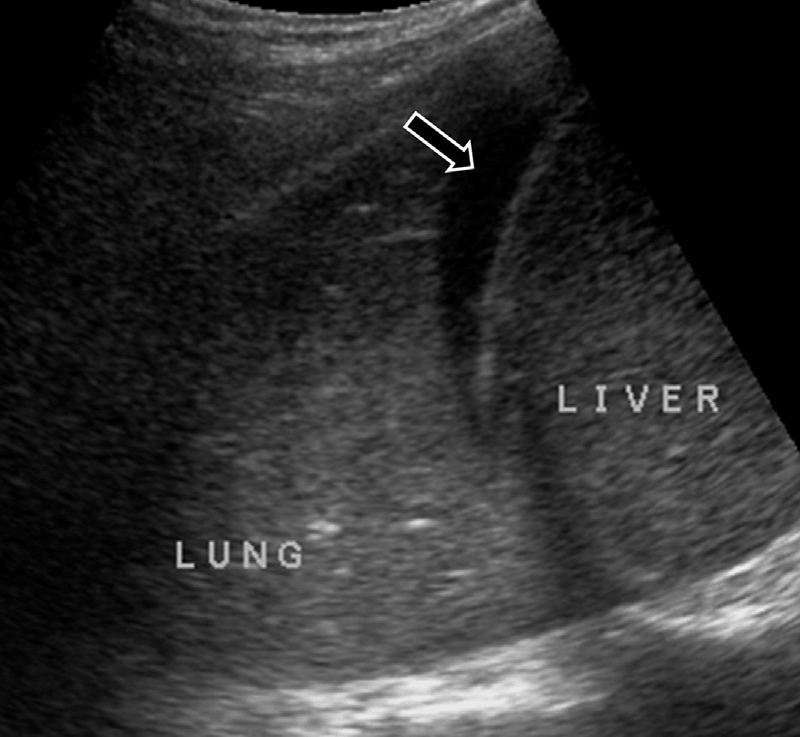
Консолидированное или ателектазное легкое будет пропускать УЗИ-луч и выглядеть как гипоэхогенная зона, в отличие от обычно рефлективной легочной паренхимы. Внешний вид незаполненного воздухом легкого сравнивают с нормальной печеночной паренхимой – симптом, получивший название «опеченение» (см. Рис. 5).
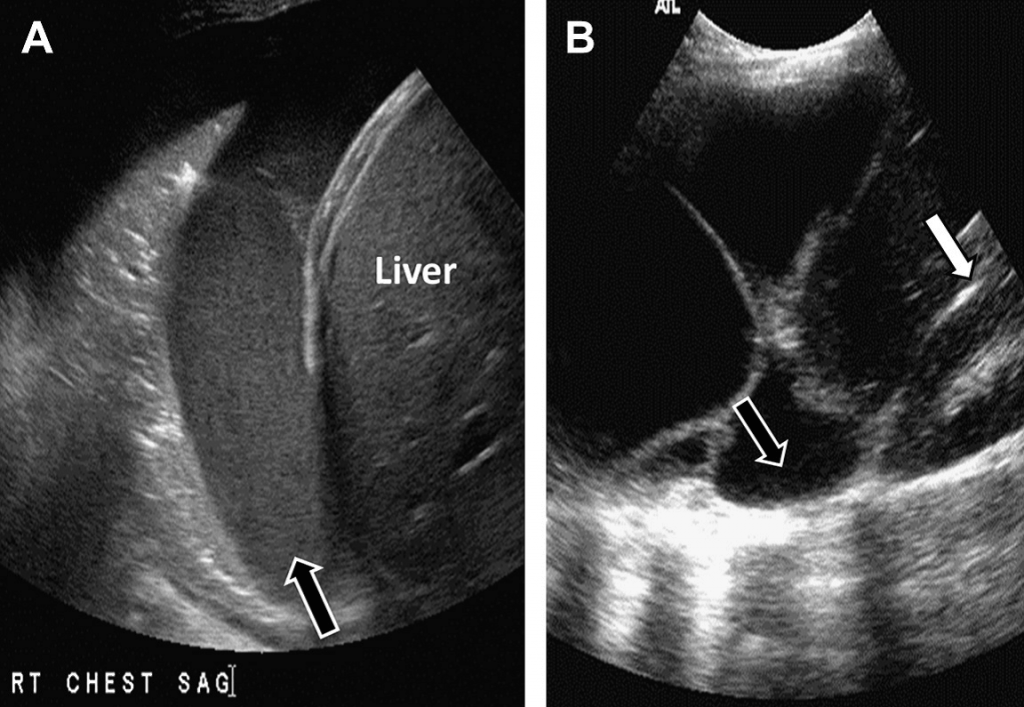
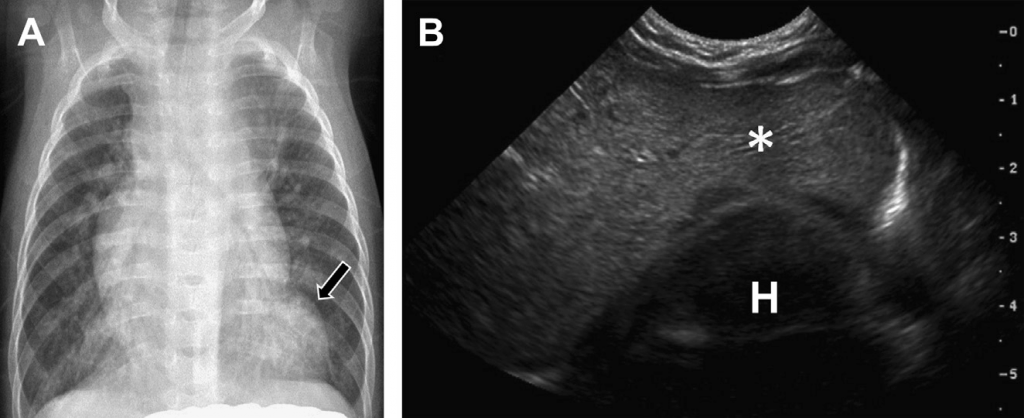
Рис. 5. Гепатизация (опеченение) легкого. На сагиттальном изображении правой нижней части грудной клетки и верхней части живота видно консолидированное легкое, внешне похожее на смежную с ним печень. Имеется также незначительный плевральный выпот (стрелка).
На сонографическом изображении симптом воздушной бронхограммы выглядит как эхогенные линейные разветвленные фокусы в консолидированном легком (см. Рис. 6). Обнаруживаемый реже сонографический симптом жидкостной бронхограммы проявляется в том случае, если заполненные жидкостью или слизью бронхи являются гипоэхогенными, разветвленными трубчатыми структурами в консолидированном легком. Визуализация разветвленных легочных сосудов на картинке цветного Доплера дает дополнительное сонографическое подтверждения наличия консолидированного или ателектазного легкого, ведь артефакт, вызванный заполненным воздухом легким, обычно препятствует его визуализации.
Рис. 6. Симптом воздушной бронхограммы. Поперечная сонограмма правого легкого с эхогенными, линейными разветвленными структурами. Легкое окружает анэхогенная плевральная жидкость (стрелки).
Не смотря на то, что консолидацию и ателектаз часто трудно различить, основываясь исключительно на сонографических характеристиках, скопление сосудов и бронхов указывает на потерю объема, что не характерно для консолидации. Движение воздуха в бронхах также указывает на консолидацию; симптом «динамической воздушной бронхограммы» рекомендуется использовать в качестве инструмента для распознавания консолидации и ателектаза. Хотя УЗИ и не может заменить рентген грудной клетки в диагностике пневмонии, в ходе актуального исследования было обнаружено его способность достоверно определять плевральные и паренхиматозные аномалии у детей с подозрением на пневмонию. Так же обращено внимание на возможность использования УЗИ для мониторинга реакции на терапию и для подтверждения улучшения показателей по сравнению с прошлым обследованием.
Некроз легких
Некроз легких может развиваться у детей с поздним диагностированием или неправильным лечением пневмонии. Инфицированное легкое сжимает смежную паренхиму, ограничивая тем самым поступление крови. На УЗИ-изображении некротические зоны показаны гетерогенными и гипоэхогенными по сравнению со смежным консолидированным легким (см. Рис. 7, 8). На цветном допплеровском изображении видно замедленный или отсутствующий кровоток.
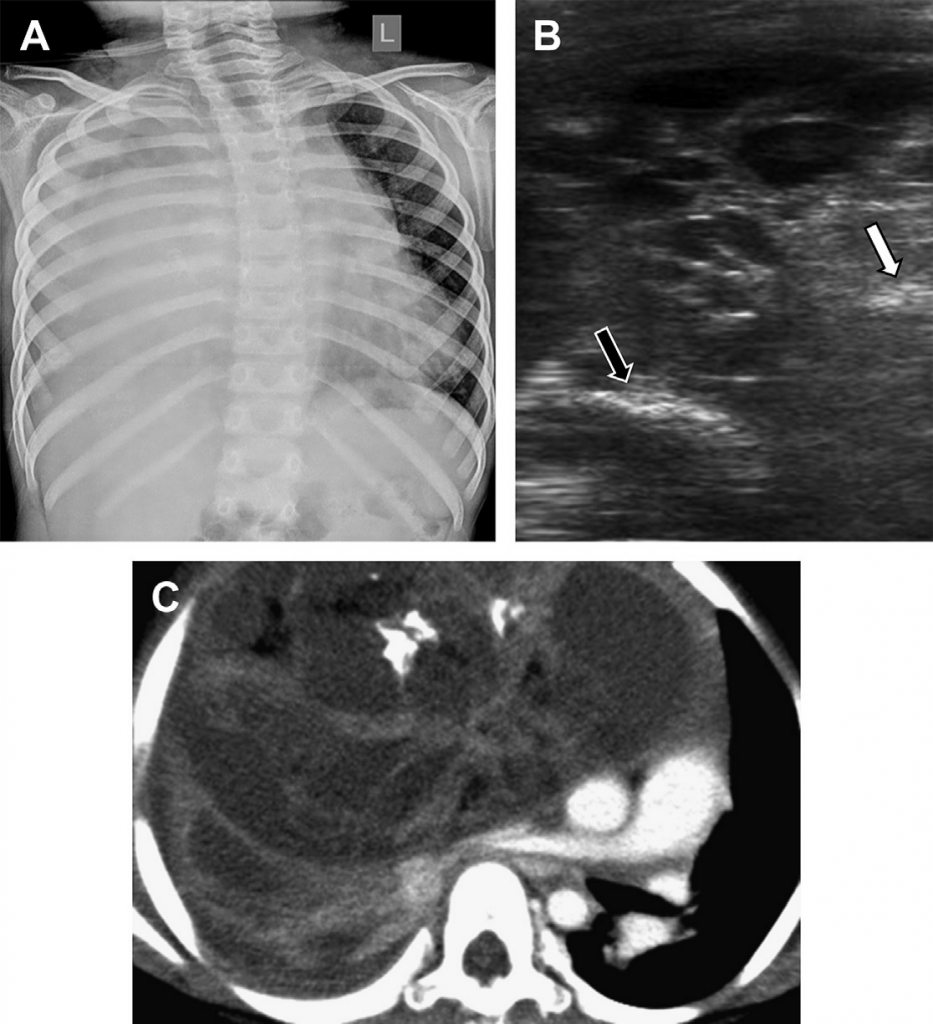
Рис. 7. Некротизирующая пневмония. Поперечная сонограмма, проходящая через основание левого легкого, показывает консолидированное легкое с воздушными бронхограммами. Округлые гипоэхогенные фокусы в легком представляют собой зоны некроза (белые стрелки). Смежное комплексное накопления жидкости с многочисленными перегородками образует эмпиему (большая стрелка).
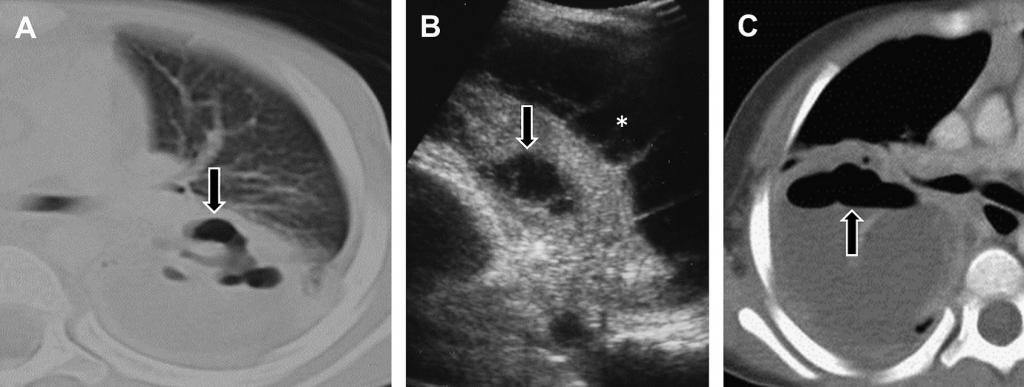
Рис. 8. Некротизирующая пневмония. (А) На неусиленном поперечном КТ изображении основы левого легкого видно консолидацию нижней доли с уровнем газа и жидкости (стрелка). (В) Поперечная сонограмма отражает анэхогенные фокусы в консолидированном легком, связаные с некрозом (стрелка). Также изображен разделенный перегородками плевральный выпот (звездочка). (С) Поперечное КТ изображение правого легкого с усиленным контрастом подтверждает наличие паренхиматозного абсцесса со значительным накоплением газа и жидкости (стрелка).
Абсцесс может развиваться в некротическом легком с воспалительной капсулой, окружающей каверну, заполненную жидкостью, некротизированными тканями и газом. Есть вероятность появления «грязного» акустического затенения, что связано с наличием газа (см. Рис. 9). Актуальное исследование, в ходе которого сравнивались данные УЗИ и КТ у детей, в обоих случаях показало одинаковое количество некротических фокусов и абсцессов в легком.
Рис. 9. Легочный абсцесс. (А) На фронтальном рентгеновском изображении грудной клетки видно затенеиие в паренхиме, занимающее большую часть середины правого легкого со значительным накоплением газа и жидкости (стрелка). (В) Поперечная сонограмма правого легкого отражает яркие эхогенные фокусы с дистальным «грязным затенением» (стрелки), что связано с воздухом.
Доброкачественные новообразования в легких
Врожденные и приобретенные легочные новообразования можно визуализировать с помощью УЗИ, если они расположены на периферии легкого. Секвестрация и врожденная кистозно-аденоматозная мальформация (ВКАМ) – это два самые распространенные врожденные легочные новообразования. Их сонографические характеристики часто совпадают, а составляющие можно обнаружить благодаря сканированию или в образцах патологического материала.
Под легочной секвестрацией понимается пораженное гамартомой легкое, не соединенное с бронхиальным деревом. Она может находиться как внутри легкого, так и вне его. Внутрилегочная секвестрация не имеет собственной висцеральной плевры и часто располагается в нижней доле. Артериальная кровь поступает к ней из большого круга кровообращения, венозный отток – в нижнюю легочную вену. К клиническим проявлениям в основном принадлежат периодические легочные инфекции, или случайно обнаруженные новообразования. На ультразвуковом изображении она часто выглядит как эхогенное новообразование, а систематическое поступление артериальной крови с большого круга кровообращения легко отображается на спектральном и цветном Доплере (см. Рис. 10). Кистозные изменения в легочной секвестрации видимы при наличии ВКАМ (продолжение дальше в статье).
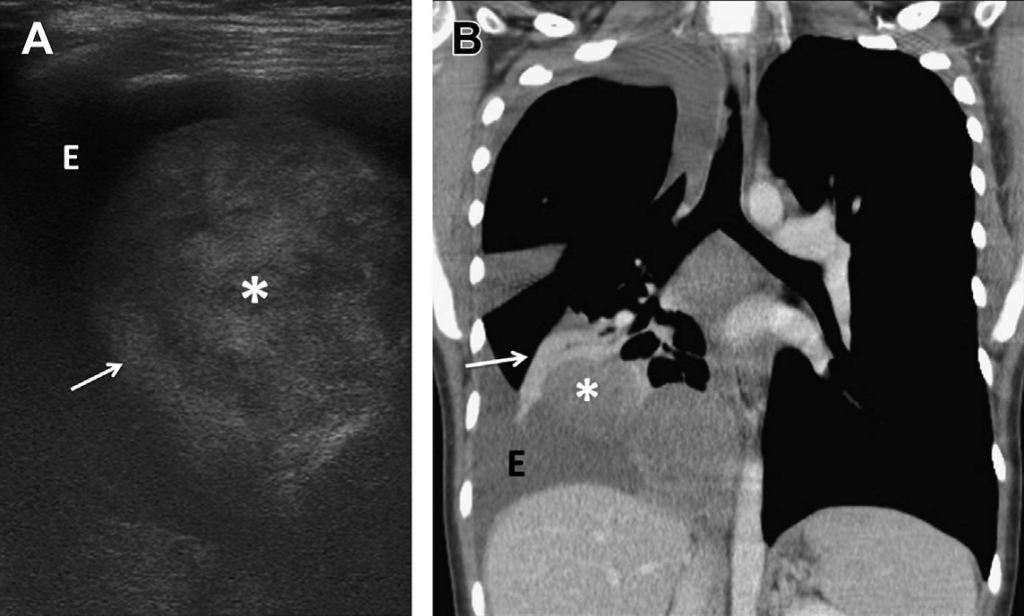
Рис. 10. Внутрилегочная секвестрация. Продольное изображение, охватывающее основу правого легкого и верхнюю часть живота, показывает эхогенное новообразование овальной формы (звездочка), смежное с диафрагмой, к которому из аорты поступает аномальный приток артериальной крови.
Внелегочная секвестрация имеет собственную висцеральную плевру и обычно расположена с левой стороны грудной клетки, над или под диафрагмой. Аналогично с внутрилегочным отторжением, установлению диагноза способствует изображение притока артериальной крови, ведь внутриабодоминальная внелегочная секвестрация может напоминать другие абдоминальные новообразования. Венозный отток внелегочной секвестрации обычно идет в большой круг кровообращения с привлечением непарной вены, воротной вены и правого предсердия.
ВКАМ представляет собой произвольную группу аденоматозных и гамартомных бронхиол, связанных с нормальной легочной и сосудистой системой. Сонографически ВКАМ обычно разделяют на три типа. Для первого характерна как минимум одна доминантная киста диаметром более 2 см. У второго типа проявляются многочисленные небольшие кисты, диаметр которых не превышает 2 см (см. Рис. 11). Третий тип включает множество микроскопических кист, которые нельзя визуализировать с помощью УЗИ-изображения. ВКАМ третьего типа могут выглядеть как гиперэхогенные новообразования, в связи с наличием акустического сопротивления от обилия кист. Симптомы ВКАМ могут появиться в связи с влиянием новообразования на смежные воздушные пути или сосуды. Подобно легочной секвестрации, ВКАМ может проявляться в виде периодических инфекций. Учитывая потенциальный риск инфицирования или малигнизации, врачи склоняются к удалению этих новообразований, однако, манипуляции с ВКАМ остаются спорным вопросом.
Рис. 11. ВКАМ. (А) На фронтальном рентгене грудной клетки видны тонкие перегородки, отделяющие воздушные кисты, которые заполняют почти всю правую половину грудной клетки, вызывая контра-латеральное смещение средостения. (В) На поперечной сонограмме правой половины грудной клетки видно «грязное акустическое затенение» от заполненных воздухом полостных новообразований. (С) Осевое КТ изображение грудной клетки показывает тонкие перегородки и многочисленные заполненные воздухом кисты в правой стороне грудной клетки. Патология, выявленная в ходе хирургического удаления, подтвердила наличие ВКАМ.
Кистозные легочные новообразования могут быть вызваны паразитными заболеваниями (эхинококк). Пациентам с соответствующим анамнезом и риском появления паразитных инфекций стоит обратить внимание на данный диагноз. Хотя эхинококк в основном поражает печень, другие органы, в том числе и легкие, также могут пострадать. Эхинококковые кисты часто не имеют специфических симптомов, однако определенные особенности на рентгеновском изображении (знак водяной лилии – отсоединенная мембрана, произвольно движущаяся в кистозной жидкости) и эхинококковый песок, указывают именно на этот диагноз (см. Рис. 12).
Рис. 12. Эхинококковая киста. (А) На фронтальном рентгене грудной клетки видно большое затмение в верхней части левого легкого. (В) Поперечная сонограмма верхней части левого легкого показывает большую кисту, которая соответствует аномалии, изображенной на рентгеновском снимке. Линейная мембрана, видимая вдоль передней части новообразования, представляет собой разорванную мембрану кисты (знак водяной лилии; сплошная стрелка). Эхогенные остатки (эхинококковый песок) оседают в зависимости от места разрыва (пунктир).
Воспалительная псевдо опухоль (воспалительная миофибробластичная опухоль легкого) представляет собой самое распространенное приобретенное легочное новообразование у детей. Считается, что это незлокачественные новообразования аутоимунной или инфекционной этиологии, которые являются локально агрессивными и часто затрагивают смежные органы. Сонографические характеристики являются нспецифическими, включая гетерогенную эхоструктуру и/или нечеткие, или явно выделены границы. Обычно рекомендуют хирургическое удаление.
Легочные неоплазмы
Легочные неоплазмы редко встречаются у детей и имеют скорее метастатическое, чем первичное происхождение. Они чаще всего распространяются гематогенно из опухоли Вильмса (Wilms) и сарком, среди которых остеосаркома. Прямая инвазия злокачественного новообразования в средостении и плевре может распространяться на легкие. Лимфатическое распространение можно наблюдать в случае лимфомы, рабдомиосаркомы и нейробластомы. На ультразвуковом изображении новообразование обычно видно без специфических характеристик, поэтому для его диагностирования необходимо сделать биопсию (см. Рис . 13).
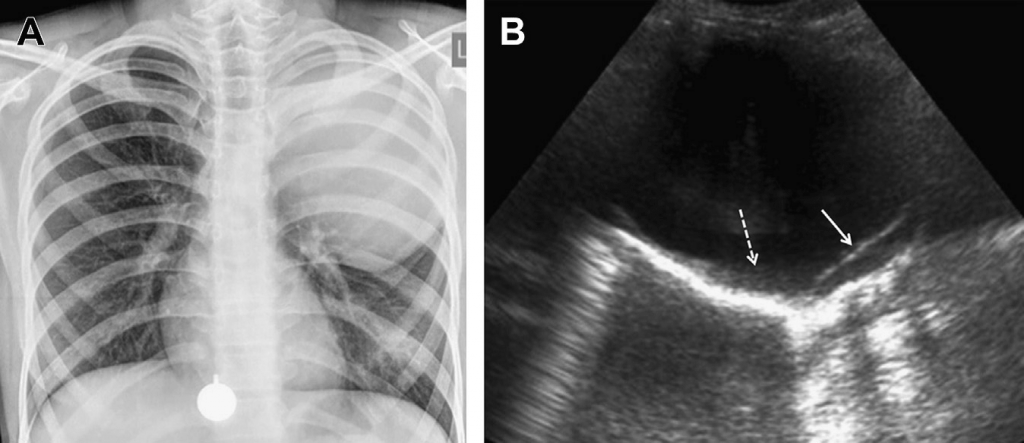
Рис. 13. Метастатическая злокачественная опухоль оболочки периферического нерва. (А) На поперечной сонограмме нижней части правой половины легких видно четкое, гетерогенное и, в основном, гиперэхогенное паренхимальное новообразование (звездочка) в правой нижней доле, окруженное легочной тканью (стрелка). Обозначен также плевральный выпот (Е). (В) Фронтальное КТ изображение с усиленным контрастированием подтверждает наличие паренхимального новообразования (звездочка) в правой нижней дольке, окруженного ателектатическим легким (стрелка) и плевральным выпотом (Е).
Плевро-легочная бластома – наиболее распространенная первичная легочная неоплазма у детей, состоящая из клеток мезенхимального и эпителиального происхождения, похожих на легкое эмбриона. Они в основном появляются в плевре или легком, но могут также распространяться и на грудную стенку. Традиционно считалось, что данные новообразования являются осложнениями ВКАМ, однако сегодня в литературе, посвященной исследованию патологий, появляются споры относительно данного утверждения. Возраст пациентов обычно не превышает 6 лет, а к выраженным симптомам относится температура, кашель и боль в груди. На УЗИ-изображении видно гетерогенное новообразование с кистозными и некротическими зонами, характерными для более агрессивных подтипов (тип II и III). Нейроэндокринные (слабокарциноидные) опухоли, мукоэпидермоидный рак, рабдомиосаркома и бронхогенные опухоли, также относятся к дифференциальной диагностике первичных злокачественных неоплазм у детей.
Коллагеноз
При сонографическом обследовании коллагеноза обращают внимание на наличие или отсутствие В-линий, являющихся утолщенной перегородкой между долями. Наличие В-линий связано с усиленным артериальным давлением в легких и избыточным количеством жидкости (см. Рис. 14). В ходе актуальных исследований было обнаружено, что наличие В-линий также совпадает с симптомами легочного фиброза, выявленными во время компьютерной томографии.
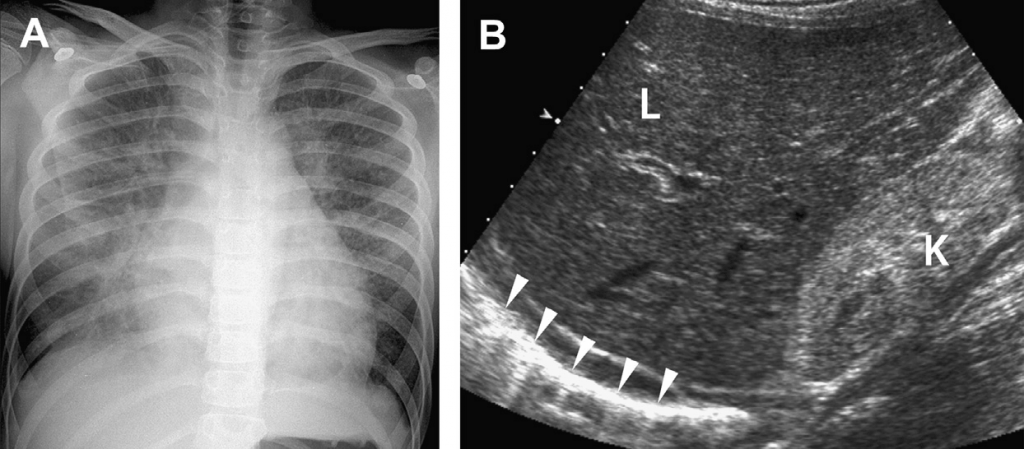
Рис. 14. Интерстициальный отек. (А) На рентгене грудной клетки девушки подросткового возраста видно интерстициальный отек. (В) Продольное изображение верхнего правого квадранта показывает аномально эхогенную почку, что связано с обнаруженным диагнозом гломерулонефрита. Обратите внимание на аномальные промежутки между В-линями в нижней правой доле (наконечники). Это связано с утолщенной междолевой перегородкой, видимой на рентгене грудной клетки. K/kidney – почка; L/liver – печень. (Из статьи Coley BD. Chest sonography in children: current indications, techniques, and imaging findings. Radiol Clin North Am 2011; 49 (5): 825-46, с разрешения).
УЗИ использовалось для диагностики болезни гиалиновых мембран у новорожденных. В связи с наличием радиально дивергентных В-линий, легкие изображены как гиперэхогенные (см. Рис.15). Несмотря на клиническое улучшение, после введения экзогенного сурфактанта В-линии могут не исчезнуть. УЗИ также использовалось для диагностики многочисленных осложнений болезни гиалиновых мембран (кровоизлияние, пневмоторакс, пневмония и бронхолегочная дисплазия).
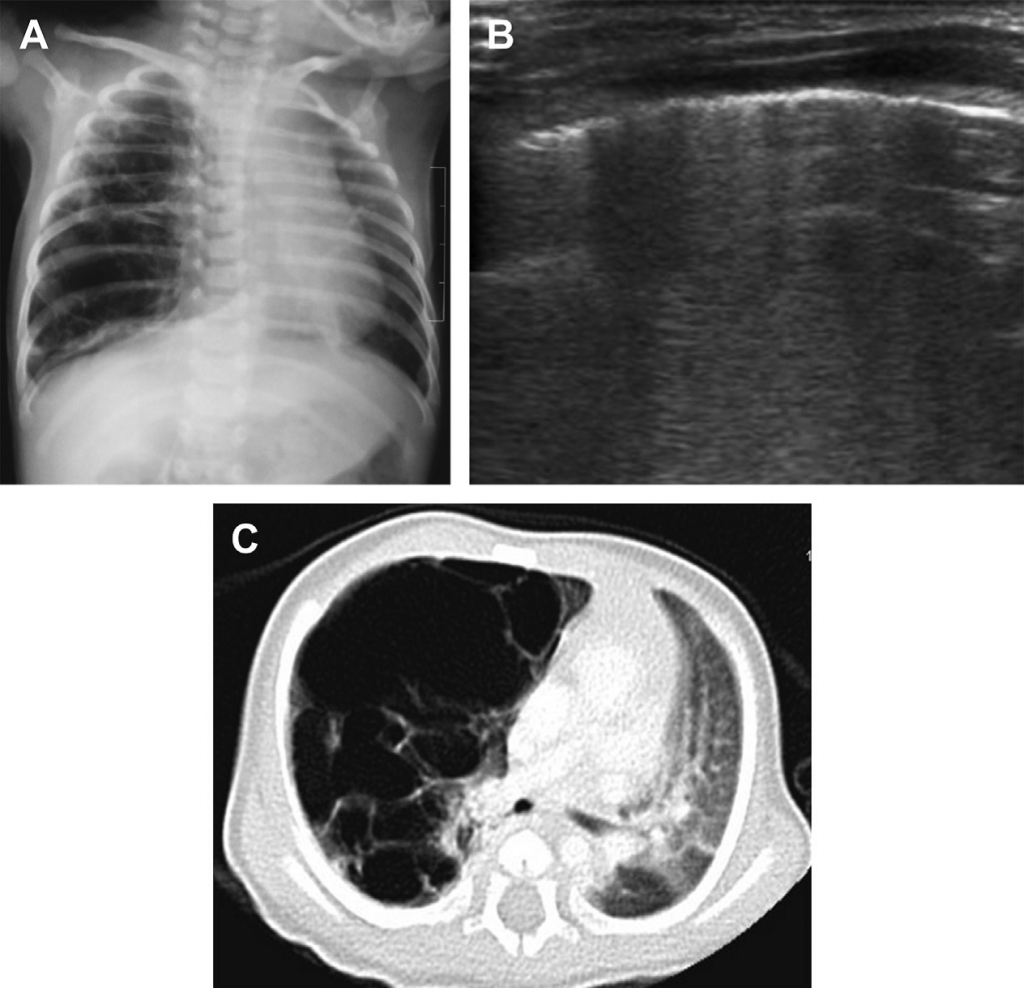
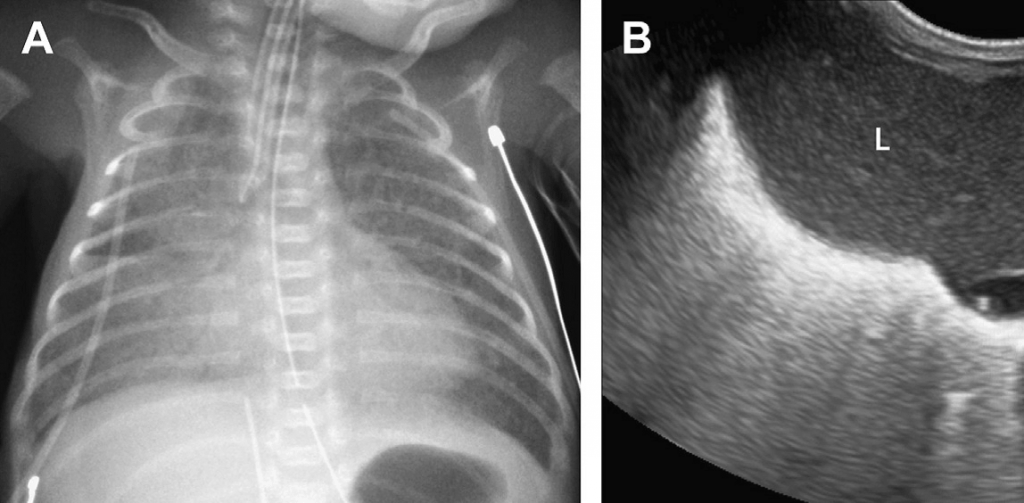
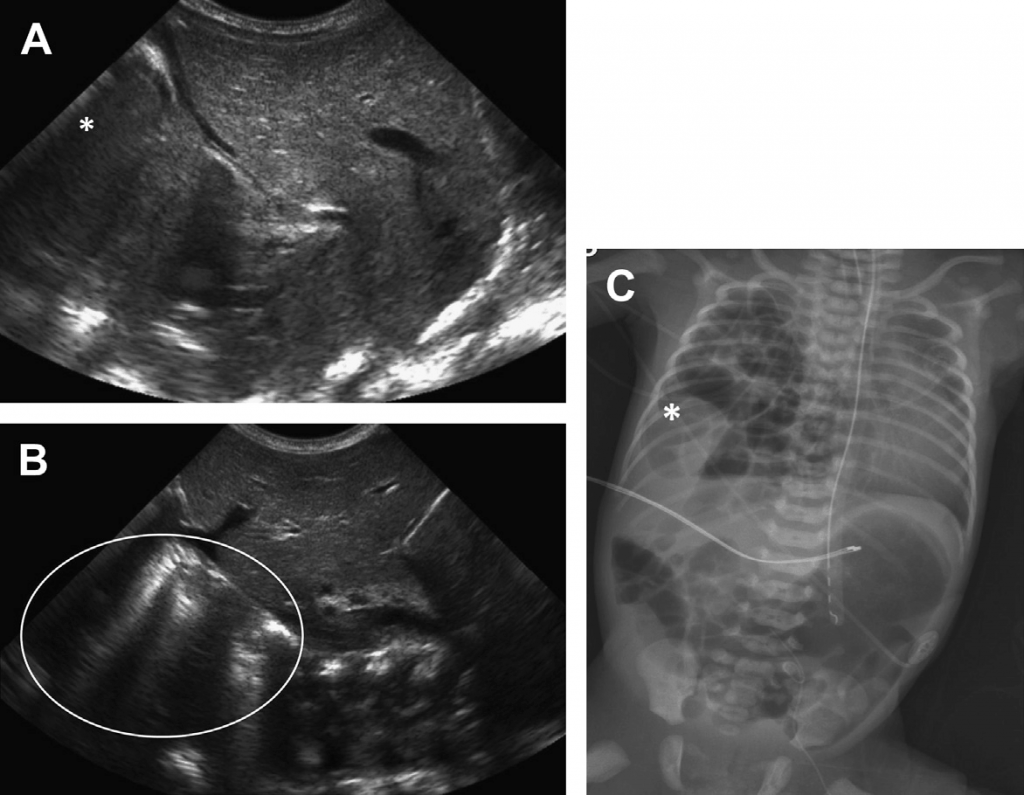
Рис. 15. Болезнь гиалиновых мембран. (А) На рентгене грудной клетки недоношенного младенца видно диффузные гранулированные затмения в щелях, которые, в основном, проявляются в правой нижней доле. (В) Поперечная сонограмма правой нижней части грудной клетки, проходящая через печень (L), показывает аномальное увеличение легочной эхогенности в правой нижней дольке, без визуализации фокальных В-линий. (Из статьи Coley BD. Chest sonography in children: current indications, techniques, and imaging findings. Radiol Clin North Am 2011; 49 (5):825-46, с разрешения.)
Опухоли средостения
Несмотря на то, что проведение КТ или МРТ является основным инструментом для выявления средостенных аномалий, в некоторых случаях с помощью УЗИ можно получить важную информацию, указывающую на необходимость дальнейшего обследования, особенно у младенцев и детей с доступными акустическими окнами. Практический подход к характеристике средостенных аномалий заключается в отдельном обследовании новообразований, расположенных в переднем, среднем и заднем отделах.
Новообразования в переднем средостении
У здоровых детей наибольшей структурой в переднем средостении является вилочковая железа (тимус). Как уже отмечалось, нормальная вилочковая железа имеет гомогенную эхоструктуру и не создает акустического эффекта на смежные структуры. Гиперплазия тимуса – заметное увеличение вилочковой железы, может быть идиопатическим у здоровых детей, или же появляться в связи с заболеваниями, вызывающими спланхномегалию (синдром Беквита – Видемана/Beckwith – Wiedemann ).
К распространенным злокачественным новообразованиям относятся лимфома и лейкемия, которые могут создать значительный акустический эффект, сопровождающийся свистящим дыханием и одышкой. Распространенными также являются системные симптомы (температура и потеря веса). На ультразвуковом изображении они выглядят как гипоэхогенные и гиповаскулярные новообразования. Отобразить тератомы на УЗИ-изображении может оказаться сложно, что связано с наличием кальцинатов, жира и волос (см. Рис. 16).
Рис. 16. Тератома. (А) На прямом рентгене грудной клетки видно большое новообразование, которое появилось на средостении и достигает правой половины грудной клетки, затеняя правое легкое. (В) Поперечная сонограмма новообразования показывает сложное новообразование с кистозными компонентами, внутренним жиром (белая стрелка), и кальцинатами (черная стрелка). (С) На осевом КТ изображении с усиленным контрастированием видно большое средостенное новообразование с кистозными, жирсодержащими компонентами и кальцинатами, взаимосвязанными с опухолью половых клеток. Новообразование приводит к смещению средостения и сосудов, вызывающему ателектаз правого легкого.
Новообразования в среднем средостении
Большинство средостенных новообразований, которые проявляются у детей, включают инфекционную или опухолевую лимфаденопатию и энтерогенные кисты (бронхогенная киста, удвоение пищевода и нейроентеральная киста).
Твердые (жесткие) новообразования в среднем отделе средостения в основном появляются в лимфатической ткани. Подобно как и в случае переднего средостения, лимфома и лейкемия могут быстро увеличиваться и распространить акустическое воздействие на смежные структуры. Основываясь исключительно на ультразвуковой диагностике, невозможно различить злокачественную и доброкачественную лимфаденопатию.
Установление диагноза требует гистопатологии, а наиболее достоверно определить стадию лимфомы и лейкемии можно используя другие режимы сканирования (18F – фтордеоксиглюкозная позитрон-эмиссионная томография/FDG-PET).
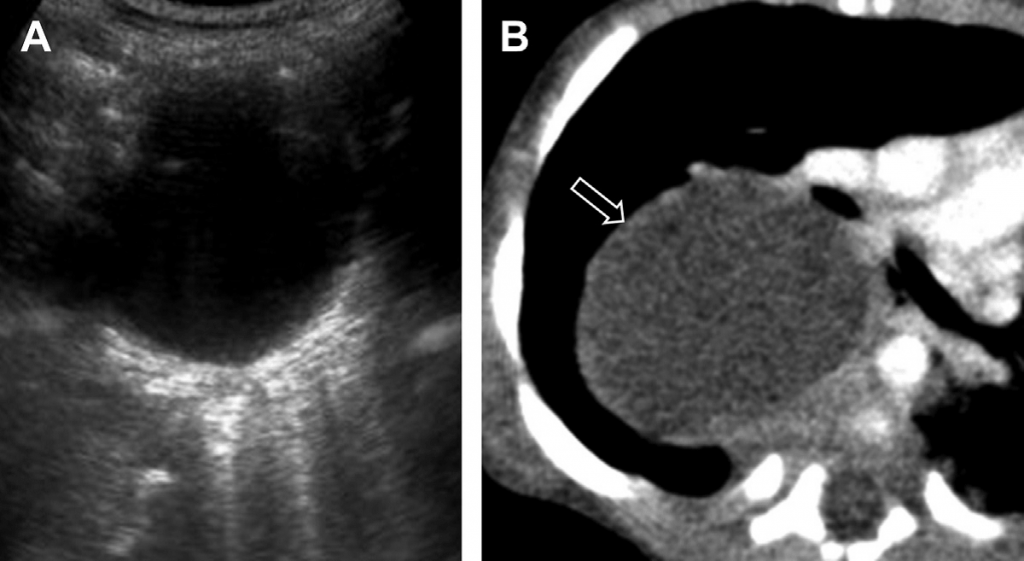
Бронхогенные кисты чаще формируются возле киля (carina) или паратрахеально. Они также могут появляться в пределах переднего средостения или в паренхиме легких. На УЗИ-изображении они выглядят как однокамерные тонкостенные кистозные новообразования, заполненные жидкостью. Несмотря на то, что они обычно анэхогенные, распространенным является выявление внутреннего отражения, что связано с белковым веществом (см. Рис. 17). Кисты пищевода и нервно-кишечные кисты визуально похожие и должны включаться в дифференциальную диагностику.
Рис. 17. Бронхогенная киста. (А) Поперечная сонограмма правой половины грудной клетки показывает скопления анэхогенной жидкости. (В) На поперечном КТ изображении правой половины грудной клетки с усиленным контрастированием видно новообразование с затухающим сигналом от жидкости. Патологически подтверждено наличие бронхогенной кисты.
В связи с тем, что аорта и крупные сосуды расположены в среднем отделе средостения, не следует путать нормальные сосудистые структуры с аномальными новообразованиями на УЗИ-изображении. Использование цветной и спектральной допплерографии может предоставить достоверное изображение сосудистой природы видимых артерий и вен. Хотя, во время УЗИ иногда выявляется аномальная сосудистая анатомия, для точной характеристики которой обычно необходимо провести КТ или МРТ сканирования с контрастным усилением.
Новообразования в переднем средостении
В связи с ограниченным количеством акустических окон и поверхностных анатомических структур, УЗИ обычно не проводят для обследования новообразований, находящихся в переднем отделении средостения. Большинство из них, включая нейробластому, ганглионейробластому и ганглионейрому, происходят от нервного гребня. Сонографическая визуализация у младенцев и детей возможна в тех местах, где новообразования имеют четкие границы и являются изоэхогенными или гиперэхогенными по отношению к смежным мышцам (см. Рис. 18). Иногда обнаруживается кистозное разрушение и внутреннее затвердевание. Для достоверной характеристики обычно необходимо провести сканирование с помощью КТ или МРТ.
Рис. 18. Нейробластома. (А) На сагиттальной сонограмме с использованием параспинального подхода видно долевое гипоэхогенное новообразование (стрелки) в правом переднем средостении. (В) Осевое КТ изображение с контрастированием показывает большое параспинальное новообразование (стрелки) с кальцинатами в передней фокальной зоне (наконечник). Имеются также небольшие двусторонние плевральные выпоты.
Плевральные аномалии
Пневмоторакс
Пневмоторакс – это потенциально опасное явление, которое возникает спонтанно или в результате травмы. Несмотря на то, что со временем благодаря консервативной терапии он может миновать, существует также вероятность быстрого увеличения, что может угрожать жизни пациента. КТ сегодня считается лучшим методом для выявления пневмоторакса.
Большинство рентгеновских снимков грудной клетки детей в критическом состоянии выполняется в лежачем положении, что снижает чувствительность обнаружения пневмоторакса. В данных обстоятельствах у сонографического обследования есть преимущество над рентгеном в возможности установления диагноза. Существует несколько ценных симптомов, показанных на ультразвуковом изображении. Отметка «скольжения легких» зависит от визуализации висцеральной и париетальной плевры. У здоровых людей без пневмоторакса они выглядят как эхогенная перегородка, изменяющая положение синхронно с респираторными движениями. В случае если у пациента появляется пневмоторакс, между двух листов плевры проникает воздух, затеняя структуры, расположенные ниже (висцеральную плевру), в связи с чем не заметно никаких колебаний. Более того, когда пневмоторакс смещает висцеральную плевру и легкое, теряется возможность визуализировать В-линии (см. Рис. 19).
Рис. 19. Пневмоторакс. На изображении поперечной сонограммы нижней правой стороны легкого видно ятрогенный пневмоторакс у пациента интенсивной терапии, связанный с баротравмой.
Гидроторакс
УЗИ признано идеальной техникой для обследования плевральной жидкости. Оно легко различает жидкость и консолидированное легкое, что часто достаточно сложно сделать с помощью рентгена (см. Рис. 20), а также более чувствительно к выявлению внутренних перегородок и остатков, чем КТ. УЗИ также высокочувствительно к выявлению незначительного количества плевральной жидкости. Некоторые исследования показывают способность УЗИ обнаруживать всего лишь 5 мл плевральной жидкости, по сравнению с 50 мл, необходимыми для выявления мениска в передней части грудной клетки с помощью рентгена. Динамический характер УЗИ позволяет врачу исследовать пациента в разных позициях, что поможет различить свободную жидкость, и ту, которая находится в камерах. Поток цветной допплерографии в жидкости, который является второстепенным по отношению к сердечным и дыхательным движениям (цветная отметка в жидкости), также помогает выявить свободную плевральную жидкость и отличить крошечный гидроторакс от плеврального утолщения, которое на УЗИ-изображении также является аэхогенным.
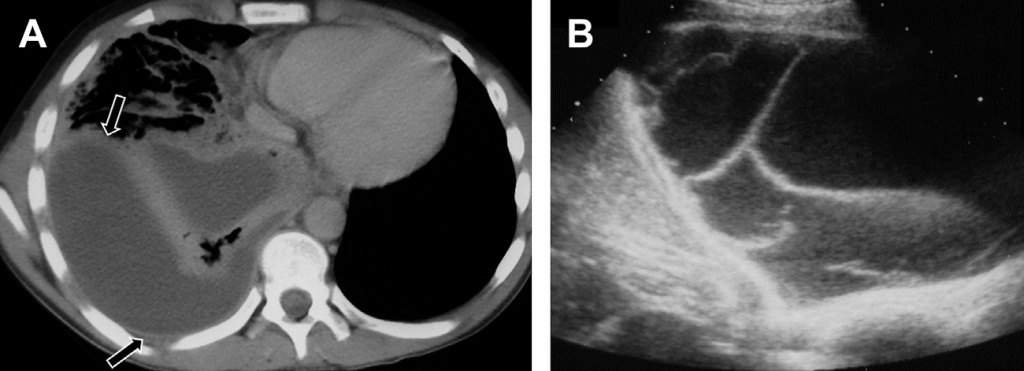
Рис. 20. Плевральный выпот. (А) На переднем рентгене грудной клетки видно затмение в основе левого легкого, что может быть связано с консолидацией, новообразованием, и/или с выпотом. (В) Поперечная сонограмма левой части грудной клетки подтверждает наличие анэхогенного выпота (стрелка) со смежным ателактичным легким (А).
На сонографическом изображении гидроторакс может проявляться как анэхогенное сложное новообразование. Транссудаты и экссудаты могут быть анэхогеннимы (см. Рис. 21), тогда как сложные (комплексные) выпоты обычно являются экссудатами, геморрагическими по своей природе (см. Рис. 22 и 23). Свободные выпоты меняют форму в зависимости от дыхания пациента или изменения его положения, а между висцеральной и париетальной плевральной поверхностью сохраняется привычное колебание, отсутствующее при наличии осумкованного плеврального выпота и фиброторакса, для которого характерно экстенсивное отложения фибрина в плевре и осумкование.
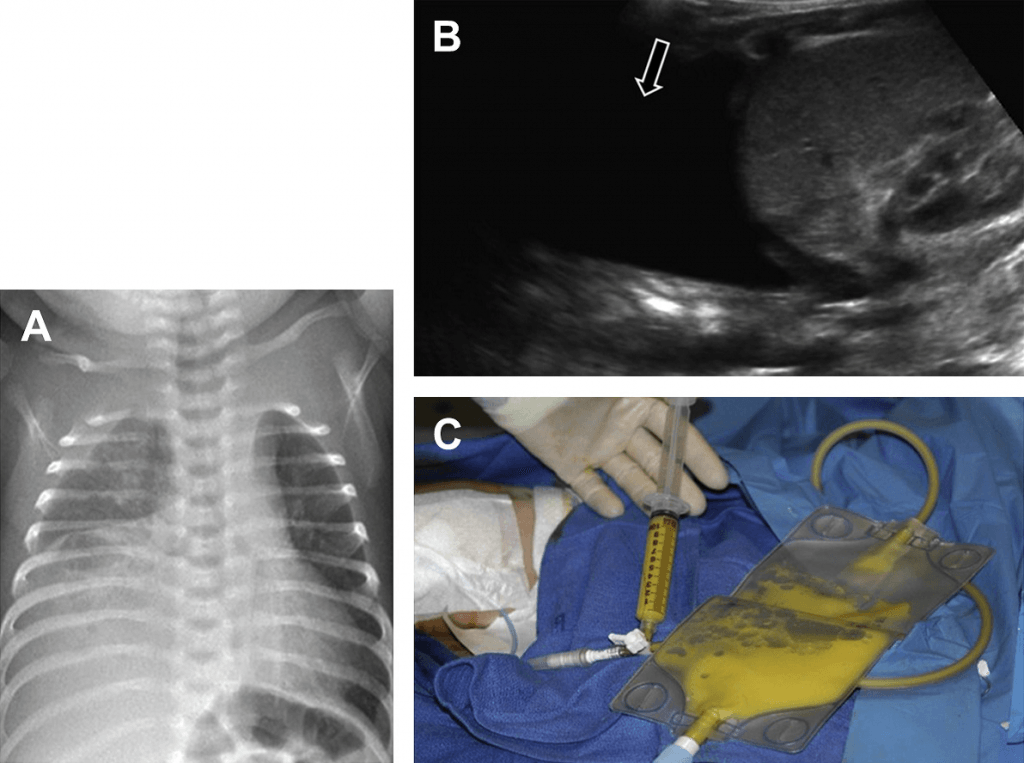
Рис. 21. Врожденная лимфангиэктазия. На переднем рентгене грудной клетки видно большой анэхогенный плевральный выпот справа. (С) Интраоперационное фото показывает дренаж хилезной жидкости из грудной клетки.
Рис. 22. Примеры комплексной плевральной жидкости. (А) На сагиттальной сонограмме правой стороны грудной клетки видно анэхогенную жидкость, под которой расположено значительное количество наслоенных эхогенных остатков (стрелка). (В) Сагиттальная сонограмма эмпиемы показывает накопление жидкости во многих долях и наличие эхогенных остатков (черная стрелка) в некоторых «карманах». Левая почка находится снизу (белая стрелка).
Сложность (комплексность) плевральной жидкости влияет на терапию. Фибринолитический дренажный катетер или хирургические мероприятия более распространены для лечения плеврального выпота с многочисленными осумкованиями, чем несложных плевральных выпотов. Под контролем УЗИ проводятся терапевтические манипуляции (аспирация и плевральное дренирование) в режиме реального времени (см. Рис. 24). В случае рефракторных выпотов с ограниченным доступом к акустическим окнам, связанным с положением пациента, повязками или плевральными дренажами, может возникнуть необходимость в использовании КТ для дальнейшего обследования.
Рис. 23. Эмпиема. (А) На поперечном КТ изображении легких с контрастным усилением видно большое базилярное скопление жидкости с правой стороны. На наличие эмпиемы указывает окружающая плевра с усиленным сигналом (знак разделенной плевры; стрелки). (В) Сагиттальная сонограмма правой нижней половины легкого показывает многочисленные внутренние перегородки, невидимые при КТ. В одном из «карманов» имеется внутренняя эхогенность.
Рис. 24. Дренаж под контролем УЗИ. На поперечной сонограмме передней части грудной клетки видно иглу в плевральном скоплении жидкости.
Плевральные новообразования
Метастатические плевральные новообразования у детей более распространены, чем первичные плевральные неоплазмы. Среди детских неоплазм, которые могут потенциально метастазировать в плевру, выделяют опухоль Вильмса (Wilms), нейробластому, лейкемию и саркому. Кроме того, часто встречается гидроторакс (см. Рис. 25). Если доступно нужное акустическое окно, то для установления точного диагноза можно провести пункционную биопсию любого плеврального новообразования под контролем УЗИ.
Рис. 25. Плевральные метастазы. Сагиттальное сонографическое изображение показывает осумкованное жесткое новообразование (стрелка) вдоль правого купола диафрагмы. При дальнейшем обследовании, новообразование диагностировали как метастатическую рабдомиосаркому. Видно также сложный плевральный выпот.
Патологии диафрагмы
Диафрагмальные грыжи
Диафрагмальные грыжи обычно разделяют на 2 типа: врожденные и приобретенные. Врожденные грыжи часто диагностируют при сканировании плода с помощью УЗИ или МРТ. Если размер врожденных грыж значительный, они вызывают смещение средостения и гипоплазию легких, связанную с объёмным (механическим) влиянием на легкие плода, что приводит к тяжелым последствиям.
Врожденные диафрагмальные грыжи обычно разделяют на заднебоковые (Bochdalek) и передние (Morgagni). Некоторые исследователи предложили классифицировать их как внутриплевральные или средостенные, в соответствии с потребностями обследования плодов и консультирования родителей. Появление внутриплевральных грыж связано с дефектами в диафрагменной мышце. К данной группе относится грыжа Бохдалека (Bochdalek) (см. Рис. 26). Средостенные грыжи можно разделить на грудинный или центральный типы. Грыжа Моргании (Morgagni) – это один из видов загрудинной грыжи, занимающих пространство между грудным и реберным отделом диафрагмы, обычно с правой стороны (см. Рис. 27). Образование центральных грыж связано с дефектами в центральном сухожилии диафрагмы. Важно различать внутриплевральные и средостенные грыжи, ведь последние обычно не сопровождаются легочной гипоплазией – самая распространенная причина смертности новорожденных с врожденной диафргмальной грыжей.
Приобретенные диафрагмальные грыжи менее распространены, чем врожденные, и появляются из-за осложнений после травм у детей. В большинстве случаев они проявляются в левой стороне, что связано с защитным действием печени, часто распространяясь кроме других паренхиматозных органов также на желудок и петли кишечника.
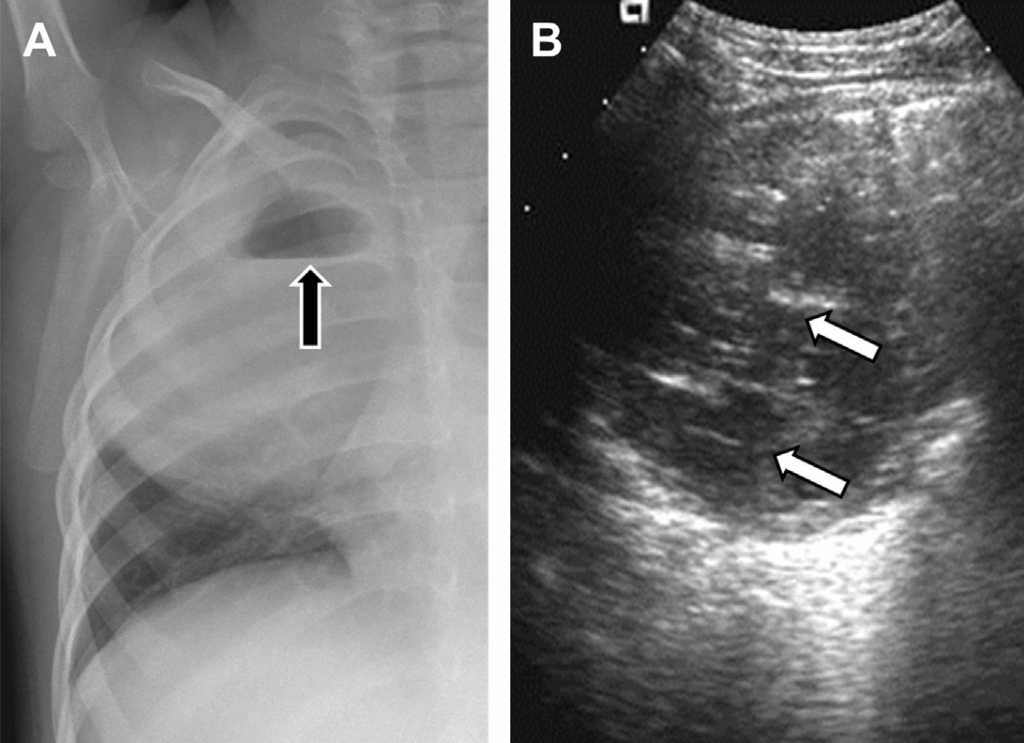
Рис. 26. Грыжа Бохдалека. (А) Сагиттальная сонограмма правой половины грудной клетки показывает часть печени (звездочка), которая проникает в грудную клетку через правый купол диафрагмы. (В) В правой половине грудной клетки находятся наполненные воздухом петли кишечника – диафрагмальная грыжа (выделены овалом). (С) На прямом рентгене видно грыжу, в которую включена печень (звездочка) и наполненные воздухом петли кишечника.
Рис. 27. Грыжа Моргании. (А) На прямой рентгенограмме грудной клетки видно аномальное дугообразное затмение, прилегающее к левой нижнебоковой стороне сердца (стрелка). (В) Поперечная сонограмма нижней части грудной клетки показывает печень, расположенную между передней частью грудной стенки и сердцем (Н).
Правосторонние грыжи обычно распространяются на печень; однако, в связи с диафрагмальным дефектом, могут поражать также и другие органы. Сонографические характеристики зависят от содержимого грыжи. Заполненные жидкостью петли кишечника являются гипоэхогенными, трубкообразными структурами с симптомом полого органа. В отличие от них, жесткие органы имеют привычный внешний вид в смещенном (эктопическом) положении. Сальник в грыже может быть гипоэхогенным, изоэхогенным или гиперэхогенным по отношению к печени.
Несмотря на то, что диафрагмальные грыжи обычно легко увидеть на рентгеновском снимке, некоторые из них могут быть скрытыми. В таком случае можно воспользоваться УЗИ для прямой визуализации диафрагмальной прерывистости, а также для проведения осмотра содержимого грыжи с помощью цветного Доплера, что поможет определить местонахождение мезентериальных и воротных кровеносных сосудов, а также показать внутренние органы, на которые она распространяется. УЗИ также может успешно использоваться для оценки эффективности лечения диафрагмальных грыж.
Эвентерация
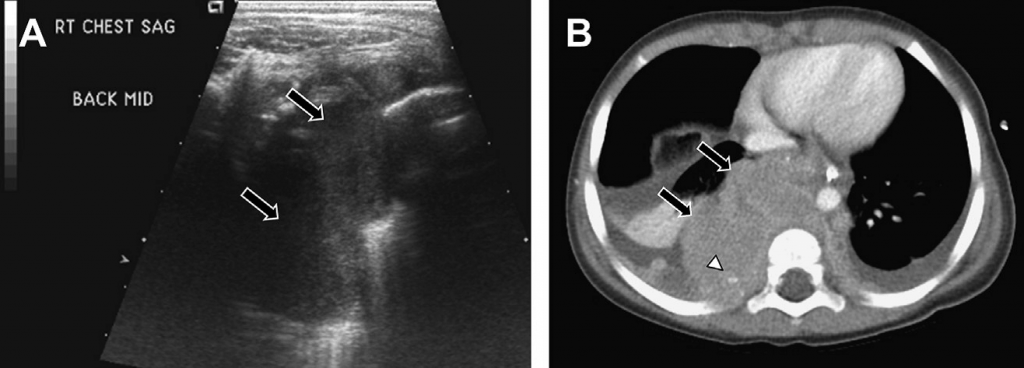
Под эвентерацией диафрагмы понимается частичная или полная замена диафрагмальной мышцы фиброэластической тканью. Несмотря на то, что диафрагма является цельной, в верхней части грудной клетки она ослаблена и смещена. Эвентерация может быть врожденной или приобретенной. Хотя наиболее вероятной причиной ее появления считается гипоплазия или отсутствие мышечных волокон в диафрагме, среди других возможных этиологий выделяют ишемию, инфаркт и нервно-мышечную дисфункцию. Фокусная эвентрация чаще всего проявляется в переднемедиальной части правого купола диафрагмы. Полная эвентрация в основном имеет место слева, чаще у мужчин, чем у женщин.
На ультразвуковом изображении диафрагма имеет целостный, но фокально истончённый внешний вид с поверхностным выпячиванием, что связано с печенью или селезенкой, находящихся под ней (см. Рис. 28). Обследование в режиме реального времени часто показывает замедленные или вообще отсутствующие диафрагмальные движения. Может оказаться сложно отличить диафрагмальную эвентрацию от грыжи не только с помощью УЗИ, но и применяя КТ или МРТ. При наличии симптомов, диафрагмальную эвентрацию лечат с помощью хирургической пластики.
Рис. 28. Эвентрация. Сагиттальная сонограмма на уровне диафрагмы показывает фокальное выпячивание (стрелка) печени в грудную клетку справа, что сопровождается ухудшением визуализации диафрагмы, расположенной над ней.
Паралич и парез
В большинстве случаев диафрагмальные параличи связаны с повреждением диафрагмального нерва при рождении или во время хирургической операции. Его также может повредить инфекционный процес сили поражение опухолью. У детей с диафрагмальным параличом обычно проявляется ателектаз, пневмония и дихательная недостаточность. При возникновении трудностей во время отсоединения младенца от апарата искуственной вентиляции легких, или ухудшении дыхания пациента несмотря на оптимальную медицинскую терапию, целесообразно говорить о диагнозе диафрагмального паралича.
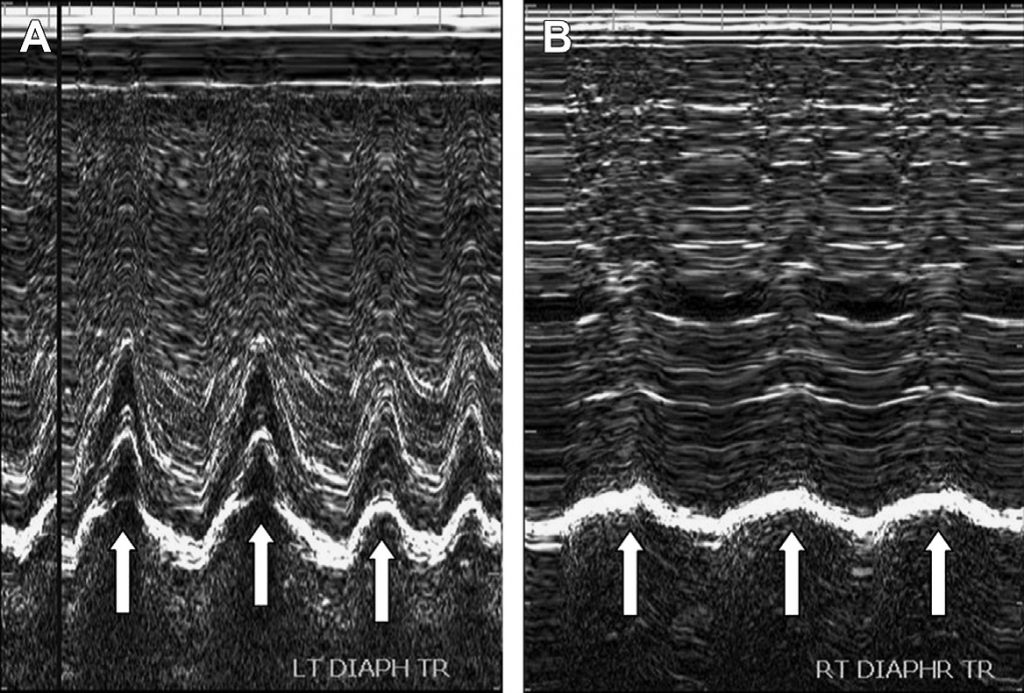
УЗИ в режиме реального времени является идеальным методом сканирования для оценки движения диафрагмы при спонтанном дыхании. Апарат ШВЛ можно отсоединить на некоторое время для получения точных данных о дыхании пациента. Парализованая диафрагма вообще не движется, или движется парадоксально при глубоком вдохе и выдохе. Во время дыхания подвижность парализованной диафрагмы является ниже нормальной (см. Рис. 29). При обследовании в сагиттальной или фронтальной плоскости есть возможность отдельно осмотреть один из куполов диафрагмы, а поперечная плоскость позволяет провести прямое сравнение обеих сторон, что может способствовать выявлению парадоксального дыхания. УЗИ-аппарат в М-режиме может использоваться для измерения степени диафрагмального движения. Диапазон движения, не превышающий 4 мм, парадоксальное дыхание и более 50% различия в диапазонах движения правого и левого купола диафрагмы являются симптомами, указывающими на паралич диафрагмы. Аналогично как и в случае диафрагмальной эвентрации, для лечения пациентов с соответствующими симптомами используется хирургическая пликация.
Рис. 29. Диафрагмальный паралич. (А) Ультразвуковое изображение нормального левого купола диафрагмы в М-режиме. (В) На ультразвуковом изображении парализованного правого купола диафрагмы в М-режиме видно заметно сниженный диапазон движения, по сравнению с нормальной левой стороной.
Аномалии грудной стенки
Использование высокочастотных линейных датчиков позволяет обнаружить и охарактеризовать многочисленные поверхностные новообразования в мягких тканях, подтверждая таким образом необходимость дальнейших клинических обследований для многих пациентов.
Доброкачественные новообразования в мягких тканях
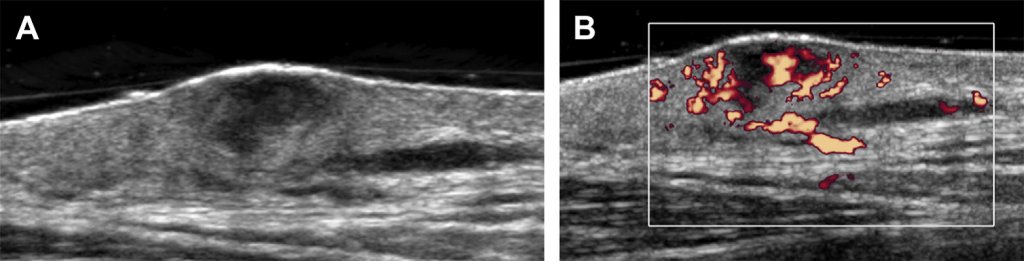
Среди самых распространенных доброкачественных новообразований в мягких тканях выделяют сосудистые аномалии, нейрофиброму, липому, гигрому, абсцессы и гематому. Сосудистые аномалии и гигромы рассматриваются в статье под названием «УЗИ опорно-двигательной системы в педиатрии». Липомы – это четко ограниченые новообразования, которые появляются в подкожной клетчатке и являются гиперэхогенными из-за имеющегося в них жира. Нейрофибромы возникают по месту распостранения нервных окончаний (вдоль нижней части ребер и грудной клетки) и являются в основном гипоэхогенными по сравнению со смежными тканями (см. Рис. 30).
Рис. 30. Нейрофиброма у пациента с нейрофиброматозом I типа. (А) Сонографическое изображение передней части грудной клетки показывает наличие гетерогенного, в основном гипоэхогенного новообразования в поверхностных подкожных тканях. (В) На энергетическом доплеровском изображении заметно значительный кровоток, проходящий через новообразование.
Гематома в мягких тканях появляется в результате травмы, геморрагического диатеза или антикоагулянтной терапии. Её внешний вид на ультразвуковом изображении зависит от продолжительности кровоизлияния, гематома является гипоехогенной с нечеткими границами. Вскоре она приобретет постоянную форму и внешне станет более гетерогенной, с внутренней эхогенностью и перегородками. Со временем гематома станет более жидкой и уменьшится в размерах. Она может содержать чужеродные вещества или тонкие эхогенные нити.
Панникулит грудной стенки обычно вызван золотистым стафилококком или стрептококковыми бактериями группы А. Подкожные ткани утолщены, и, в связи с наличием отека, проявляют сетчатую структуру. Абсцессы мягких тканей имеют вид четких или нечетких накоплений жидкости с внутренней эхогенностью, перегородками и периферийной гиперемией (см. Рис. 31). Грязное затенение в абсцессе связано с наличием газа. Для контроля над проведением чрескожного дренирования целесообразно использовать УЗИ.
Рис. 31. Абсцесс мягких тканей. На сонографическом изображении грудной стенки у пациента с эритемой кожи и температурой, видно гипоехогенное накопления жидкости (звездочка) и произвольно размещенные внутренние эхогенные элементы. Наличие смежной гиперемии и эхогенных подкожных тканей связано с воспалением окружающей рыхлой клетчатки.
Злокачественные новообразования в мягких тканях
В отличии от доброкачественных, злокачественные новообразования в грудной стенке проявляются не так часто. Сонографическое отображение злокачественных новообразований обычно является неспецифическим, поэтому для получения полной характеристики и установления точного диагноза необходимо провести дополнительные обследования и биопсию (см. Рис. 32).
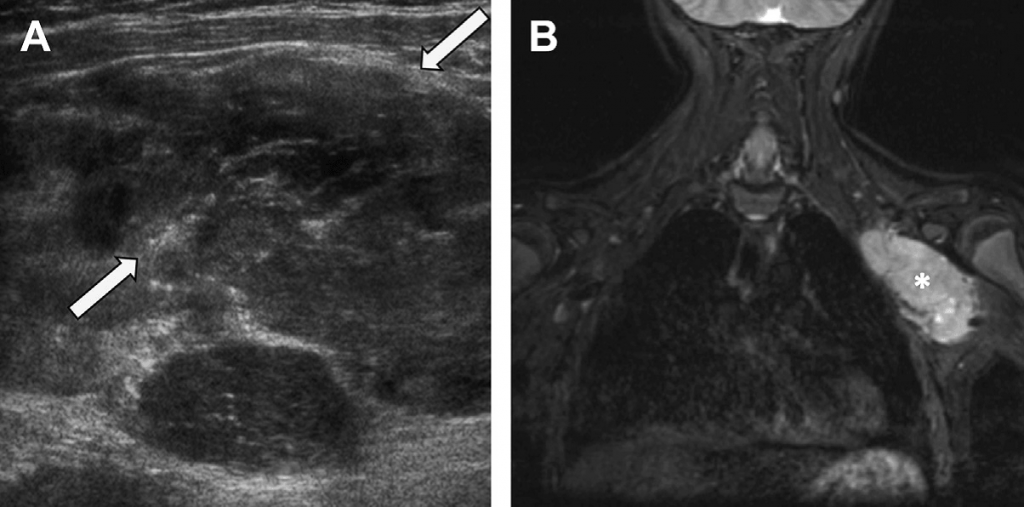
Рис. 32. Рабдомиосаркома. (А) Поперечное изображение левой паховой впадины у 6-летней девочки с новообразованием, подвергающимся пальпации, показывает гетерогенное новообразование в мягких тканях (звездочка). (В) На коронарном STIR МРТ-изображении видно большое новообразование в мягких тканях (звездочка), которое появилось в левой верхней части грудной стенки с усиленной интенсивностью сигнала. Полученные вскоре образцы тканей во время операции, гистологически подтвердили наличие рабдомиосаркомы грудной стенки.
Рабдомиосаркома – это самая распространенная саркома мягких тканей у детей, которая появляется из примитивных мезенхимальных клеток. На ультразвуковом изображении она выглядит как гипоэхогенное, четко ограниченное новообразование с выраженной внутренней васкуляризацией. Эта агрессивная неоплазма растет быстро, с вероятностью распространяться на смежные кости и нервы, вызывая болевые ощущения.
Хрящевые и костные новообразования
С помощью УЗИ можно обнаружить основне врожденные аномалии и повреждения ребер. На ультразвуковом изображении переломы ребер выглядят как кортикальне трещины в поражённых костях (см. Рис. 33). В некоторых исследованиях отмечено, что с помощью УЗИ можно обнаружить больше переломов ребер, чем на рентгеновском снимке, что может помочь в диагностике, особенно если есть подозрения неслучайной травмы, которые не подтверждает рентген. Формирование костных мозолей на заживающих ребрах, доказывающее наличие предыдущего перелома, изображено в виде утолщений верхнего слоя.
Рис. 33. Перелом ребра. Поперечное сонографическое изображение грудной стенки у пациента, получившего травму, показывает разрыв (стрелка) в реберному хряще, связанный с переломом.
Остеохондрома – это доброкачественное новообразование, которое появляется в поверхностной части кости и связано с костномозговой полостью. Она может проявляться в ребрах, чаще всего непосредственно в реберно-хрящевом соединении. Появление болевых ощущений на месте предварительного выявления остеохондромы может указывать на злокачественную трансформацию и требует немедленного повторного клинического осмотра .
В группу опухолей сарком Юинга (Ewing), которые являются неоплазмами нейроэктодермального происхождения, относят костную саркому Юинга, экстраоссальную/внекистозную саркому Юинга, периферическую примитивную нейроэктодермальную опухоль кости и злокачественную мелкоклеточную опухоль торако-пульмональной зоны (опухоль Аскино/Askin). Опухоль Аскино обычно появляется во внеплевральной зоне. Хотя мягкотканные составляющие новообразования можно определить используя УЗИ, полное обследование костей требует сканирования с помощью КТ или МРТ.
ВЫВОДЫ
Торакальная ультразвуковая диагностика является отличной неинвазивной процедурой для диагностики широкого спектра патологий грудной клетки, включая заболевания легочной паренхимы, средостения, плевры, диафрагмы и грудной стенки. Благодаря своей доступности, относительной простоте в применении, способности к обследованию в режиме реального времени и отсутствию потребности в успокаивающих средствах или подвержению вредному ионизирующему излучению, УЗИ имеет особо важное значение для обследования детей.
ЧТО СТОИТ ЗНАТЬ ВРАЧАМ-КЛИНИЦИСТАМ
• Знания о сонографических артефактах (В-линии) и нормальных физиологических проявлениях («скольжение легких») помогают при диагностике торакальной патологии (пневмоторакс).
• УЗИ может использоваться для диагностики новообразований в средостении и грудной клетке у детей. Однако, во многих случаях для более детальной характеристики необходимо провести дополнительное сканирование ( КТ или МРТ).
• УЗИ позволяет проводить обследование диафрагмы в режиме реального времени, что важно для диагностики пареза и паралича.
• Плевральные выпоты можно хорошо обследовать с помощью ультразвуковой диагностики. УЗИ также используют для контроля дренирования в режиме реального времени.
• Невидимые на рентгеновских снимках, переломы легких могут отображаться при ультразвуковой диагностике, без необходимости в дальнейшем обследовании с помощью режимов, предусматривающих ионизирующее излучение.
УЗИ аппарат Medison Accuvix V10 только лучшие предложения от компании RH.























14.10.2019
Александр