Резюме
Передумови
Черезстравохідна ехокардіографія (ЧСЕ) – це новий інструмент, який може допомогти лікарям швидкої допомоги в лікуванні пацієнтів із зупинкою серця та недиференційованим шоком. ЧСЕ може допомогти в діагностиці, реанімації, ідентифікації серцевих ритмів, визначенні векторів компресії грудної клітки та скоротити час сонографічної перевірки пульсу. У цьому дослідженні оцінювали частку пацієнтів, у яких відбулися зміни в реанімаційному менеджменті в результаті проведення ЧСЕ у відділенні невідкладної допомоги.
Методи
Це одноцентрове дослідження включало 25 пацієнтів, які перенесли реанімаційну ЧСЕ у відділенні невідкладної допомоги (ВНД) у період з 2015 по 2019 рік. Мета цього дослідження – оцінити доцільність та клінічний вплив реанімаційної ЧСЕ у критично хворих пацієнтів у відділенні невідкладної допомоги. Також були зібрані дані, що включають зміни в робочому діагнозі, ускладнення, стан пацієнта та виживання до моменту виписки зі стаціонару.
Результати
25 пацієнтам (середній вік 71 рік, 40% жінок) була проведена реанімаційна ЧСЕ у ВНД. Всі пацієнти були інтубовані перед введенням датчика, і для кожного пацієнта були отримані адекватні результати ЧСЕ. Найпоширенішими показаннями до реанімаційної ЧСЕ були зупинка серця (64%) і недиференційований шок (28%). У 76% (N = 19) пацієнтів було змінено реанімаційний менеджмент і у 76% (N = 19) пацієнтів було змінено робочий діагноз. Десять пацієнтів померли у ВНД, 15 були госпіталізовані, а вісім дожили до виписки з лікарні. Негайних ускладнень не було (0/15), було два відстрочених ускладнення (2/15), обидва з яких були незначними шлунково-кишковими кровотечами.
Висновки
Використання реанімаційної ЧСЕ у ВНД є практичним методом, який забезпечує корисну діагностичну і терапевтичну інформацію для критично хворих пацієнтів у відділенні невідкладної допомоги, з відмінним показником адекватної візуалізації серця і низьким рівнем ускладнень.
Передумови
Ультразвукове дослідження в місцях надання медичної допомоги або портативне УЗД (ПУЗД) – це діагностичний метод, який використовується лікарями невідкладної медичної допомоги як компонент обстеження пацієнта. Черезстравохідна ехокардіографія (ЧСЕ) є цінним інструментом для дослідження структур серця і магістральних судин, оскільки близькість стравоходу до цих структур створює чудові ультразвукові вікна в режимі реального часу. ЧСЕ має застосування в амбулаторній діагностиці, медицині інтенсивної терапії, пери- та інтраопераційній оцінці, а нещодавно було показано, що вона ефективна при реанімації у відділеннях невідкладної допомоги [1,2,3].
Лікарі швидкої допомоги можуть використовувати ЧСЕ для діагностики та реанімації пацієнтів з гострою серцево-судинною недостатністю або шоком [4]. Під час реанімаційних заходів ЧСЕ забезпечує кращі зображення серця порівняно з трансторакальною ехокардіографією (ТТЕ), оскільки існує менше структур, що спричиняють імпеданс ультразвукових хвиль, таких як бинти, наклейки на монітор та дефібриляційні накладки [4]. Крім того, зображення ТТЕ під час компресії грудної клітки обмежені видом з-під мечоподібного відростка. ЧСЕ може допомогти у визначенні причини зупинки серця та адекватності реанімаційних заходів [4]. Вона може точно ідентифікувати серцеві ритми під час зупинки, включаючи зупинку серця, фібриляцію шлуночків і безпульсову електричну активність, і, як було показано, скорочує сонографічну перевірку пульсу на 10 с [5, 6]. ЧСЕ може керувати векторами компресій грудної клітки зі зворотним зв’язком у реальному часі [5].
ЧСЕ можна використовувати для діагностики станів, які могли спричинити шок або зупинку серця, таких як розшарування аорти та масивна тромбоемболія легеневої артерії [4]. Було показано, що вона дозволяє діагностувати травматичні пошкодження аорти у пацієнтів, які недостатньо стабільні для проведення комп’ютерної томографії [7]. ЧСЕ навіть виявилася успішним методом проведення дефібриляції при фібриляції шлуночків у тварин з великою масою тіла [8].
Незважаючи на багатообіцяючі дослідження, існує небагато даних, що аналізують результати пацієнтів, які перенесли реанімаційну ЧСЕ у відділенні невідкладної допомоги. Мета цього дослідження – оцінити доцільність та клінічний вплив реанімаційної ЧСЕ у критично хворих пацієнтів у відділенні невідкладної допомоги.
Методи
Це було одноцентрове дослідження, яке проводилося в академічній лікарні в Торонто, Канада, і було схвалене Радою з етики досліджень нашої установи (№ 3456). ВНД є регіональним травматологічним центром, основним місцем навчання резидентів з медицини невідкладних станів POCUS, проводить стипендіальну програму ПУЗД і приймає понад 60 000 пацієнтів щороку.
Реанімаційні заходи проводив штатний лікар анестезіолог-реаніматолог або старший ординатор з медицини невідкладних станів чи стипендіат ПУЗД під безпосереднім наглядом штатного лікаря з невідкладних станів. Лікар невідкладної допомоги пройшов поглиблену підготовку з реанімаційних заходів, що включає чотири години практики на високоточному симуляторі (Vimedix, CAE Healthcare), 16 годин навчання в операційній під наглядом авторитетного експерта з реанімаційних заходів, а також постійну клінічну практику. Лікар невідкладної допомоги є куратором стипендіальної програми з ультразвукової діагностики. У ВНД був щонайменше один апарат ПУЗД і безпосередньо доступний датчик ЧСЕ.
Досліджувана популяція – це зручна вибірка пацієнтів, які перенесли реанімаційну ЧСЕ протягом досліджуваного періоду, коли лікар-дослідник був доступний у ВНД. Показаннями до проведення реанімаційних заходів у ВНД були зупинка серця, шок та післяреанімаційна зупинка серця. Протипоказаннями були незахищені дихальні шляхи, перенесені операції на стравоході в анамнезі, варикозне розширення вен стравоходу або інші анатомічні аномалії, включаючи стриктури.
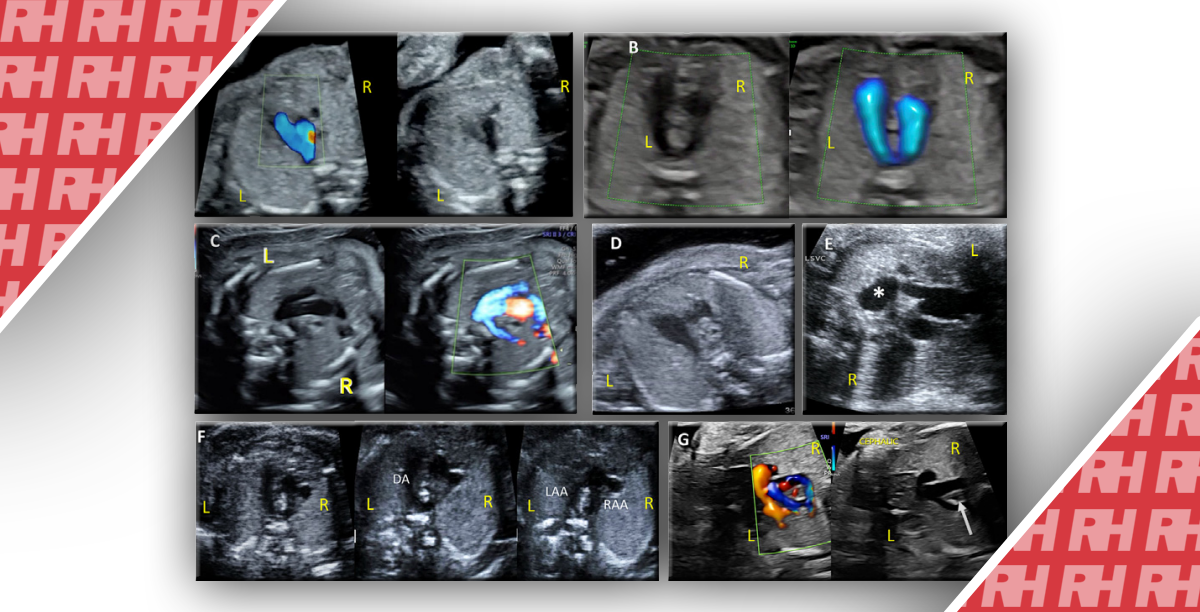
ТТЕ розглядали у всіх пацієнтів перед ЧСЕ і намагалися виконати перед ЧСЕ, коли це було можливо, щоб отримати зображення серця у підгрудинному просторі, виду парастернальної довгої вісі, апікального виду чотирьох камер і виду нижньої порожнистої вени. Якщо ЧСЕ виконували перед ТТЕ, від ТТЕ відмовлялися. ЧСЕ (Zonare P8-3ЧСЕ, Mindray Medical Systems, Шеньчжень, Китай) включала середньостравохідну чотирикамерну (CC4К), середньостравохідну довгу вісь (ССПДВ), трансгастральну позицію по короткій вісі (ТГПКВ), середньостравохідну бікавальну (ССБ), середньостравохідну низхідну аорту (ССНА), середньостравохідний вид на корінь аорти та середньостравохідний приплив-відтік із застосуванням стандартизованого підходу. Позиції CC4К, ССПДВ, ТГПКВ, ССБ, ССНА ЧСЕ були отримані стандартизованим способом для кожного пацієнта в зазначеному порядку. Подальша діагностична візуалізація виконувался на розсуд реанімаційної бригади та оператора ЧСЕ.
Якість кожного ТТЕ і ЧСЕ зображення класифікували як адекватну, обмежену або неадекватну. Адекватними вважали зображення з достатньою візуалізацією для прийняття клінічних рішень, за оцінкою оператора проспективно під час реанімації. Зображення не піддавалися постфактум аналізу. Дані ПУЗД і реанімаційні дані складалися як з категоричного, так і з письмового тексту, записаного на аркушах даних, зібраних проспективно під час реанімації і зберігалися в безпечному місці у відділенні невідкладної допомоги. Робочі діагнози до і після проведення реанімації записувалися в режимі реального часу лікарем-реаніматологом і виконавцем ЧСЕ для того, щоб мінімізувати похибку пригадування.
Основним результатом цього дослідження є описовий аналіз ведення важкохворих пацієнтів, яким проводили реанімаційні ЧСЕ у ВНД. Під час реанімації кожного пацієнта початкові діагнози та ведення реєструвалися в режимі реального часу на картках даних до і після проведення ЧСЕ. Після кожного обстеження ЧСЕ під час кожної реанімації діагноз і тактика лікування записувалися в протоколи. Про зміни в лікуванні повідомлялося, якщо існувала різниця між терапевтичними рекомендаціями до і після проведення ЧСЕ. Вторинні результати включали описовий аналіз робочих діагнозів, ускладнень (негайних і відстрочених), стану пацієнта, виживання до виписки зі стаціонару, а також кількість і якість отриманих сонографічних зображень ЧСЕ. Терапевтичні рекомендації були зроблені у співпраці з оператором ЧСЕ і лікарем-реаніматологом. Введення датчика ЧСЕ визначалося як легке або важке. Ускладнене введення визначалося як таке, що вимагало маніпуляцій на дихальних шляхах та/або шиї, було тривалим (> 30 с) або вимагало декількох спроб введення. Ймовірні причини утрудненого введення та маневри з усунення несправностей реєстрували проспективно під час реанімаційних заходів.
Негайні ускладнення були виявлені та зареєстровані під час реанімації. Повна медична карта кожного пацієнта, який дожив до госпіталізації, була всебічно проаналізована на предмет наявності будь-яких відстрочених ускладнень, а також стану пацієнта та його виживання. Посмертні звіти пацієнтів, які померли у ВНД, не розглядалися на предмет наявності ускладнень. Автори оцінювали наявність ускладнень, як вони були раніше визначені в літературі на категорії ротоглотки (розрив губи, випадіння або відкол зуба, зміщення зубних протезів, розрив глотки, некроз язика) та стравоходу (одінофагія, дисфагія, перфорація, розрив, Асиндром Меллорі-Вейса, перфорація шлунка, кровотеча) та інші (розрив селезінки, стиснення структур середостіння, ларингоспазм, зміщення ендотрахеальної трубки, обструкція дихальних шляхів, гострі порушення ритму, а також термічна травма або опік) [9]. Невідкладними ускладненнями були розриви губ, розхитування або відколи зубів, зміщення зубних протезів, глоткова кровотеча, кровотеча з верхніх відділів шлунково-кишкового тракту, ларингоспазм, зміщення ендотрахеальної трубки, обструкція дихальних шляхів і гострі порушення серцевого ритму.
Для представлення результатів дослідження використовувалися методи описової статистики. Дані збиралися в захищеному паролем програмному забезпеченні та аналізувалися за допомогою комерційного програмного забезпечення (Microsoft Excel V16.43 20110804).
Результати
За період дослідження було проведено 25 реанімаційних ЧСЕ у відділеннях невідкладної допомоги (табл. 1 і 2). Середній вік пацієнтів становив 71 рік (діапазон 47-95), 10/25 пацієнтів були жінками. Найпоширенішим показанням для проведення реанімаційної ЧСЕ була зупинка серця (16/25), за якою слідували недиференційований шок (7/25) і постреанімаційна зупинка серця (2/25).
Таблиця 1 Демографічні дані пацієнтів
| Пацієнти N | 25 |
| Середній вік (років) | 71 (Діапазон 47–95) |
| Жінка N (%) | 10 (40) |
| Показання для ЧСЕ, N (%) | |
| Зупинка серця БПЕА/асистолія | 12 (48) |
| Зупинка серця ФШ | 4 (16) |
| ШОК ЩНД | 7 (28) |
| Постреанімаційна зупинка серця ЩНД | 2 (8) |
| Диспозиція, N (%) | |
| Помер у ВНД | 10 (40) |
| Госпіталізація | 15 (60) |
| Виживання до моменту виписки зі стаціонару | 8 (32) |
| Середня тривалість перебування у стаціонарі (дні) | 40 |
| Спроба ТТЕ, N (%) | 12 (48) |
| ТТЕ адекватний вид, N (%) | 2 (16) |
- ЧСЕ, черезстравохідна ехокардіографія; БПЕА, безпульсова електрична активність; ФШ, фібриляція шлуночків; ЩНД, ще не діагностовано; ВНД, відділення невідкладної допомоги; ТТЕ, трансторакальна ехокардіографія
Таблиця 2 Пацієнти, яким була проведена реанімаційна черезстравохідна ехокардіографія у відділенні невідкладної допомоги
| Пацієнти
N = 25 |
Патологія | Висновки реанімаційної ЧСЕ | Постреанімаційна діагностика ЧСЕ | ЧСЕ забезпечує діагностичну ясність (19/25) | ЧСЕ вплинула на ведення (19/25) | Ускладнення / складність введення / оператор
Стажер N = 10, 2 ускладнення, 3 складні введення Персонал N = 15, без ускладнень, 2 складні введення |
Диспозицуія | |
| 1 | 66F | Шок ЩНД | Загальна гіпокінезія | Кардіогенний шок | Так | Хроно/інотропи | Немає/легкі/персонал | ВІТ вижив/ла |
| 2 | 56M | Шок ЩНД | Гіпердинамія ЛШ, ПКВ | Гіповолемічний шок | Так | Рідини | Немає/легкі/персонал | ВІТ вижив/ла |
| 3 | 57F | Шок ЩНД | Гіпердинамічна ЛШ, плоска ВПВ | Гіповолемічний шок | Так | Рідини | Немає/легкі/персонал | ВІТ вижив/ла |
| 4 | 47M | Зупинка серця БПЕА/асистолія | Тромб ПШ | Тромбоемболія легеневої артерії | Так | Без змін | Немає / складні / персонал | ВНД/помер/ла |
| 5 | 90M | Зупинка серця ФШ | ФШ | Зупинка серця ФШ | Ні | Без змін | Ні / легко / стажер | ВНД/помер/ла |
| 6 | 63F | Зупинка серця БПЕА/асистолія | Гіпердинамія ЛШ | Гіповолемічний шок | Так | Рідини | Немає / складні / стажер | ВІТ/помер/ла |
| 7 | 66M | Зупинка серця ФШ | Регіональна аномалія руху стінки, ПКВ | Гострий коронарний синдром | Так | Катетеризаційна лабораторія | Немає/легкі/персонал | Катетеризаційна лабораторія/помер/ла |
| 8 | 80F | Шок ЩНД | Ніяких аномальних знахідок | Шок ЩНД | Ні | Без змін | Немає / складні / персонал | ВІТ/вижив/ла |
| 9 | 66M | Зупинка серця БПЕА/асистолія | Зупинка серця | Зупинка серця | Так | Припинити реанамацію | Немає/легкі/персонал | ВНД/помер/ла |
| 10 | 55F | Шок ЩНД | ГіпердинаміяЛШ | Гіповолемічний шок | Так | Рідини | Немає/легкі/персонал | ВІТ/помер/ла |
| 11 | 74F | Зупинка серця БПЕА/асистолія | Зупинка серця | Зупинка серця | Так | Припинити реанімацію | Немає/легкі/персонал | ВНД/помер/ла |
| 12 | 86F | Зупинка серця БПЕА/асистолія | Перевантаження правих відділів серця | Тромбоемболія легеневої артерії | Так | Антикоагуляція | UGIBa/легкі/стажер | ВІТ/вижив/ла |
| 13 | 87M | Зупинка серця БПЕА/асистолія | Аномалія руху нижньої регіональної стінки, перенапруження правих відділів серця | Тромбоемболія легеневої артерії | Так | Тромболітики | Ні / легко / стажер | ВНД/помер/ла |
| 14 | 48M | Шок ЩНД | Аномалія руху регіональної стінки, плоска ВПВ | Кардіогенний шок | Так | Рідини
Хроно/інотропи Катетеризаційна лабораторія |
Ні / легко / стажер | Катетеризаційна лабораторія/вижив/ла |
| 15 | 92M | Зупинка серця БПЕА/асистолія | Гіпокінетичний ЛШ | Зупинка серця ЩНД | Ні | Зміна вектора СЛР Рідини
Хроно/інотропи |
Немає/легкі/персонал | ВНД/помер/ла |
| 16 | 71F | Шок ЩНД | ГіпердинаміяЛШ | Гіповолемічний шок | Так | Рідини | Ні / легко / стажер | ВІТ/вижив/ла |
| 17 | 49M | Зупинка серця БПЕА/асистолія | Аномалія руху регіональної стінки | Гострий коронарний синдром | Так | Катетеризаційна лабораторія | Немає/легкі/персонал | Катетеризаційна лабораторія/вижив/ла |
| 18 | 88M | Зупинка серця БПЕА/асистолія | Зупинка серця | Зупинка серця | Так | Припинити реанімацію | Немає/складні/песонал | ВНД/помер/ла |
| 1Кардіогенний шок9 | 60F | Зупинка серця ФШ | Загальна гіпокінезія | Кардіогенний шок | Так | Хроно/інотропи | Немає/легкі/персонал | катетеризаційна лабораторія/помер/ла |
| 20 | 83F | Зупинка серця БПЕА/асистолія | Глобальна гіпокінезія, ПКВ, розсіяний склероз, МС, АС, плоска ВПВ | Кардіогенний шок | Так | Рідини
Хроно/інотропи |
UGIBb/складні/стажер | ВІТ/помер/ла |
| 21 | 95M | Зупинка серця ФШ | ФШ | Зупинка серця ФШ | Ні | Без змін | Немає/легкі/персонал | ВНД/помер/ла |
| 22 | 62M | Постреанімаційна зупинка серця ЩНД | Ніяких аномальних знахідок | Постреанімаційна зупинка серця ЩНД | Ні | Без змін | Ні / легко / стажер | ВІТ/помер/ла |
| 23 | 63M | Зупинка серця БПЕА/асистолія | ГіпердинаміяЛШ, ПШ розширений, Тромб ПШ | Тромбоемболія легеневої артерії | Так | Тромболітики | Немає/легкі/персонал | ВНД/помер/ла |
| 24 | 90M | Зупинка серця БПЕА/асистолія | Глобальна гіпокінезія, Дилятація ВПВ | Зупинка серця ЩНД | Ні | Зміна вектора серцево-легеневої реанімації
Хроно/інотропи |
Ні / легко / стажер | ВНД/помер/ла |
| 25 | 76M | Постреанімаційна зупинка серця ЩНД | Плоска ВПВ | Постреанімаційна зупинка серця ЩНД | Ні | Без змін | Немає/легкі/персонал | ВІТ/помер/ла |
- ЧСЕ – черезстравохідна ехокардіографія; Ж – жінка; Ч – чоловік; ЩНД – ще не діагностовано; Хроно/інотропи – ініціювати або ескалація хронотропів або інотропів; ВІТ – відділення інтенсивної терапії; ЛШ – лівий шлуночок; ПКВ – перикардіальний випіт; Рідини – внутрішньовенні кристалоїдні або паковані еритроцити; ВПВ – верхня порожниста вена; БПЕА, безпульсова електрична активність; ФШ, фібриляція шлуночків; БПШТ, безпульсова шлуночкова тахікардія; ПШ, правий шлуночок; ВНД, відділення невідкладної допомоги; Кат-лаб, лабораторія катетеризації інтервенційної кардіології; СЛР, серцево-легенева реанімація – непрямий масаж серця; МШ, мітральний стеноз; АС, аортальний стеноз
- aUGIB (верхня шлунково-кишкова кровотеча): рідина кавової гущі, відсмоктана через назогастральний зонд у той самий день, що й призначена ЧСЕ, після отримання системної антикоагуляції з приводу тромбоемболії легеневої артерії, госпіталізовані у ВІТ та розпочали інфузію інгібітора протонної помпи, падіння гемоглобіну не було, переливання крові не потребували, вижили до виписки зі стаціонару
- bUGIB (верхня шлунково-кишкова кровотеча): рідина бордового кольору, відсмоктана через назогастральний зонд у той самий день, що проведена ЧСЕ, розпочато інфузію ІПП. Цей пацієнт мав в анамнезі кровотечу з нижніх відділів ШКТ і приймав аспірин 81 мг на добу, помер/ла у ВІТ
Реанімаційні ЧСЕ виконували старші ординатори з медицини невідкладних станів або лікарі ультразвукової діагностики під безпосереднім наглядом у 10 випадках. Введення датчика було успішним у всіх 25 дослідженнях (100%), складні випадки введення спостерігалися у 9/25 (Таблиця 5). Всі пацієнти були ендотрахеально інтубовані перед введенням ЧСЕ-датчика.
Після реанімаційної ЧСЕ у 76% (N = 19) пацієнтів на лікування вплинула інформація, отримана за допомогою ЧСЕ-зображень, і у 76% (N = 19) пацієнтів інформація була діагностично корисною (табл. 3). Терапевтичні рекомендації включали рекомендації щодо гемодинамічної підтримки об’ємом (8/25) або вазоактивними препаратами (6/25), рішення про переведення пацієнта в лабораторію катетеризації серця (3/25) та рішення про припинення реанімації (3/25). Найпоширеніші діагностичні висновки включали гіповолемічний шок (5/25), кардіогенний шок (4/25), тромбоемболію легеневої артерії (4/25), зупинку серця (3/25) та гострий коронарний синдром (2/25).
Таблиця 3 Виявлені результати черезстравохідної ехокардіографії (ЧСЕ), які забезпечили терапевтичні рекомендації або діагнози
| Діагнози до ЧСЕ, N (%) | |
| Зупинка серця БПЕА/асистолія | 12 (48) |
| Шок ЩНД | 7 (28) |
| Зупинка серця ФШ | 4 (16) |
| Постреанімаційна зупинка серця ЩНД | 2 (8) |
| Діагнози після ЧСЕ, N (%) | |
| Гіповолемічний шок | 5 (20) |
| Кардіогенний шок | 4 (16) |
| Тромбоемболія легеневої артерії | 4 (16) |
| Зупинка серця | 3 (12) |
| Гострий коронарний синдром | 2 (8) |
| Зупинка серця ЩНД | 2 (8) |
| Фібриляція шлуночків | 2 (8) |
| Постреанімаційна зупинка серця ЩНД | 2 (8) |
| Шок ЩНД | 1 (4) |
| Терапевтичні рекомендації після ЧСЕ, N (%) | |
| Внутрішньовенні рідини або препарати крові | 8 (32) |
| Інотропна та/або хронотропна ініціація/ескалація | 6 (24) |
| Лабораторія катетеризації серця | 3 (12) |
| Припинення реанімації | 3 (12) |
| Тромболітики або антикоагулянти | 3 (12) |
| Змінити вектор компресії грудної клітки | 2 (8) |
- БПЕА, безпульсова електрична активність; ФШ, фібриляція шлуночків; ЩНД, ще не діагностовано; ЛШ, лівий шлуночок
ЧСЕ-зображення були інтерпретовані операторами у 100% досліджень. Найчастіше при ЧСЕ отримували середньоезофагальне чотирьохкамерне зображення (100%), довгу вісь середнього відділу стравоходу (100%), низхідну аорту середнього відділу стравоходу (100%), коротку вісь трансстравохідного відділу стравоходу (96%) та бікавальне зображення середнього відділу стравоходу (68%) (табл. 4). Приліжкова ТТЕ розглядалася у всіх пацієнтів, була виконана трохи менше ніж у половини пацієнтів (12/25) і дала адекватну картину у двох пацієнтів.
Таблиця 4 Позиції черезстравохідної ехокардіографії
| Позиція | N спроб (%) | Адекватний результат N (%) |
| Середньостравохідна чотирикамерна | 25 (100) | 25 (100) |
| Середньостравохідгна довга вісь | 25 (100) | 25 (100) |
| Середньостравохіна низхідна аорта | 25 (100) | 25 (100) |
| Трансгастральна коротка вісь | 24 (96) | 24 (100) |
| Середньостравохідна корінь аорти | 13 (52) | 13 (100) |
| Середньостравохідна двокамерна | 10 (40) | 10 (100) |
| Середньостравохідна приплив/відтік | 5 (20) | 4 (80) |
| Середньостравохідна бікавальна | 17 (68) | 12 (48) |
10/25 пацієнтів померли у відділенні невідкладної допомоги, 15/25 були госпіталізовані, а 8/15 вижили до моменту виписки з лікарні, середня тривалість перебування в лікарні становила 40 днів. Негайних ускладнень не було. Було два відстрочених ускладнення, які можуть бути пов’язані з ЧСЕ, обидва з яких були шлунково-кишковими кровотечами (Таблиця 5).
Таблиця 5 Безпека черезстравохідної ехокардіографії
| Встановлення з першого проходу, N (%) | 16 (64) |
| Складні встановлення, N (%) | 9 (36) |
| Труднощі з встановленням, N | |
| Постійні компресії грудної клітки | 2 |
| Малий розмір тіла | 1 |
| Ендотрахеальна трубка заважає | 1 |
| Причина не записана | 5 |
| Ускладнення, невідкладні, N (%) | 0 (0) |
| Ускладнення, відстрочені, N (%) | |
| Кровотеча | 2 (13) |
- aОцінено серед 15 пацієнтів, які дожили до госпіталізації
Обговорення
Реанімаційна ЧСЕ стає цінним діагностичним і терапевтичним інструментом для пацієнтів із зупинкою серця та недиференційованим шоком у ВНД. Це відносно новий метод невідкладної медицини, вперше описаний у ВНД у 2008 році [5]. Було показано, що його можна відносно легко навчити операторів для проведення реанімаційних заходів у ВНД [2, 10]. Існує обмежена кількість опублікованих даних щодо використання ЧСЕ у ВНД (табл. 6), і це дослідження доповнює літературу важливими даними. У цьому дослідженні ми виявили, що використання реанімаційних ЧСЕ у ВНД асоціювалося з частими терапевтичними змінами у критично хворих пацієнтів. Спостерігався низький рівень ускладнень.
Таблиця 6 Дослідження, що описують корисність реанімаційної черезстравохідної ехокардіографії у відділенні невідкладної допомоги
| Дослідження | N | Популяція | Ускладнення (N) | Зміна діагностичної чіткості (%) | Зміни у веденні (%) | Виживання до виписки зі стаціонару (%) |
| Це дослідження | 25 | Зупинка серця, Шок після зупинки шерця | 2 | 76 | 76 | 32 |
| Teran [3] | 33 | Позалікарняна зупинка серця | 0 | 33 | 97 | 12 |
| Cetena [16] | 19 | Позалікарняна зупинка серця | 0 | НП | НП | 5 |
| Jelic [1] | 1 | Зупинка серця | НП | 100 | 100 | 100 |
| Fair [17] | 10 | Настанови ECMO | НП | НП | НП | НП |
| Arntfield [2] | 54 | Зупинка серця, шок | 0 | 78 | 67 | НП |
| Giraud [18] | 1 | Зупинка серця | НП | 100 | 0 | 0 |
| Arntfield [19] | 1 | Зупинка серця | НП | 100 | 100 | 100 |
| Blaivas [5] | 6 | Зупинка серця, шок | НП | 100 | 100 | 67 |
- НП, не повідомлялося; ECMO, екстракорпоральна мембранна оксигенація
У цьому дослідженні зміни в лікуванні були найбільш очевидними у 12 пацієнтів, у яких під час зупинки серця виникли ритми безпульсової електричної активності (БПЕА) або асистолії, що не піддаються шоку. У 10/12 з цих пацієнтів діагноз було уточнено, що призвело до змін у лікуванні. У чотирьох з цих пацієнтів було діагностовано тромбоемболію легеневої артерії, а в одного – гострий коронарний синдром, що спонукало до призначення антикоагулянтів, тромболітиків або переведення в лабораторію катетеризації серця. Два випадки були класифіковані як псевдо-БПЕА (ознаки організованої серцевої діяльності без виявлення пульсу), що вимагає іншого ведення, ніж при справжній БПЕА [11]. Терапевтичні зміни також були очевидними у семи пацієнтів, які поступили з недиференційованим шоком. У шістьох з цих пацієнтів додатково діагностували або гіповолемічний шок, або кардіогенний шок. Така диференціація є важливою, оскільки ведення пацієнтів з кардіогенним шоком часто відрізняється, оскільки початкова об’ємна реанімація покращує сили Френка Старлінга, але надмірний об’єм може призвести до перевантаження об’ємом і зниження серцевого викиду. У обох пацієнтів з діагнозом гострий коронарний синдром сталася зупинка серця. Електрокардіографічні (ЕКГ) зміни відразу після зупинки серця часто можуть відображати ішемічні зміни внаслідок гіпоксії серця, що виникла під час зупинки, а не обов’язково внаслідок гострої коронарної оклюзії. ЧСЕ була корисною для цих пацієнтів, оскільки продемонструвала регіонарні аномалії руху стінок на додаток до результатів ЕКГ, які спонукали до перкутанного втручання або застосування тромболітиків. З чотирьох пацієнтів з діагнозом тромбоемболії легеневої артерії (ТЕЛА), встановленим за допомогою ЧСЕ, двоє мали тромби правого шлуночка, візуалізовані за допомогою ЧСЕ, і двоє мали недавно набуте, гостре напруження правих відділів серця. Одному з пацієнтів з недавно набутим гострим перенапруженням правих відділів серця було призначено тромболітики, але спонтанний кровообіг не відновився, а інший отримав антикоагулянти, став достатньо гемодинамічно стабільним, щоб бути направленим на КТ-ангіографію легень, де діагноз ТЕЛА було підтверджено. В аналогічному дослідженні Arntfield та співавт. у 54 пацієнтів з ВНД на лікування вплинула реанімаційна ЧСЕ у 67% пацієнтів [2]. У дослідженні Teran та співавт. 2019 року реанімаційна ЧСЕ при ВНД забезпечила терапевтичний вплив у 97% випадків позалікарняної зупинки серця (N = 33) і забезпечила діагностичну ясність у 33% [3]. Наше дослідження додає дані до обмеженого масиву літератури про те, що на діагностику та ведення гостро хворих пацієнтів у ВНД можна впливати за допомогою досліджень ЧСЕ.
Клінічні дані про зупинку серця і період під час зупинки серця часто можна отримати за допомогою ТТЕ, однак ЧСЕ має розширені можливості (краща візуалізація регіонарних аномалій руху стінок і легеневих емболів, а також покращення векторів компресії грудної клітки), перевага отримання зображень без зупинки компресії грудної клітки, а також можливість реанімаційної бригади відстежувати ефекти лікування в режимі реального часу. Автори пропонують розглядати реанімаційну ЧСЕ як елемент допомоги пацієнтам, які надходять у ВНД із зупинкою серця і недиференційованим шоком у центрах, де є доступ до ЧСЕ.
У цьому дослідженні ТТЕ зображення були отримані у 48% пацієнтів, причому отримання адекватного зображення вдалося досягти у 16% пацієнтів, що узгоджується з попередніми літературними даними для критично хворих пацієнтів [12]. Це було пов’язано з механічними факторами, включаючи перешкоджаючі електроди дефібрилятора, кардіомонітори і проведення оператором СЛР, факторами пацієнта, включаючи розміри тіла, клінічними факторами, коли досліджувана ділянка не могла бути адекватно оцінена за допомогою ТТЕ (грудна аорта), і відмовою від ТТЕ через ЧСЕ. Багато ТТЕ зображень отримують під час зупинки серця під час перевірки пульсу і ритму, які обмежуються менш ніж 10 с.
У нашому дослідженні використовувалися різні комбінації восьми стандартних ЧСЕ-зображень для кожного пацієнта, але найбільше ми покладалися на п’ять зображень (табл. 3). Оператори були здатні генерувати адекватні зображення для кожного пацієнта. Американський коледж лікарів невідкладних станів рекомендує використовувати підхід з трьох видів під час реанімації (середньостравохідний 4-камерний, середньостравохідний поздовжній та трансгастральний короткоосьовий) [15], тоді як в іншій літературі рекомендується включати також середньостравохідний бікавальний вид [2]. На момент початку нашого дослідження було мало рекомендацій щодо того, які ракурси ЧСЕ є найбільш корисними при виконанні реанімаційної ЧСЕ при ВНД, тому були досліджені різні комбінації з восьми ракурсів.
Існує велика кількість літератури, в якій обговорюється частота ускладнень при планових, хірургічних та реанімаційних ЧСЕ у відділеннях інтенсивної терапії (ВІТ). Існує дуже обмежена кількість опублікованих даних про безпеку реанімаційних ЧСЕ у ВНД, частота ускладнень яких коливається від 0 до 12,6% [2, 3, 9, 13, 14]. У нашому дослідженні безпосередніх ускладнень не було. Відстрочені ускладнення, які могли бути пов’язані з ЧСЕ, були виявлені у двох з 15 пацієнтів, які дожили до госпіталізації. У одного пацієнта зупинилося серце, було діагностовано тромбоемболію легеневої артерії при застосуванні ЧСЕ, він отримав лікування, був переведений на ВІТ і вижив. У цього пацієнта було відсмоктано рідину у вигляді кавової гущі через назогастральний зонд (НГЗ) у той самий день, що й ЧСЕ, після отримання системної антикоагуляції з приводу тромбоемболії легеневої артерії. Його лікували інфузією інгібітора протонної помпи (ІПП). У другого пацієнта, який поступив із зупинкою серця, було діагностовано кардіогенний шок, і він дожив до початку ВІТ. У цього пацієнта відсмоктали рідину бордового кольору з НГЗ у той самий день, що й ЧСЕ, йому також розпочали інфузію ІПП, і через п’ять днів він помер/померла у ВІТ після рефрактерної фібриляції шлуночків. Цей пацієнт мав в анамнезі шлунково-кишкову кровотечу нижніх відділів і приймав аспірин 81 мг на добу. Жоден з пацієнтів не мав значного зниження гемоглобіну і не потребував переливання крові. Це дослідження не проводилося для аналізу безпеки.
Наші дані слід інтерпретувати з урахуванням кількох обмежень. Хоча дані про реанімацію та первинні результати були отримані проспективно, це дослідження обмежене ретроспективним характером перегляду медичної документації кожного пацієнта для збору даних про вторинні результати. Для 16 пацієнтів, у яких сталася зупинка серця, догоспітальні дані, включаючи час простою, а також дані про реанімаційні заходи поза стаціонаром, були недоступні. Розмір нашої вибірки відносно невеликий. Незважаючи на часті зміни у веденні після реанімаційних заходів, це дослідження не було спрямоване на виявлення значних змін у результатах у цих пацієнтів. На досліджуваній ділянці був лише один оператор, який пройшов підготовку з ЧСЕ, і, як наслідок, не вдалося набрати послідовних пацієнтів, які відповідали показанням для проведення реанімаційної ЧСЕ у ВНД, тому була отримана зручна вибірка. Всі сканування ЧСЕ виконувалися або контролювалися одним штатним лікарем невідкладної допомоги, що зменшує варіабельність між досліджуваними, але обмежує узагальнюваність результатів.
Висновки
У цьому дослідженні ми виявили, що використання реанімаційної ЧСЕ асоціювалося з частими змінами в лікуванні критично хворих пацієнтів у ВНД. Крім того, застосування ЧСЕ призводило до високої частоти адекватної візуалізації серця з низькою частотою ускладнень. Для визначення впливу реанімаційної ЧСЕ на результати лікування пацієнтів у ВНД необхідні більші проспективні рандомізовані дослідження.
Абревіатури
ЧСЕ:
Черезстравохідна ехокардіографія
ВНД:
Відділення невідкладної допомоги
ПУЗД:
Портативна ультразвукова діагностика
ТТЕ:
Трансторакальна ехокардіографія
СС4К:
Середньостравохідний 4-х камерний
ССПДВ:
Середньостравохідна позиція по довгій вісі
ТГПКВ:
Трансгастральна позиція по короткій вісі
ССБ:
Середньостравохідний бікавальний
ССНА:
Середньосравохідна нисхідна аорта
БПЕА:
Безпульсова електрична активність
ЕКГ:
Електрокардіографія
НГЗ:
Назогастральний зонд
ІПП:
Інгібітор протонної помпи
ВІТ:
Відділення інтенсивної терапії
- Jelic T, Baimel M, Chenkin J. Bedside identification of massive pulmonary embolism with point-of-care transesophageal echocardiography. J Emerg Med. 2017;53(5):722–5. https://doi.org/10.1016/j.jemermed.2017.08.011.
- Arntfield R, Pace J, McLeod S, et al. Focused transesophageal echocardiography for emergency physicians-description and results from simulation training of a structured four-view examination. Crit Ultrasound J. 2015;7(1):27. https://doi.org/10.1186/s13089-015-0027-3.
- Teran F, Dean AJ, Centeno C, et al. Evaluation of out-of-hospital cardiac arrest using transesophageal echocardiography in the emergency department. Resuscitation. 2019;137:140–7. https://doi.org/10.1016/j.resuscitation.2019.02.013.
- Mayo PH, Narasimhan M, Koenig S. Critical care transesophageal echocardiography. Chest. 2015;148(5):1323–32. https://doi.org/10.1378/chest.15-0260.
- Blaivas M. Transesophageal echocardiography during cardiopulmonary arrest in the emergency department. Resuscitation. 2008;78(2):135–40. https://doi.org/10.1016/j.resuscitation.2008.02.021.
- Fair J 3rd, Mallin MP, Adler A, et al. Transesophageal echocardiography during cardiopulmonary resuscitation is associated with shorter compression pauses compared with transthoracic echocardiography. Ann Emerg Med. 2019;73(6):610–6. https://doi.org/10.1016/j.annemergmed.2019.01.018.
- Landau J, Power A, Leeper W, et al. Bedside identification of blunt thoracic aortic injury with point-of-care transesophageal echocardiography. Trauma. 2016;18(4):287–90. https://doi.org/10.1177/1460408616646587.
- Mischke K, Schimpf T, Knackstedt C, et al. Potential benefit of transesophageal defibrillation: an experimental evaluation. Am J Emerg Med. 2006;24:418–22. https://doi.org/10.1016/j.ajem.2005.12.014.
- Hilberath JN, Oakes DA, Shernan SK, et al. Safety of transesophageal echocardiography. J Am Soc Echocardiogr. 2010;23(11):1115–27; quiz 1220–1. https://doi.org/10.1016/j.echo.2010.08.013
- Byars DV, Tozer J, Joyce JM, et al. Emergency physician-performed transesophageal echocardiography in simulated cardiac arrest. West J Emerg Med. 2017;18(5):830–4. https://doi.org/10.5811/westjem.2017.5.33543.
- Rabjohns J, Quan T, Boniface K, Pourmand A. Pseudo-pulseless electrical activity in the emergency department, an evidence based approach. Am J Emerg Med. 2020;38(2):371–5. https://doi.org/10.1016/j.ajem.2019.158503.
- Vignon P, Mentec H, Terré S, Gastinne H, Guéret P, Lemaire F. Diagnostic accuracy and therapeutic impact of transthoracic and transesophageal echocardiography in mechanically ventilated patients in the ICU. Chest. 1994;106(6):1829–34. https://doi.org/10.1378/chest.106.6.1829.
- Gendreau MA, Triner WR, Bartfield J. Complications of transesophageal echocardiography in the ED. Am J Emerg Med. 1999;17(3):248–51. https://doi.org/10.1016/s0735-6757(99)90117-1.
- Wray TC, Schmid K, Braude D, et al. Safety of transesophageal echocardiography performed by intensivists and emergency physicians in critically ill patients with coagulopathy and thrombocytopenia: a single-center experience. J Intensive Care Med. 2021;36(1):123–30. https://doi.org/10.1177/0885066619887693.
- Fair J, Mallin M, Mallemat H, et al. Transesophageal echocardiography: guidelines for point-of-care applications in cardiac arrest resuscitation. Ann Emerg Med. 2018;71(2):201–7. https://doi.org/10.1016/j.annemergmed.2017.09.003.
- Catena E, Ottolina D, Fossali T, et al. Association between left ventricular outflow tract opening and successful resuscitation after cardiac arrest. Resuscitation. 2019;138:8–14. https://doi.org/10.1016/j.resuscitation.2019.02.027.
- Fair J, Tonna J, Ockerse P, Galovic B, Youngquist S, McKellar SH, Mallin M. Emergency physician-performed transesophageal echocardiography for extracorporeal life support vascular cannula placement. Am J Emerg Med 2016;34(8):1637–9. https://doi.org/10.1016/j.ajem.2016.06.038.
- Giraud R, Siegenthaler N, Schussler O, et al. The LUCAS 2 chest compression device is not always efficient: an echographic confirmation. Ann Emerg Med. 2015;65(1):23–6. https://doi.org/10.1016/j.annemergmed.2014.01.020.
- Arntfield RT, Millington SJ, Wu E. An elderly woman that presents with absent vital signs. Chest. 2014;146(5):e156–9. https://doi.org/10.1378/chest.13-3029.