Резюме
Питання дослідження
Чи дає перенесення заморожених ембріонів у циклі штучно підготовленого ендометрію (ПЗЕ-ЗГТ) однакову клінічну частоту настання вагітності при 7-денному естрогеновому праймінгу в порівнянні з 14-денним?
Дизайн (Конструкція)
Це одноцентрове, рандомізоване, контрольоване, відкрите пілотне дослідження. Всі цикли ПЗЕ-ЗГТ були проведені в третинному центрі в період з жовтня 2018 року по січень 2021 року. Загалом 160 пацієнтів було рандомізовано у співвідношенні 1:1 на дві групи по 80 пацієнтів у кожній: група А (7 днів Е2 перед введенням P4) та група В (14 днів Е2 перед введенням P4). Обидві групи отримали поодинокі ембріони на стадії бластоцисти на 6-й день вагінального введення P4. Первинним результатом була доцільність такої стратегії, яку оцінювали за клінічною частотою настання вагітності, вторинними – біохімічна частота настання вагітності, частота викиднів, частота народження живих дітей та рівень гормонів у сироватці крові в день проведення ПЗЕ. Хімічну вагітність оцінювали за допомогою аналізу крові на ХГЛ через 12 днів після ПЗЕ, а клінічну вагітність підтверджували за допомогою трансвагінального УЗД на 7 тижнів.
Результати
В аналіз було включено 160 пацієнток, які були рандомізовані до групи А або групи Б на сьомий день циклу ПЗЕ-ЗГТ, якщо виміряна товщина ендометрія перевищувала 6,5 мм. Після невдалого скринінгу та відсіву 144 пацієнтки були остаточно включені до групи А (75 пацієнток) або групи В (69 пацієнток). Демографічні характеристики обох груп були порівнянними. Частота настання біохімічної вагітності становила 42,5% і 48,8% для групи А і групи В відповідно (p 0,526). Щодо клінічної частоти настання вагітності в терміні 7 тижнів, то статистичної різниці не спостерігалося (36,3% проти 46,3% для групи А і групи В відповідно, р = 0,261). Вторинні результати дослідження (біохімічна вагітність, викидень та частота живонароджуваності) були порівнянними між двома групами для наміру лікування, так само як і значення P4 в день проведення ПЗЕ.
Висновки
У циклі перенесення заморожених ембріонів зі штучною підготовкою ендометрію 7 та 14 днів естрогенного праймінгу є порівнянними з точки зору клінічної частоти настання вагітності; переваги семиденного протоколу включають коротший час до вагітності, менший вплив естрогенів, більшу гнучкість планування та програмування, а також меншу ймовірність рекрутування фолікула та спонтанного сплеску ЛГ. Важливо пам’ятати, що це дослідження було розроблене як пілотне з обмеженою досліджуваною популяцією, тому воно було недостатньо потужним, щоб визначити перевагу одного втручання над іншим; для підтвердження наших попередніх результатів необхідні більш масштабні РКД.
Вступ
Кількість циклів перенесення заморожених ембріонів (ПЗЕ) зросла з того часу, як у 1983 році було повідомлено про першу вагітність в результаті ЕКЗ з використанням кріоконсервованих ембріонів [38]. Хоча спочатку перенесення заморожених-розморожених ембріонів було розроблено для виконання перенесення ембріонів у циклах донорства ооцитів [21], згодом воно перетворилося на факультативну методику для пацієнток з надлишковими ембріонами і підвищеним ризиком розвитку синдрому гіперстимуляції яєчників [9]. Сьогодні цикли ПЗЕ також застосовують у випадках пізньофолікулярного підвищення рівня прогестерону [4, 16, 30], асинхронії ембріона та ендометрія [34], рецидивуючих невдач імплантації [24] та передімплантаційної генетичної діагностики/скринінгу. Ця еволюція корисності в ландшафті ПЗЕ також відображається в наявних на сьогоднішній день даних щодо використання ПЗЕ, з 93% збільшенням кількості процедур між 2013 і 2018 роками [11].
Ретельний аналіз сучасних протоколів ПЗЕ є важливим для того, щоб краще зрозуміти оптимальну стратегію ПЗЕ. ПЗЕ може відбуватися як у природному, так і в штучному циклі [23]. За даними нещодавнього Кокранівського метааналізу [14], немає жодних доказів на користь використання однієї схеми замість іншої. Проте, враховуючи мінімальний моніторинг циклу, пов’язаний з такою практикою, тобто гормональні аналізи та ультразвукове сканування ендометрію, а також можливість застосування навіть у жінок без регулярних кровотеч, протокол введення екзогенних естрогенів і прогестерону широко використовується для підготовки ендометрію [42]. Однак цей підхід має певні недоліки, такі як вартість, незручність, тривалість лікування (особливо у випадку вагітності) та потенційні побічні ефекти, пов’язані з прийомом естрогенів, тобто підвищений тромботичний ризик та прееклампсія [7, 39]. Насправді, кілька обсерваційних досліджень вже натякали на підвищений ризик прееклампсії при застосуванні ЗГТ для підготовки ендометрія [17, 27, 32], а великий систематичний огляд [29] підтвердив ці висновки зі статистичною значимістю. Зв’язок між тривалістю естрогенного праймінгу ендометрія та підвищеною частотою гіпертензивних розладів припустили Roque та співавт. [29], тоді як Shi та співавт. [35] не виявили відмінностей у виникненні гіпертензивних розладів між еПЗЕ та свіжим ПЕ, коли еПЗЕ проводили в природному циклі. З іншого боку, естрогенна стимуляція при ПЗЕ-ЗГТ активує маркери тромботичного ризику, і обмеження у використанні непотрібного гормонального впливу є важливим, як нещодавно описали Dalsgaard та співавт. [8]. Крім того, скасування циклу через спонтанну овуляцію є неконтрольованим явищем, яке може статися завжди, особливо коли препарат естрогену триває довго, тому обґрунтування скорочення часу впливу естрогену потенційно може призвести до зменшення кількості спонтанних овуляцій і полегшення програмування циклу ПЗЕ. Однак існують протилежні результати, що ще більше підкреслюють необхідність додаткового вивчення цього питання [5].
Сьогодні більшість протоколів ПЗЕ-ЗГТ обирають 14-денний період прийому естрогену для імітації природної проліферативної фази менструального циклу [6]. Однак нечисленні дані свідчать про те, що для проліферації ендометрія достатньо 5-7 днів [3, 26]. Нещодавно Sekhon та співавт. [33], Joly та співавт. [19] і Jiang та співавт. [18] продемонстрували в ретроспективних когортних дослідженнях, що включали понад тисячу пацієнток, що тривалість прийому Е2 не пов’язана ні з частотою імплантації, ні з живонароджуваністю та кумулятивною живонароджуваністю, а також з рівнем естрадіолу в день початку прийому прогестерону [22].
Окрім дуже відкритої дискусії про ідеальну тривалість введення Е2 та нещодавніх результатів, які показують, що це не впливає на результат ПЗЕ, ми повинні розглянути ще одне важливе питання циклу ПЗЕ, а саме – затримка вагітності. Нещодавнє дослідження перспектив пацієнток щодо елективного ПЗЕ (еПЗЕ) показало, що відтермінування перенесення ембріонів є важливим вирішальним фактором у виборі еПЗЕ порівняно з перенесенням свіжих ембріонів [37]. Враховуючи ці важливі результати, скорочення часу до настання вагітності (ЧНВ) в протоколі ПЗЕ-ЗГТ , таким чином, підвищить комфорт пацієнток при виборі еПЗЕ замість свіжого ПЕ. Враховуючи абсолютно довільне рішення про проведення 14-денної естрогенної підготовки ендометрія в циклах ПЗЕ-ЗГТ, а також нові докази того, що тривалість впливу естрогену не впливає на показники успішності, і враховуючи реальну потребу в скороченні часу до настання вагітності у пацієнток, які планують ЕКЗ, метою пілотного дослідження було оцінити доцільність короткої підготовки ендометрія в циклах ПЗЕ-ЗГТ; Основна мета цього пілотного дослідження – оцінити доцільність короткої підготовки ендометрія в циклах ПЗЕ-ЗГТ із застосуванням 7-денного естрогенного праймінгу перед початком P4 шляхом порівняння клінічної частоти настання вагітності зі стандартним лікуванням (14-денний естрогеновий праймінг).
Матеріали та методи
Досліджувана популяція та дизайн дослідження
Це було одноцентрове, рандомізоване, контрольоване, відкрите, пілотне дослідження. Жінки, які планували пройти ПЗЕ-ЗГТ в нашому центрі, пройшли скринінг і були запрошені до участі в цьому дослідженні. Всі цикли ПЗЕ-ЗГТ були проведені в третинному референтному центрі (Брюссельський центр ЕКЗ, Центр репродуктивної медицини, Universitair Ziekenhuis Brussel, Бельгія) в період з жовтня 2018 року по січень 2021 року, а період спостереження становив 12 тижнів після ПЗЕ. Ми включили всіх жінок у віці від 18 до 40 років з нез’ясованим безпліддям і нормальною порожниною матки, яким проводили ЕКЗ або ІЦІС з використанням протоколу агоніста або антагоніста ГнРГ (Табл. 1).
Таблиця 1 Критерії включення/виключення
| Критерії включення | Критерії виключення |
| ▪ Жінки віком ≥ 18 та < 40 років
▪ Перенесення заморожених ембріонів зі штучною підготовкою ▪ Нормальна порожнина матки ▪ ЕКЗ/ІЦІС ▪ Цикл ЕКЗ з агоністом або антагоністом ГнРГ ▪ Одноденне перенесення 5 бластоцист ▪ Ембріон найвищої якості (щонайменше Bl 3BA) на момент ПЕ ▪ Учасники можуть бути включені в дослідження лише один раз |
▪ Індекс маси тіла ≤ 18 та ≥ 29
▪ Попередній діагноз СПКЯ/ПВЯ ▪ Ендометріоз 3 та 4 стадії ▪ Попередній діагноз гідросальпінксу ▪ Системні захворювання, такі як дисфункція щитовидної залози, якщо їх не коригувати ▪ В анамнезі повторна невдача імплантації або повторний викидень ▪ Цикли ПГТ-А та ПГТ-М ▪ Цикли донорства ооцитів ▪ Відомий аномальний каріотип суб’єкта або його партнера/донора сперми, залежно від джерела сперми, що використовується для запліднення в цьому дослідженні. У разі використання сперми партнера, у якого вироблення сперми серйозно порушено (концентрація < 1 млн/мл), повинен бути задокументований нормальний каріотип, включаючи відсутність мікроделеції Y-хромосоми ▪ Будь-яке відоме клінічно значуще системне захворювання (наприклад, інсулінозалежний діабет) ▪ Активна артеріальна або венозна тромбоемболія або тяжкий тромбофлебіт, або ці події в анамнезі ▪ Поточна або минула (протягом 90 днів до скринінгу) звичка курити більше 10 сигарет на день |
- ЕКЗ екстракорпоральне запліднення, ІЦІС інтрацитоплазматична ін’єкція сперми, ГнРГ гонадотропін-рилізинг-гормон, ПЕ перенесення ембріона, СПКЯ синдром полікістозних яєчників, ПВЯ передчасне виснаження яєчників, ПГТ-А/М передімплантаційне генетичне тестування на анеуплоїдію або моногенні захворювання
Крім того, було включено лише перше одноразове перенесення бластоцисти на 5-й день з ембріоном відмінної якості (щонайменше Bl 3BA). Жінки з ІМТ нижче 18 або вище 29 кг/м2, які мали в анамнезі повторні невдалі імплантації / повторні викидні або з аномальним каріотипом були виключені. Аналогічно, були виключені жінки, які мали попередній діагноз СПКЯ/ПВЯ, ендометріоз 3 або 4 стадії, гідросальпінкс або системні захворювання, такі як дисфункція щитовидної залози (якщо вони не були скориговані). Крім того, були виключені цикли ПГТ-А/М і донорство ооцитів. Письмова інформована згода отримана від усіх учасників дослідження.
Результати дослідження
Первинним результатом була клінічна вагітність через 7 тижнів після ПЗЕ, а вторинними – позитивний рівень ХГЛ, визначений через 12 днів після ПЗЕ, біохімічна частота вагітності та частота викиднів, визначена протягом перших 12 тижнів вагітності, відповідно до визначень міжнародного глосарію з репродуктивної функції [43].
Запліднення, оцінка якості ембріонів та кріоконсервація
Запліднення оцінювали через 16-18 годин після ЕКЗ/ІЦІС за наявністю двох пронуклеусів, а в подальшому розвиток ембріонів оцінювали щодня до кріоконсервації ембріонів на стадії дроблення (3-й день) або бластоцист (5-й і 6-й дні). Кріоконсервацію проводили шляхом вітрифікації з використанням закритого пристрою для вітрифікації з трубками високого рівня безпеки (CBS-ViT-HS®; Cryobiosystems) з використанням комбінації диметилсульфоксиду та етиленгліколю в якості кріопротекторів (Irvine Scientific Freeze Kit®; Irvine Scientific). Ембріони 3-ї доби оцінювали за кількістю та симетрією бластомерів, відсотком фрагментації, вакуолізації, грануляції та багатоядерності. На основі всіх цих параметрів усім нормально заплідненим ембріонам за заздалегідь визначеним алгоритмом було присвоєно оцінку EQ, яка поділяється на чотири категорії: відмінна, добра, помірна або погана. Ці чотири категорії були використані згідно з визначенням Racca та співавт. [28]. Свіже перенесення ембріонів або бластоцист не було включено в це дослідження. Бластоцисти оцінювали за системою, розробленою Gardner and Schoolcraft [13] на основі стадії експансії, кількості клітин, що приєднуються до ущільнення або бластуляції, а також появи трофектодерми (TE) і внутрішньої клітинної маси (ВКМ). Придатними для кріоконсервування вважалися такі ембріони: ембріони 3-го дня з ≥ 6 бластомерами та ≤ 50% фрагментації; 5-го та 6-го дня, повністю розгорнуті або вилуплені бластоцисти з ВКМ типу А/В/С та TE типу А/В. У рамках цього дослідження було включено лише перенесення 5 одноденних ембріонів відмінної якості. Вітрифіковані бластоцисти оцінювали (Табл. 1) після відігрівання (за допомогою Irvine Scientific Thaw Kit®; Irvine Scientific). ПЗЕ вітрифікованої бластоцисти (5-й і 6-й дні) проводили в день відігрівання.
Підготовка ендометрію, час проведення ПЗЕ та рандомізація пацієнток
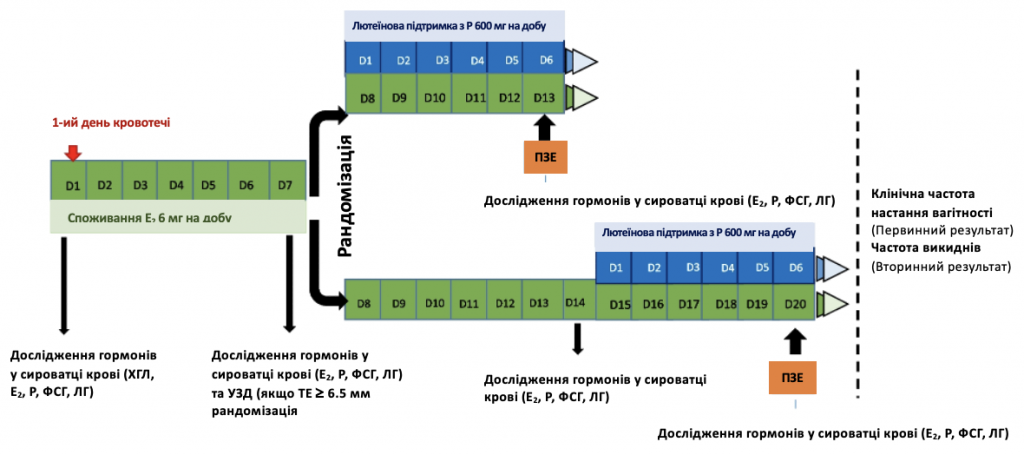
Це дослідження включало лише ПЗЕ у штучно доповненому циклі (ПЗЕ-ЗГТ). Таким чином, підготовка ендометрію складалася з послідовного введення естрадіолу (Е2) валерату та мікронізованого вагінального прогестерону. Пацієнткам з базальними показниками гормонів, визначеними як естрадіол < 80 пг/мл і прогестерон < 1,5 нг/мл, і відсутністю кіст яєчників на 1-й день циклу починали приймати 6 мг естрадіолу перорально щодня. На 7-й день лікування оцінювали рівень гормонів у сироватці крові та товщину ендометрію за допомогою аналізу крові та ультразвукового дослідження відповідно. Пацієнток з товщиною ендометрію ≥ 6,5 мм рандомізували на 2 групи з розподілом 1:1: група А – 7 днів праймінгу Е2, група В – 14 днів прийому Е2. Група А розпочала прийом 800 мг прогестерону внутрішньовагінально на добу (розділених на 400 мг вранці та 400 мг ввечері) на 8-й день лікування та пройшла ПЗЕ на 6-й день прийому прогестерону. Група Б продовжила прийом естрадіолу ще 7 днів і почала приймати 800 мг інтравагінального прогестерону щодня на 15-й день лікування Е2, а на 6-й день прийому прогестерону їй провели ПЗЕ. Група Б отримувала загалом 20 днів прийому Е2 перед ТЕ, з додатковою оцінкою показників гормонів у сироватці крові та товщини ендометрію на 14-й день лікування (Зобр. 1).
Зобр. 1 Схема дизайну дослідження. Е2 (естрадіол), Р (прогестерон), ТЕ (товщина ендометрію), ФСГ (фолікулостимулюючий гормон), ЛГ (лютеїнізуючий гормон), ПЗЕ (перенесення заморожених ембріонів)
Оцінка, збір та рандомізація даних
Вагітність оцінювали за допомогою аналізу крові на рівень ХГЛ через 12 днів після ЗІВ, а поточна вагітність підтверджувалася візуалізацією серцебиття плода під час трансвагінального УЗД на терміні 7 тижнів [31]. Дані збиралися в захищеній і зашифрованій eCRF, створеній спеціально для дослідження за допомогою Filemaker Pro® v13 (Filemaker Inc.) і розміщеній на виділеному сервері в нашому центрі (Brussels IVF). За збір даних відповідали лікарі, медичні сестри та наукові асистенти, які брали участь у дослідженні.
Рандомізація відбулася на 7-й день підготовки ендометрія естрадіолом для всіх пацієнток з товщиною ендометрія понад 6,5 мм. Рандомізацію проводили за допомогою білих запечатаних непрозорих конвертів з розподілом 1:1, а випадковий список генерували з послідовними номерами за допомогою програми STATA версії 15.1 (StataCorp, College Station, Техас, США). Команда медичних сестер разом зі старшими лікарями, залученими до дослідження, відповідала за набір, рандомізацію та розподіл учасників.
Розмір вибірки та статистичний аналіз
Оскільки немає доказів на користь застосування лише 7-денного естрадіолового праймінгу при ПЗЕ-ЗГТ, формальний розрахунок розміру вибірки не проводився. Тому ми довільно вирішили включити 160 пацієнток.
Щоб визначити з 80% вірогідністю перевагу однієї стратегії над іншою, враховуючи різницю в клінічній вагітності в 10%, з формальним розрахунком розміру вибірки (альфа 0,05 і бета 0,2), нам знадобилося б 421 пацієнтка в кожній групі, тобто загалом 842 пацієнтки.
Безперервні змінні були представлені з використанням середнього значення та стандартного відхилення, тоді як категоріальні характеристики, а також всі первинні та вторинні результати були представлені з використанням абсолютних та відносних значень у відповідних групах. Безперервні змінні аналізували за допомогою U-критерію Манна-Уітні, а дихотомічні змінні – за допомогою точного критерію Фішера. Результати були представлені у вигляді р-значень та різниці пропорцій. Значення р вважалося достовірним, якщо воно було < 0,05. Дослідження проводилося відповідно до Консорціуму пілотного дослідження 2010 року [10].
Всі статистичні аналізи були виконані за допомогою програми STATA версії 15.1 (StataCorp, Коледж Стейшн, Техас, США).
Результати
В аналіз було включено 160 пацієнток, які були рандомізовані до групи А або групи Б на 7-й день прийому естрадіолу в циклі ПЗЕ-ЗГТ. Після виключення відсіву та невдалого скринінгу 144 пацієнтки були включені до групи А (75 пацієнток) або до групи В (69 пацієнток) (Зобр. 2).
Зобр. 2Блок-схема рандомізації
Демографічні характеристики пацієнток, такі як вік, ІМТ, АМГ, а також звички до куріння, паритет і показання до ДРТ, наведені в Табл. 2, а характеристики циклу, такі як товщина ендометрія в день початку Р4, а також Е2 і Р4 в день ПЕ, наведені в Табл. 3.
Таблиця 2 Основні характеристики
| Група А
Оброблено 1 ( N = 80) |
Група B
Контроль 0 ( N = 80) |
|
| Вік (роки ± СВ) | 33.0 ± 3.7 | 33.2 ± 3.6 |
| ІМТ (кг/м2) | 23.1 ± 2.9 | 23.9 ± 3.1 |
| АМГ (нг(мл)) | 2.8 ± 1.4 | 2.7 ± 1.9 |
| Звичка куріння N (%) | ||
| - Ні | 76 (95) | 77 (96.3) |
| - Так | 4 (5) | 3 (3.8) |
| Паритет N (%) | ||
| - 0 | 28 (35) | 29 (36.2) |
| - ≥ 1 | 52 (65) | 51 (63.8) |
| Показання для проведення ДРТ | ||
| - Ідіопатичний (2) | 32 (40) | 40 (50) |
| - Трубний фактор (3) | 3 (3.8) | 6 (7.5) |
| - Порушення овуляції(4) | 3 (3.8) | 2 (2.5) |
| - Чоловічий фактор (1) | 38 (47.5) | 26 (32.5) |
| - Ендометріоз (5) | 0 (0) | 3 (3.8) |
| - Інше (6) | 4 (5) | 3 (3.8) |
| Товщина ендометрію (мм) | 8.5 ± 1.6 | 8.5 ± 1.4 |
- Товщину ендометрію вимірювали після 7 днів прийому естрогенів у групах А та Б
- ІМТ індекс маси тіла, АМГ антимюллерів гормон, ДРТ допоміжна репродуктивна технологія
Таблиця 3 Рівень гормонів у сироватці крові в день ПЕ
| Група А
( N = 80) |
Група В
( N = 80) |
p – значення | |
| ЛГ | 5.9 ± 4.5 | 7.1 ± 6.9 | 0.259 |
| Е2 | 225.4 ± 73.8 | 228.5 ± 100.8 | 0.835 |
| Р4 | 12.8 ± 4.8 | 12.8 ± 5.2 | 0.318 |
- ЛГ лютеїнізуючий гормон, Е2 естрадіол, Р4 прогестерон
Демографічні характеристики обох груп були порівнянними. Слід зазначити, що не було суттєвої різниці в паритетному співвідношенні обох груп. Більшість пацієнток пройшли один або декілька попередніх циклів ДРТ і мали один або декілька попередніх живих пологів. Крім того, показання до ДРТ були рівномірно розподілені між двома групами. У всій досліджуваній популяції найчастішими показаннями до ДРТ були ідіопатична причина та чоловічий фактор. Не було достовірної різниці між рівнями Е2 і Р4, а також товщиною ендометрія, виміряною в день ПЕ.
Первинний результат
Результати аналізу представлені відповідно до наміру лікування, щоб уникнути можливого зсуву через виключених пацієнтів (Табл. 4). Первинним результатом була клінічна вагітність через 7 тижнів після ЗІВ, статистичної різниці між основною та контрольною групами не виявлено (36,3% проти 46,3% для групи А та групи В відповідно, p = 0,261, різниця пропорцій 10%, 95% ДІ -0,05 – 0,25).
Таблиця 4 Результати вагітності в обох досліджуваних групах (N = 160)
| Група А
( N = 80) |
Група В
( N = 80) |
p – значення | Різниця у пропорціях | 95% ДІ | |
| Частота вагітності | 34/80 (42.5) | 39/80 (48.8) | 0.526 | 0.063 | -0.09- 0.21 |
| Біохімічна вагітність | 5/34 (14.7) | 2/39 (5.1) | 0.443 | -0.096 | -0.23 – 0.04 |
| Клінічний показник вагітності | 29/80 (36.3) | 37/80 (46.3) | 0.261 | 0.1 | -0.05 – 0.25 |
| Частота викиднів | 4/29 (13.8) | 3/37 (8.1) | 0.690 | -0.06 | -0.21 – 0.096 |
| Коефіцієнт живонародженості | 25/80 (31.3) | 34/80 (42.5) | 0.190 | 0.11 | -0.03 – 0.26 |
Вторинні результати
Позитивна частота настання вагітності становила 42,5% і 48,8% для груп А і В відповідно (p 0,526, різниця пропорцій 0,6, 95% ДІ -0,09 – 0,21). Показник біохімічної вагітності становив 14,7 проти 5,1 для груп А і В відповідно (р = 0,443, різниця пропорцій -0,096, 95% ДІ -0,23 – 0,04), а показник викиднів становив 13,8 і 8,1 для груп А і В відповідно (р = 0,69, різниця пропорцій – 0,06, 95% ДІ -0,21 – 0-096). Коефіцієнт живонародженості становив 31,3 для групи А і 42,5 для групи Б (p = 0,19, різниця пропорцій – 0,11, 95% ДІ -0,03 – 0,26).
Рівень гормонів у сироватці крові в день ПЕ
Рівень естрадіолу в день ПЕ становив 225,4 і 228,5 відповідно (р = 0,835), тоді як рівень Р4 був порівнянним між двома групами (12,8 нг/мл в середньому для обох рук, р = 0,318). Рівні ЛГ також були схожими: 5,9 і 7,1 для груп А і В відповідно (р = 0,259).
Обговорення
Наскільки нам відомо, це перше рандомізоване контрольоване дослідження, в якому вивчався коротший період впливу естрогенів на ендометрій (лише 7 днів) перед початком прийому P4 у ДРТ із застосуванням ЗГТ. Насправді, існуючі результати свідчать про подібну частоту клінічних вагітностей між 7 та 14 днями застосування естрогенів при застосуванні ПЗЕ ЗГТ, що відкриває шлях до майбутніх більш масштабних РКД з метою підтвердження цих дослідницьких результатів.
Ширші наслідки такого дослідження полягають у зниженні ЧНВ, що може зменшити витрати, а також у підвищенні комфорту та прийнятності для пацієнта при виборі ПЗЕ замість свіжої ПЕ [37], а також у підвищенні безпеки. Насправді, навіть з точки зору безпеки, менша тривалість прийому Е2 може забезпечити перевагу, пов’язану з можливим зниженням ризику тромботичних і гіпертензивних розладів, пов’язаних з протоколом ПЗЕ-ЗГТ [8].
Результати цього дослідження узгоджуються з ретроспективним когортним дослідженням, опублікованим у 2022 році [18], в якому 4142 цикли ПЗЕ-ЗГТ були розподілені відповідно до 7 та 14 днів експозиції естрогену і не виявили різниці в кумулятивному рівні живонароджуваності.
Підставою для нашої гіпотези про скорочення ЧНВ стала робота Navot та співавт. [25], в якій повідомляється, що біологічно можливо імітувати гормональне та ендометріальне середовище фертильного менструального циклу та ранньої гестації виключно за допомогою введення естрогену та прогестерону. З того часу тривалість прийому естрогену була емпірично обрана на рівні 14 днів, щоб імітувати фолікулярну фазу фізіологічного менструального циклу. Однак загальновизнано, що рівень Р є рушійною силою, яка впливає на сприйнятливість ендометрія [12, 20, 36]. Таким чином, ми не очікували різних результатів циклу при використанні якісної бластоцисти і проведенні ПЕ за протоколом, в якому змінювалася лише тривалість праймінгу Е2.
Тривалість введення естрогену перед перенесенням заморожених ембріонів не впливала ні на імплантацію, ні на клінічну вагітність, ні на втрату вагітності на ранніх термінах, ні на живонародженість зі статистичної точки зору, як показали Sekhon та співавт. [33] і Joly та співавт. [19]. Однак, виходячи з їхніх результатів, середня тривалість прийому естрогену становила 17 і 20 днів відповідно. Результати цього дослідження збігаються з даними Sekhon і Joly та співавторів, не демонструючи різниці в результатах між двома групами, однак важливо визнати, що ми порівнювали коротший час впливу естрогенів. Крім того, ми також повинні зазначити, що, хоча статистично несуттєва, різниця в клінічній вагітності між двома групами становила близько 10% на користь 14 днів (група B), тому ми рекомендуємо бути обережними у виборі такого короткого протоколу, доки більш масштабні дослідження не підтвердять або не спростують наші результати.
Наші первинні та вторинні результати були подібними до результатів популяції ПЗЕ-ЗГТ у більшості досліджень, які порівнювали еПЗЕ зі свіжою ПЕ [1, 2, 40]. Показники естрадіолу в день проведення ПЕ були порівнянними між двома групами, незважаючи на значну різницю в часі експозиції. Гормональні результати в день ПЕ відповідали результатам попереднього дослідження нашої групи, в якому Mackens та співавт. повідомляли [22], що рівень естрадіолу не впливає на результат циклу ПЗЕ-ЗГТ.
Обмеження та переваги
Враховуючи відсутність доказів щодо коротшої експозиції естрогену під час циклу ЗГТ, ми не мали достатньо знань та доказів для безпосереднього проведення РКВ. Тому основним обмеженням цього дослідження є те, що воно було пілотним. Через обмежену чисельність досліджуваної популяції воно не мало можливості визначити перевагу одного втручання над іншим. Натомість метою цього дослідження було вивчити тенденції щодо частоти настання вагітності для кожної стратегії ЗГТ і надати нам достатньо знань для розрахунку розміру вибірки для подальших остаточних РКД, в яких можна було б підтвердити відсутність переваг 7-денного праймінгового підходу Е2. Незважаючи на те, що це пілотне дослідження, ці результати дозволяють нам сміливо планувати більші підтверджуючі РКД, вивчаючи безпеку та ефективність ПЗЕ-ЗГТ з метою зниження ЧНВ.
Важливою перевагою цього дослідження є його суворі критерії включення, такі як вибір на користь включення лише одноразового перенесення бластоцист високої якості [15, 41]. Це дозволило нам достовірно порівняти вплив скорочення часу естрогенного праймінгу на результати циклу. Крім того, дослідження було проведено у суворій відповідності до консорціуму пілотного дослідження 2010 року [10].
Нарешті, ми провели гормональну оцінку в день ПЕ, щоб зрозуміти можливий вплив різних протоколів на гормональні тенденції та результати циклу, щоб мати повне уявлення про протокол ЗГТ.
Висновки
У циклі перенесення заморожених ембріонів зі штучною підготовкою ендометрію 7 та 14 днів естрогенного праймінгу є порівнянними з точки зору клінічної частоти настання вагітності; переваги семиденного протоколу включають коротший час до вагітності, менший вплив естрогенів та більшу гнучкість планування та програмування, оскільки ми можемо програмувати з 7-8-9 днями прийому естрогенів і отримати подібні результати, навіть з меншою ймовірністю рекрутування фолікулів та спонтанного сплеску ЛГ. Такими є основні результати цього пілотного контрольованого дослідження, які необхідно підтвердити, по-перше, за допомогою показників ендометріальних наслідків, таких як молекулярна експресія, і, по-друге, за допомогою майбутніх більш масштабних РКД.
Посилання на джерела
- Aflatoonian A, Mansoori-Torshizi M, Farid Mojtahedi M, Aflatoonian B, Khalili MA, Amir-Arjmand MH, Soleimani M, Aflatoonian N, Oskouian H, Tabibnejad N, et al. Fresh versus frozen embryo transfer after gonadotropin-releasing hormone agonist trigger in gonadotropin-releasing hormone antagonist cycles among high responder women: A randomized, multi-center study. Int J Reprod Biomed. 2018;16:9–18.
- Aflatoonian A, Oskouian H, Ahmadi S, Oskouian L. Can fresh embryo transfers be replaced by cryopreserved-thawed embryo transfers in assisted reproductive cycles? A randomized controlled trial. J Assist Reprod Genet. 2010;27:357–63.
- Borini A, Dal Prato L, Bianchi L, Violini F, Cattoli M, Flamigni C. Effect of duration of estradiol replacement on the outcome of oocyte donation. J Assist Reprod Genet. 2001;18:185–90.
- Bosch E, Labarta E, Crespo J, Simón C, Remohí J, Jenkins J, Pellicer A. Circulating progesterone levels and ongoing pregnancy rates in controlled ovarian stimulation cycles for in vitro fertilization: analysis of over 4000 cycles. Hum Reprod. 2010;25:2092–100.
- Chen Z-J, Shi Y, Sun Y, Zhang B, Liang X, Cao Y, Yang J, Liu J, Wei D, Weng N, et al. Fresh versus frozen embryos for infertility in the Polycystic Ovary Syndrome. N Engl J Med. 2016;375:523–33.
- Conrad KP, Rabaglino MB, Post Uiterweer ED. Emerging role for dysregulated decidualization in the genesis of preeclampsia. Placenta. 2017;60:119–29.
- Conrad KP, von Versen-Höynck F, Baker VL. Potential role of the corpus luteum in maternal cardiovascular adaptation to pregnancy and preeclampsia risk. Am J Obstet Gynecol. 2022;226:683–99.
- Dalsgaard TH, Hvas AM, Kirkegaard KS, Jensen MV, Knudsen UB. Impact of frozen thawed embryo transfer in hormone substituted cycles on thrombotic risk markers. Thromb Res. 2022;209:23–32. https://doi.org/10.1016/j.thromres.2021.11.016. (Epub 2021 Nov 22 PMID: 34847404).
- Devroey P, Polyzos NP, Blockeel C. An OHSS-Free Clinic by segmentation of IVF treatment. Hum Reprod. 2011;26:2593–7.
- Eldridge SM, Chan CL, Campbell MJ, Bond CM, Hopewell S, Thabane L, Lancaster GA, PAFS consensus group. CONSORT 2010 statement: extension to randomised pilot and feasibility trials. BMJ. 2016;355:i5239.
- Fertility treatment 2018: trends and figures | HFEAAvailable from: https://www.hfea.gov.uk/about-us/publications/research-and-data/fertility-treatment-2018-trends-and-figures/.
- Franasiak JM, Ruiz-Alonso M, Scott RT, Simón C. Both slowly developing embryos and a variable pace of luteal endometrial progression may conspire to prevent normal birth in spite of a capable embryo. Fertil Steril. 2016;105:861–6.
- Gardner DK, Schoolcraft WB. Culture and transfer of human blastocysts. Curr Opin Obstet Gynecol. 1999;11:307–11.
- Ghobara T, Gelbaya TA, Ayeleke RO. Cycle regimens for frozen-thawed embryo transfer. Cochrane Database Syst Rev. 2017;7:CD003414.
- Glujovsky D, Farquhar C, Quinteiro Retamar AM, Alvarez Sedo CR, Blake D. Cleavage stage versus blastocyst stage embryo transfer in assisted reproductive technology. Cochrane Database Syst Rev. 2016;CD002118.
- Healy MW, Patounakis G, Connell MT, Devine K, DeCherney AH, Levy MJ, Hill MJ. Does a frozen embryo transfer ameliorate the effect of elevated progesterone seen in fresh transfer cycles? Fertil Steril. 2016;105:93-99.e1.
- Ishihara O, Araki R, Kuwahara A, Itakura A, Saito H, Adamson GD. Impact of frozen-thawed single-blastocyst transfer on maternal and neonatal outcome: an analysis of 277,042 single-embryo transfer cycles from 2008 to 2010 in Japan. Fertil Steril. 2014;101:128–33.
- Jiang WJ, Song JY, Sun ZG. Short (seven days) versus standard (fourteen days) oestrogen administration in a programmed frozen embryo transfer cycle: a retrospective cohort study. J Ovarian Res. 2022;15(1):36. https://doi.org/10.1186/s13048-022-00967-5. (PMID:35313944;PMCID:PMC8939227).
- Joly J, Goronflot T, Reignier A, Rosselot M, Leperlier F, Barrière P, et al. Impact of the duration of oestradiol treatment on live birth rate in Hormonal Replacement Therapy cycle before frozen blastocyst transfer. Hum Fertil (Camb). 2023:1–8. https://doi.org/10.1080/14647273.2022.2163467.
- Lawrenz B, Fatemi HM. Effect of progesterone elevation in follicular phase of IVF-cycles on the endometrial receptivity. Reprod Biomed Online. 2017;34:422–8.
- Legro RS, Ary BA, Paulson RJ, Stanczyk FZ, Sauer MV. Premature luteinization as detected by elevated serum progesterone is associated with a higher pregnancy rate in donor oocyte in-vitro fertilization. Hum Reprod. 1993;8:1506–11.
- Mackens S, Santos-Ribeiro S, Orinx E, De Munck N, Racca A, Roelens C, Popovic-Todorovic B, De Vos M, Tournaye H, Blockeel C. Impact of serum oestradiol levels prior to progesterone administration in artificially prepared frozen embryo transfer cycles. Front Endocrinol (Lausanne). 2020;11:255.
- Mackens S, Santos-Ribeiro S, van de Vijver A, Racca A, Van Landuyt L, Tournaye H, Blockeel C. Frozen embryo transfer: a review on the optimal endometrial preparation and timing. Hum Reprod. 2017;32:2234–42.
- Magdi Y, El-Damen A, Fathi AM, Abdelaziz AM, Abd-Elfatah Youssef M, Abd-Allah AA-E, Ahmed Elawady M, Ahmed Ibrahim M, Edris Y. Revisiting the management of recurrent implantation failure through freeze-all policy. Fertil Steril. 2017;108:72–77.
- Navot D, Laufer N, Kopolovic J, Rabinowitz R, Birkenfeld A, Lewin A, Granat M, Margalioth EJ, Schenker JG. Artificially induced endometrial cycles and establishment of pregnancies in the absence of ovaries. N Engl J Med. 1986;314:806–11.
- Navot D, Anderson TL, Droesch K, Scott RT, Kreiner D, Rosenwaks Z. Hormonal manipulation of endometrial maturation. J Clin Endocrinol Metab. 1989;68:801–7.
- Opdahl S, Henningsen AA, Tiitinen A, Bergh C, Pinborg A, Romundstad PR, Wennerholm UB, Gissler M, Skjærven R, Romundstad LB. Risk of hypertensive disorders in pregnancies following assisted reproductive technology: a cohort study from the CoNARTaS group. Hum Reprod. 2015;30:1724–31.
- Racca A, De Munck N, Santos-Ribeiro S, Drakopoulos P, Errazuriz J, Galvao A, Popovic-Todorovic B, Mackens S, De Vos M, Verheyen G, et al. Do we need to measure progesterone in oocyte donation cycles? A retrospective analysis evaluating cumulative live birth rates and embryo quality. Hum Reprod. 2020;35:167–74.
- Roque M, Haahr T, Geber S, Esteves SC, Humaidan P. Fresh versus elective frozen embryo transfer in IVF/ICSI cycles: a systematic review and meta-analysis of reproductive outcomes. Hum Reprod Update. 2019;25:2–14.
- Roque M, Valle M, Guimarães F, Sampaio M, Geber S. Freeze-all policy: fresh vs. frozen-thawed embryo transfer. Fertil Steril. 2015;103:1190–3.
- Santos-Ribeiro S, Polyzos NP, Haentjens P, Smitz J, Camus M, Tournaye H, Blockeel C. Live birth rates after IVF are reduced by both low and high progesterone levels on the day of human chorionic gonadotrophin administration. Hum Reprod. 2014;29:1698–705.
- Sazonova A, Källen K, Thurin-Kjellberg A, Wennerholm U-B, Bergh C. Obstetric outcome in singletons after in vitro fertilization with cryopreserved/thawed embryos. Hum Reprod. 2012;27:1343–50.
- Sekhon L, Feuerstein J, Pan S, Overbey J, Lee JA, Briton-Jones C, Flisser E, Stein DE, Mukherjee T, Grunfeld L, et al. Endometrial preparation before the transfer of single, vitrified-warmed, euploid blastocysts: does the duration of oestradiol treatment influence clinical outcome? Fertil Steril. 2019;111:1177-1185.e3.
- Shapiro BS, Daneshmand ST, Garner FC, Aguirre M, Ross R. Contrasting patterns in in vitro fertilization pregnancy rates among fresh autologous, fresh oocyte donor, and cryopreserved cycles with the use of day 5 or day 6 blastocysts may reflect differences in embryo-endometrium synchrony. Fertil Steril. 2008;89:20–6.
- Shi Y, Sun Y, Hao C, Zhang H, Wei D, Zhang Y, Zhu Y, Deng X, Qi X, Li H, et al. Transfer of fresh versus frozen embryos in ovulatory women. N Engl J Med. 2018;378:126–36.
- Simón C, Martín JC, Pellicer A. Paracrine regulators of implantation. Baillieres Best Pract Res Clin Obstet Gynaecol. 2000;14:815–26.
- Stormlund S, Schmidt L, Bogstad J, Løssl K, Prætorius L, Zedeler A, Pinborg A. Patients’ attitudes and preferences towards a freeze-all strategy in ART treatment. Hum Reprod. 2019;34:679–88.
- Trounson A, Mohr L. Human pregnancy following cryopreservation, thawing and transfer of an eight-cell embryo. Nature. 1983;305:707–9.
- von Versen-Höynck F, Narasimhan P, Selamet Tierney ES, Martinez N, Conrad KP, Baker VL, Winn VD. Absent or excessive corpus luteum number is associated with altered maternal vascular health in early pregnancy. Hypertension. 2019;73:680–90.
- Vuong LN, Dang VQ, Ho TM, Huynh BG, Ha DT, Pham TD, Nguyen LK, Norman RJ, Mol BW. IVF Transfer of fresh or frozen embryos in women without polycystic ovaries. N Engl J Med. 2018;378:137–47.
- Yang L, Cai S, Zhang S, Kong X, Gu Y, Lu C, Dai J, Gong F, Lu G, Lin G. Single embryo transfer by Day 3 time-lapse selection versus Day 5 conventional morphological selection: a randomized, open-label, non-inferiority trial. Hum Reprod. 2018;33:869–76.
- Younis JS, Simon A, Laufer N. Endometrial preparation: lessons from oocyte donation. Fertil Steril. 1996;66:873–84.
- Zegers-Hochschild F, Adamson GD, Dyer S, Racowsky C, de Mouzon J, Sokol R, Rienzi L, Sunde A, Schmidt L, Cooke ID, et al. The International Glossary on Infertility and Fertility Care, 2017{\dag}{\ddag}{\textsection}. Fertil Steril. 2017;32:1786–801.