Автори: Bong Sik Matthew Kim, Bob T Li, Alexander Engel, Jaswinder S Samra, Stephen Clarke, Ian D Norton, Angela E Li
Зміст:
- Вступ
- Визначення
- Гостра ШКК
- Хронічна ШКК
- ШКК з неясним джерелом
Вступ
Шлунково-кишкова кровотеча (ШКК) – часта проблема, з якою практикуючі лікарі стикаються у відділеннях невідкладної допомоги та в установах первинної медичної допомоги. Щорічна госпіталізація з приводу шлунково-кишкової кровотечі у Сполучених Штатах та Сполученому Королівстві оцінюється до 150 пацієнтів на 100 000 населення з рівнем смертності від 5% до 10%.
Хоча шлунково-кишкова кровотеча може бути потенційно небезпечною для життя, було показано, що в багатьох випадках її можна безпечно лікувати в амбулаторних умовах. Точний діагноз шлунково-кишкової кровотечі залежить від своєчасної діагностики, початкової оцінки ризику, попереднього клінічного діагнозу, за яким слідує відповідне остаточне обстеження, яке дозволяє проводити конкретні втручання. Цей огляд є практичним діагностичним посібником для лікарів, які можуть зустрічатися з пацієнтами з підозрою на шлунково-кишкову кровотечу.
Визначення
Явна (гостра) vs прихована (хронічна) vs неясна
Хоча шлунково-кишкова кровотеча може бути результатом доброякісної патології, небезпечна для життя кровотеча, варикозне розширення вен, виразки та злоякісні новоутворення необхідно враховувати та ретельно виключати.
Враховуючи широкий спектр основної патології та відмінності у підходах до діагностики, клініцистам дуже важливо визначити тип шлунково-кишкової кровотечі на основі клінічних проявів.
Залежно від ступеня крововтрати шлунково-кишкова кровотеча може виявлятися в декількох формах і може бути класифікована як явна, прихована або неясна.
Явна шлунково-кишкова кровотеча, інакше відома як гостра шлунково-кишкова кровотеча, є видимою і може виявлятися у вигляді гематемезису, блювання «кавової гущі», мелени або гематохезії.
Прихована або хронічна шлунково-кишкова кровотеча внаслідок мікроскопічного крововиливу може виявлятися у вигляді випорожнень з позитивним результатом на гемокультуру із залізодефіцитною анемією або без неї. Американська гастроентерологічна асоціація визначає приховану шлунково-кишкову кровотечу як початковий прояв позитивного результату аналізу калу на приховану кров (FOBT) та/або залізодефіцитну анемію, коли у пацієнта чи лікаря немає доказів видимої крововтрати.
Невизначена шлунково-кишкова кровотеча відноситься до рецидивуючої кровотечі, джерело якої не визначається після ендоскопії верхніх відділів шлунково-кишкового тракту та колоноскопії. Невідома кровотеча може бути явною або прихованою.
Верхня vs нижня
Кровотеча з верхніх відділів шлунково-кишкового тракту включає кровотечу зі стравоходу до зв’язки Трейца в області дуоденоєюнального вигину. Кровотеча з нижніх відділів шлунково-кишкового тракту визначається як кровотеча, що походить з ділянки, розташованої дистальніше за зв’язки Трейца.
Гостра ШКК
Етіологія та патофізіологія
Гостра кровотеча з верхніх відділів ШКТ може виникати в стравоході, шлунку та дванадцятипалій кишці. Кровотечу з верхніх відділів шлунково-кишкового тракту можна розділити на категорії на основі анатомічних та патофізіологічних факторів:
- виразкова
- судинна
- травматична
- ятрогенна
- пухлинна
- внаслідок портальної гіпертензії.
Найчастішими причинами гострої кровотечі з верхніх відділів шлунково-кишкового тракту є виразкова хвороба, у тому числі від прийому аспірину та інших нестероїдних протизапальних препаратів (НПЗП), кровотеча з варикозно розширених вен, синдром Меллорі-Вейсса та новоутворення, включаючи рак шлунка.
Інші відносно часті причини включають езофагіт, ерозивний гастрит/дуоденіт, судинні ектазії та ураження Дьєлафуа.
Гостра кровотеча з нижніх відділів шлунково-кишкового тракту може виникати з тонкої, товстої або прямої кишки. Причини гострої кровотечі з нижніх відділів шлунково-кишкового тракту також можуть бути згруповані за категоріями залежно від патофізіології:
- судинні
- запальні
- пухлинні
- травматичні
- ятрогенні.
Найпоширенішими причинами кровотечі з нижніх відділів ШКТ є дивертикулярна хвороба, ангіодисплазія або ангіектазія, новоутворення, включаючи колоректальний рак, коліт, у т.ч. хвороба Крона та виразковий коліт, та доброякісні аноректальні ураження, такі як геморой, тріщини заднього проходу та виразки прямої кишки.
В особливих умовах, коли відомо, що у пацієнта є аневризм черевної аорти або трансплантат аорти, гостру шлунково-кишкову кровотечу слід розглядати як вторинну по відношенню до аорто-кишкової фістули, доки не буде доведено зворотне.
Клінічна картина
Кровотеча з верхніх відділів шлунково-кишкового тракту зазвичай проявляється гематемезисом (блювання свіжою кров’ю), блювотою «кавовою гущею» (блювотою темною зміненою кров’ю) та/або меленою (чорний дьогтеподібний стілець). Гематохезія (виділення червоної крові із прямої кишки) зазвичай вказує на кровотечу з нижніх відділів шлунково-кишкового тракту, але іноді може бути ознакою швидкої кровотечі із верхніх відділів шлунково-кишкового тракту.
Присутність явного кривавого блювання передбачає більш активну і сильну кровотечу в порівнянні з блювотою кавової гущі. Крововилив з варикозно розширених вен є небезпечним для життя і має бути важливим фактором при діагностиці, оскільки на нього припадає до 30% усіх випадків гострих кровотеч із верхніх відділів шлунково-кишкового тракту та до 90% у пацієнтів з цирозом печінки.
Кровотеча з нижніх відділів шлунково-кишкового тракту зазвичай проявляється гематохезією, проте кровотеча з правої чи тонкої кишки може виявлятися меленою. Кровотеча з лівої частини товстої кишки має яскраво-червоний колір, тоді як кровотеча з правої частини товстої кишки часто буває темним або бордовим кольором і може змішуватися з калом.
Інші прояви, які можуть супроводжувати кровотечу як з верхніх, так і з нижніх відділів шлунково-кишкового тракту, включають гемодинамічну нестабільність, біль у животі та такі симптоми анемії, як летаргія, стомлюваність, непритомність та стенокардія. У пацієнтів із гострою кровотечею зазвичай спостерігаються нормоцитарні еритроцити. Мікроцитарні еритроцити або залізодефіцитна анемія передбачають хронічну кровотечу. На відміну від пацієнтів з гострою кровотечею з верхніх відділів шлунково-кишкового тракту, пацієнти з гострою кровотечею з нижніх відділів шлунково-кишкового тракту та нормальною перфузією нирок зазвичай мають нормальне співвідношення азоту сечовини крові до креатиніну або сечовини до креатиніну. Як правило, анатомічні та судинні причини кровотечі супроводжуються безболісною втратою великого об’єму крові, тоді як запальні причини кровотечі пов’язані з діареєю та болем у животі.
Коли пацієнти з відомою аневризмою черевної аорти або трансплантатом аорти мають зазначені вище симптоми шлунково-кишкової кровотечі, слід підозрювати аорто-кишкову фістулу, найчастіше у дванадцятипалій кишці. У цьому випадку показана термінова комп’ютерна томографія (КТ) черевної порожнини або КТ-ангіограма для виявлення втрати площини тканини між аортою та дванадцятипалою кишкою, екстравазації контрасту та наявності газу, що вказує на інфекцію трансплантату. Верхня ендоскопія перед хірургічним втручанням може допомогти виключити інші діагнози, якщо результати КТ є остаточними.
Верхня ендоскопія
У пацієнтів із гострою кровотечею з верхніх відділів ШКТ ендоскопія верхніх відділів шлунково-кишкового тракту вважається дослідженням вибору. Рання ендоскопія верхніх відділів шлунково-кишкового тракту протягом 24 годин з моменту надходження рекомендується більшості пацієнтів з гострою кровотечею з верхніх відділів ШКТ для підтвердження діагнозу і має перевагу при цільовому ендоскопічному лікуванні (Зображення 1), що призводить до зниження захворюваності, ризику рецидивуючої кровотечі та необхідності хірургічного втручання
Ендоскопічна евакуація гематоми або згустку крові може дозволити візуалізувати патологію, що лежить в основі, таку як видиму судину в виразковій хворобі, і дозволяє проводити спрямовану ендоскопічну гемостатичну терапію. Повідомлені чутливість та специфічність ендоскопії при кровотечі з верхніх відділів шлунково-кишкового тракту становлять 92-98% та 30-100% відповідно. Ризики верхньої ендоскопії включають аспірацію, побічні ефекти седативної дії, перфорацію та посилення кровотечі при спробі терапевтичного втручання. У разі масивної кровотечі із верхніх відділів шлунково-кишкового тракту необхідно захистити дихальні шляхи за допомогою ендотрахеальної інтубації.
Зображення 1: Результати верхніх ендоскопічних досліджень у пацієнтів із підозрою на кровотечу із верхніх відділів шлунково-кишкового тракту. Варикозне розширення вен стравоходу (A), ураження Дьелафоя у шлунку (B), судинна ектазія антрального відділу шлунка (кавуновий шлунок) в антральному відділі шлунка до та після терапії коагуляцією аргонової плазми (C, D).
Використання назогастрального зонда та промивання шлунка у всіх пацієнтів з підозрою на кровотечу з верхніх відділів шлунково-кишкового тракту є спірним, і дослідження не змогли продемонструвати позитивного ефекту щодо клінічних результатів.
Використання прокінетиків, таких як еритроміцин та метоклопрамід, у вигляді разової дози перед ендоскопією верхніх відділів шлунка сприяє спорожненню шлунка та очищенню від крові, згустків та їжі. Два метааналізи продемонстрували, що використання прокінетичного агента покращує видимість при ендоскопії та значно знижує потребу у повторній ендоскопії. Зокрема, використання еритроміцину було пов’язане зі зменшенням кількості крові у шлунку, зменшенням кількості переливань крові та скороченням тривалості перебування у лікарні. Таким чином, прокінетики, такі як еритроміцин, перед ендоскопією верхніх відділів органів слід рекомендувати пацієнтам із сильною кровотечею, у яких очікується велика кількість крові у шлунку.
Практика вторинної рутинної ендоскопії після досягнення гемостазу при першій ендоскопії залишається спірною. Два метааналізи рандомізованих контрольованих досліджень показали, що повторна ендоскопія значно знижує повторну кровотечу виразкової хвороби, але не покращує показник загальної смертності.
У випадках гострої кровотечі з верхніх відділів шлунково-кишкового тракту, коли верхня ендоскопія не є діагностичною, коли місце кровотечі неможливо ідентифікувати чи лікувати, наступне дослідження залежить від гемодинамічної стабільності пацієнта. Якщо пацієнт нестабільний з великою крововтратою з верхніх відділів шлунково-кишкового тракту, йому слід приступити до невідкладної операції, такої як обстеження і часткова гастректомія при неконтрольованій виразці шлунка. Інтраопераційна ендоскопія може бути корисним доповненням під час операції, щоб допомогти локалізувати джерело кровотечі. Якщо пацієнт гемодинамічно стабільний із кровотечею невеликого обсягу, можна розглянути можливість повторної ендоскопії. Колоноскопія також повинна розглядатися в умовах мелени, щоб унеможливити правостороннє джерело кровотечі з товстої кишки, як обговорюється нижче.
Подальшу візуалізацію слід розглянути після недіагностичної ендоскопії верхніх відділів верхніх відділів з колоноскопією або без неї, а варіанти включають КТ-ангіографію, катетерну ангіографію та ядерну сцинтиграфію, які обговорюються окремо в наступних розділах цього огляду. Дослідження верхніх відділів шлунково-кишкового тракту протипоказані при гострій кровотечі з верхніх відділів шлунково-кишкового тракту, оскільки вони можуть перешкодити подальшим дослідженням або хірургічному втручанню, а також через ризик барієвого перитоніту, якщо раніше існувала перфорація стінки кишечника.
Колоноскопія
При гострій кровотечі з нижніх відділів ШКТ діагностичний підхід дещо різноманітніший. Колоноскопія та КТ-ангіограма є двома діагностичними інструментами вибору для оцінки гострої кровотечі з нижніх відділів ШКТ.
Рекомендації Американського коледжу гастроентерології припускають, що колоноскопія має бути діагностичним методом першої лінії для оцінки та лікування кровотеч із нижніх відділів ШКТ. Дослідження показали, що колоноскопія виявляє остаточні місця кровотечі (Зображення 2) у 45%-90% пацієнтів. Переваги колоноскопії включають пряму візуалізацію, доступ до біопсії тканин та ендоскопічної гемостатичної терапії, а також як початковий діагностичний тест більш висока чутливість.
Однак існує кілька обмежень для колоноскопії в умовах гострої кровотечі з нижніх відділів шлунково-кишкового тракту, включаючи потенційну недостатню підготовку кишечника, неможливість оцінити більшу частину тонкої кишки, а також ризики, пов’язані з седацією, перфорацією та кровотечею, як при ендоскопії верхніх відділів шлунково-кишкового тракту. У пацієнтів з недостатньою підготовкою кишечника чутливість значно знижується, і успішне лікування можливе лише у 21% пацієнтів у гострій стадії.
Було висловлено думку, що невідкладної колоноскопії в таких умовах має передувати швидке промивання ізотонічним лаважем товстої кишки 4-6 літрів перорально доти, поки потоки, що виходять, не стануть рожевими. Ця швидка очистка може вимагати використання назогастрального зонда та прокінетичного агента, такого як метоклопрамід. Це ґрунтується на висновках про те, що кров або стілець у товстій кишці можуть приховати джерело кровотечі під час термінової колоноскопії.
Зображення 2: Результати колоноскопії у пацієнтів із підозрою на кровотечу із нижніх відділів шлунково-кишкового тракту. Ангіодисплазія товстої кишки (A) та променева проктопатія (B).
Американський коледж радіології рекомендує використовувати колоноскопію як початковий метод у гемодинамічно стабільних пацієнтів (що дозволяють адекватну підготовку кишечника) та ангіографію у тих, хто гемодинамічно нестабільний з масивною кровотечею з нижніх відділів ШКТ. Слід зазначити, що колоноскопія також показана при обстеженні пацієнтів з меленою та негативними результатами ендоскопії верхніх відділів, щоб унеможливити правостороннє джерело кровотечі з товстої кишки.
У випадках, коли джерело кровотечі не встановлено після ендоскопії верхніх відділів та/або колоноскопії, використання наступних діагностичних методів слід керуватися клінічною картиною, стабільністю гемодинаміки та місцевим досвідом проведення окремих тестів. Жодні великі рандомізовані випробування не продемонстрували переваги тієї чи іншої стратегії.
КТ-ангіографія
КТ-ангіографія вимагає, щоб швидкість артеріальної кровотечі, що триває, становила не менше 0,5 мл/хв, щоб достовірно показати екстравазацію контрасту в просвіт кишечника і визначити місце кровотечі.
Систематичний огляд діагностичної точності КТ-ангіографії продемонстрував чутливість 86% та специфічність 95% при оцінці пацієнтів із гострим шлунково-кишковою кровотечею. Потенційні переваги КТ-ангіографії в діагностиці гострої шлунково-кишкової кровотечі включають її мінімально-інвазивний характер і ширшу доступність порівняно з катетерною ангіографією. Він також може продемонструвати новоутворення або судинні мальформації та надати докази недавньої кровотечі, наприклад, гіперщільну кров у просвіті кишечника.
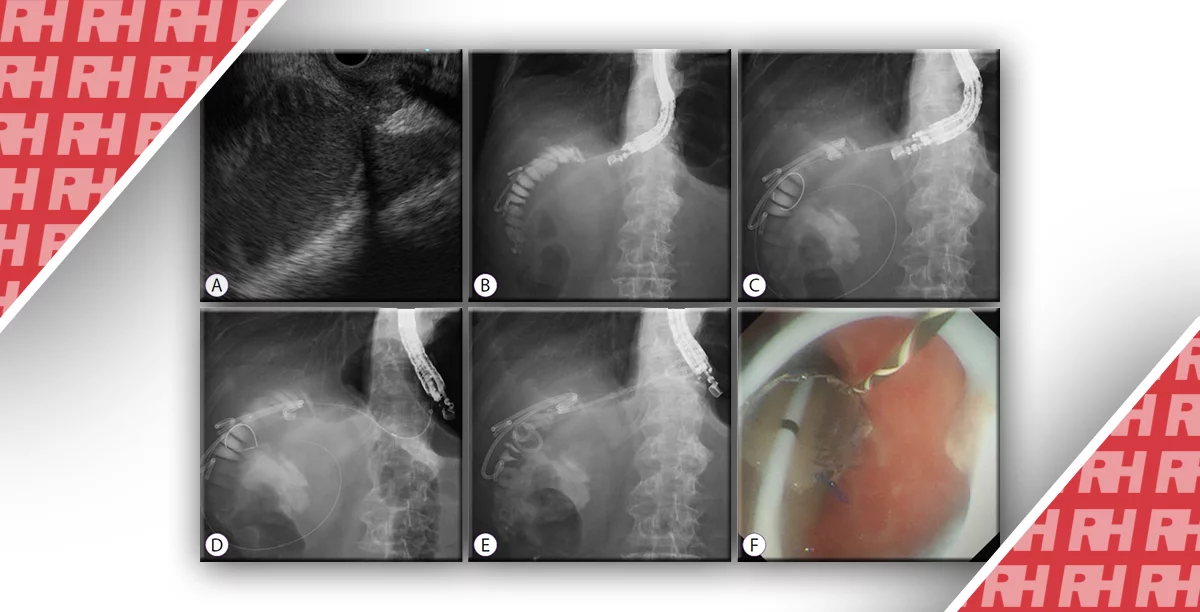
Активна шлунково-кишкова кровотеча діагностується після екстравазації контрасту в просвіт кишечника, яка проявляється як область з високим ослабленням на скануванні артеріальної фази, що збільшується при скануванні венозної фази (Зображення 3A-D). Демонструючи точне місце кровотечі і етіологію, що лежить в його основі, КТ-ангіографія корисна для спрямування та планування остаточного лікування, будь то ендоскопія, катетерна ангіографія або хірургічне втручання. Якщо шлунково-кишкова кровотеча уривчаста, а вихідна КТ негативна, повторна КТ-ангіограма може бути виконана при повторній кровотечі.
Зображення 3: Чоловік 73 років з перманентною кровотечею та активною шлунково-кишковою кровотечею. Зображення ангіограми КТ з контрастним посиленням показують екстравазацію контрасту у просвіт висхідної ободової кишки з накопиченням контрасту, яке збільшується від артеріальної фази (A, B) до відкладеної венозної фази (C, D). Дивертикули виходять з медіальної стінки висхідної ободової кишки, що вказує на етіологію кровотечі. Після КТ-ангіограми пацієнту було проведено катетерну ангіографію, яка продемонструвала почервоніння контрасту від правої колічної гілки верхньої брижової артерії (E). Вибіркова катетеризація правої колічної артерії чіткіше демонструє вогнище кровотечі (F). Згодом було проведено емболізацію гель-піною та спіраллю.
Недоліками КТ-ангіографії є відсутність терапевтичних можливостей, ризик контрастно-індукованої нефропатії у пацієнтів з нирковою недостатністю та контрастною алергією. Було висловлено припущення, що роль КТ-ангіографії в оцінці пацієнтів з гострою шлунково-кишковою кровотечею належить пацієнтам, які перебувають у стабільному стані і коли верхня ендоскопія або колоноскопія не може визначити місце кровотечі. Пацієнтам з масивною шлунково-кишковою кровотечею з гемодинамічною нестабільністю рекомендується перейти безпосередньо до катетерної ангіографії або екстреної операції.
Катетерна ангіографія
Катетерна ангіографія може виявити кровотечу зі швидкістю 0,5-1,5 мл/хв. Вона часто використовується при підозрі на гостру кровотечу з нижніх відділів шлунково-кишкового тракту через анатомічну доступність кінцевих артерій і більш складний при гострій кровотечі з верхніх відділів шлунково-кишкового тракту через кілька колатеральних судин.
У порівнянні з іншими методами візуалізації вона пропонує переваги як діагностичного, так і терапевтичного інструменту, що дозволяє проводити інфузію судинозвужувальних препаратів та/або емболізацію (Зображення 3E та F). Вона також вимагає підготовки кишечника. Чутливість для діагностики гострої шлунково-кишкової кровотечі становить 42-86% зі специфічністю, близькою до 100%. Інші фактори, які можуть вплинути на чутливість ангіографії, включають уривчасту кровотечу, затримки у проведенні процедури, атеросклеротичну анатомію, венозну кровотечу або кровотечу з дрібних судин.
Ускладнення включають гематому або псевдоаневризму в місці доступу, розшарування або спазм артерії, ішемію кишечника, а також нефропатію або алергічну реакцію, спричинену контрастуванням. Ускладнення виникають у 0-10% пацієнтів, яким проводиться ангіографія, частота серйозних ускладнень зустрічається у <2% пацієнтів. Рекомендується використовувати катетерну ангіографію для пацієнтів, у яких ендоскопія неможлива через тяжку кровотечу з гемодинамічною нестабільністю, або для пацієнтів з постійною або рецидивною шлунково-кишковою кровотечею та недіагностичною ендоскопією верхніх відділів та/або колоноскопією.