Ультразвуковое исследование (УЗИ) поверхностных органов и структур – это отображение маленьких поверхностных структур, используя высокочастотные линейные датчики. Традиционное применение стационарных и карманных УЗИ аппаратов для исследования поверхностных органов включает визуализацию и дифференциальную диагностику.
R. Wunscha,∗, L. von Rohdenb,1, R. Cleavelanda, V. Aumannc,2aDepartment of Pediatric Radiology, Vestic Children’s Hospital Datteln, University of Witten/Herdecke, Dr.-Friedrich-Steiner-Strasse 5,D-45711 Datteln, GermanybDepartment of Pediatric Radiology, Otto-von-Guericke-University Magdeburg, Klinik f. Radiologie und Nuklearmedizin – Kinderradiologie,Leipziger Straße 44, D-39120 Magdeburg, GermanycDepartment of Pediatric Haematology and Oncology, Otto-von-Guericke-University Magdeburg, Universitätskinderklinik (H 10),Pädiatrische Hämatologie und Onkologie, Leipziger Straße 44, D-39120 Magdeburg, Germanya
Резюме. Ультразвуковое исследование (УЗИ) поверхностных органов и структур – это отображение маленьких поверхностных структур, используя высокочастотные линейные датчики. Традиционное применение УЗИ поверхностных органов включает визуализацию и дифференциальную диагностику в случаях нечетких поверхностных структур с плотной, жидкой и смешанной текстурой, а также поверхностных органов, таких как щитовидная железа и яички. Более того, показанием к УЗИ области головы и шеи есть оценка наружных пространств цереброспинальной жидкости (ЦСЖ) у младенцев, сонография орбиты, стенок крупных сосудов шеи, визуализация поверхностно расположенных лимфоузлов и неоплазм.
В результате проведенных клинических исследований можно сделать вывод, что из всех методов визуализации УЗИ обладает самым высоким пространственным разрешением в миллиметровом и микрометровом диапазоне (100-1000 мкм) и может считаться наиболее подходящим методом для исследования патологических поверхностных образований и близко расположенных к поверхности органов. Кроме того оно обеспечивает важной информацией о характерной, часто патогномонической, архитектуре ткани при разных патологических процессах.
ВВЕДЕНИЕ
К УЗИ поверхностных органов и структур относится визуализация мелких структур, расположенных близко к поверхности, используя высокочастотные линейные датчики (обычно в диапазоне 9 и 15-20 МГц).
Традиционное применение УЗИ поверхностных органов включает визуализацию и дифференциальную диагностику в следующих случаях:
– наличие нечетких поверхностных структур с плотной, жидкой или смешанной текстурой;
– такие же структуры в поверхностных органах, таких как щитовидная железа и яички.
Выделяют следующие показания к УЗИ области головы и шеи:
– оценка наружных пространств цереброспинальной жидкости (ЦСЖ) у младенцев;
– сонография орбиты;
– сонография крупных сосудов шеи;
– визуализация поверхностно расположенных лимфоузлов и неоплазм;
– УЗИ слюнных желез.
СТРУКТУРЫ В ОБЛАСТИ ГОЛОВЫ И ШЕИ
Оценка визуализации и дифференциальной диагностики, неожиданно обнаруженных пальпируемых структур – это часто встречаемая задача для педиатрического радиолога. Родители часто боятся, что пальпируемое образование может оказаться опухолью. УЗИ – это целесообразный, быстрый и широкодоступный инструмент в таких случаях, позволяющий сделать выбор дальнейшей тактики.
Реактивный воспалительный отёк лимфатических узлов (ОЛУ) чаще возникает в области головы и шеи, но часто манифестирует в паху, подмышками (axilla), в средостенье и в пределах брюшной полости (в брыжейке и в кишечнике) – здесь чаще всего доброкачественные (в отличие от злокачественных висцеральных ОЛУ у взрослых).
ОЛУ у детей (независимо от локализации) на УЗИ незначительно отличается от ОЛУ в области шеи, поэтому мы будем обсуждать только последние.
Основной задачей во всех случаях ОЛУ есть дифференциация между их добро- и злокачественным происхождением, насколько это возможно, при помощи УЗИ. В детстве, размер и объем лимфоузлов играет небольшую роль при оценке и присвоении онкологической природы. Однако, они играют значительную роль в отслеживании протекания воспалительного процесса и мониторинга случаев подозрительной природы.
Ниже представленный перечень может служить как вспомогательный при оценке и дифференциальной диагностике добро- и злокачественных увеличенних лимфоузлов с помощью УЗИ.
Перечень: Параметры диагностики и оценки.
|
Критерий |
Свойства (множественные характеристики должны учитываться) |
Оценка |
|
|
ДК[1] |
ЗК[1] |
||
|
1. Форма лимфоузла |
Овальная |
++ |
+ |
|
Эллипсоидная, плоско-овальная |
+++ |
(+) |
|
|
Конусовидная |
(+) |
++ |
|
|
Круглая |
(+) |
++ |
|
|
Неправильная |
(+) |
+++ |
|
|
2. Внутриузловая эхогенность = относительная яркость изображения (исключая ворота и капсулу) |
Изо- |
+ |
+ |
|
Гипо- |
+ |
+ |
|
|
Очень гипо- (черное) |
+ |
+++ |
|
|
Гипер- (белое) |
+ |
+ |
|
|
Смешанная |
(+) |
+ |
|
|
3. Контуры |
Острые |
+ |
+ |
|
Больше 50% неострые |
(+) |
+ |
|
|
Волнистые, очень неправильные |
(+) |
++ |
|
|
Экстранодулярные растяжения или локальные ограниченные протрузии |
– |
+++ |
|
|
4. Внутренняя структура |
Гомогенная, равномерная |
++ |
+ |
|
Негомогенная, неравномерная |
+ |
+++ |
|
|
5. Текстура внутренних структур (исключая ворота и капсулу) |
Гранулярная |
++ |
+ |
|
(мелко или грубо гранулярная) |
+ |
+ |
|
|
Ретикулярная, «медовые соты» |
(+) |
+ |
|
|
Полосатая (мелкая/грубая) |
(+) |
++ |
|
|
Смешанная |
+ |
+++ |
|
|
Другие необычные признаки |
|||
|
6. Ворота |
Видно |
++ |
+ |
|
Не видно |
(+) |
+++ |
|
|
Ортотрофические |
++ |
+ |
|
|
Дистрофические |
+ |
++ |
|
|
Искаженные/деформированные |
+ |
+++ |
|
|
7. Капсула и перинодулярная ткань |
Целые |
++ |
+ |
|
Прерывчатые |
+ |
+++ |
|
|
Утолщенные |
+ |
(+) |
|
|
Другие необычные признаки |
+ |
+ |
|
|
8. Васкуляризация |
Область ворот |
++ |
+ |
|
Периферическая |
+ |
+++ |
|
|
Архитектура сохранена |
+++ |
+ |
|
|
Архитектура нарушена |
+ |
+++ |
|
|
Не определяется |
+ |
+ |
|
|
Разреженная |
+ |
++ |
|
|
Умеренная (норма) |
++ |
+ |
|
|
Выраженная |
+++ |
+ |
|
|
Другие необычные признаки |
+ |
+++ |
ДК = доброкачественное; ЗК = злокачественное.
Эти критерии могут служить как руководящие указания для диагностики в большинстве случаев (обычно с взаимно-перекрывающими клиническими наблюдениями) но не должны считаться всеохватывающими, универсальными или негибкими (Рис. 1 и 2).
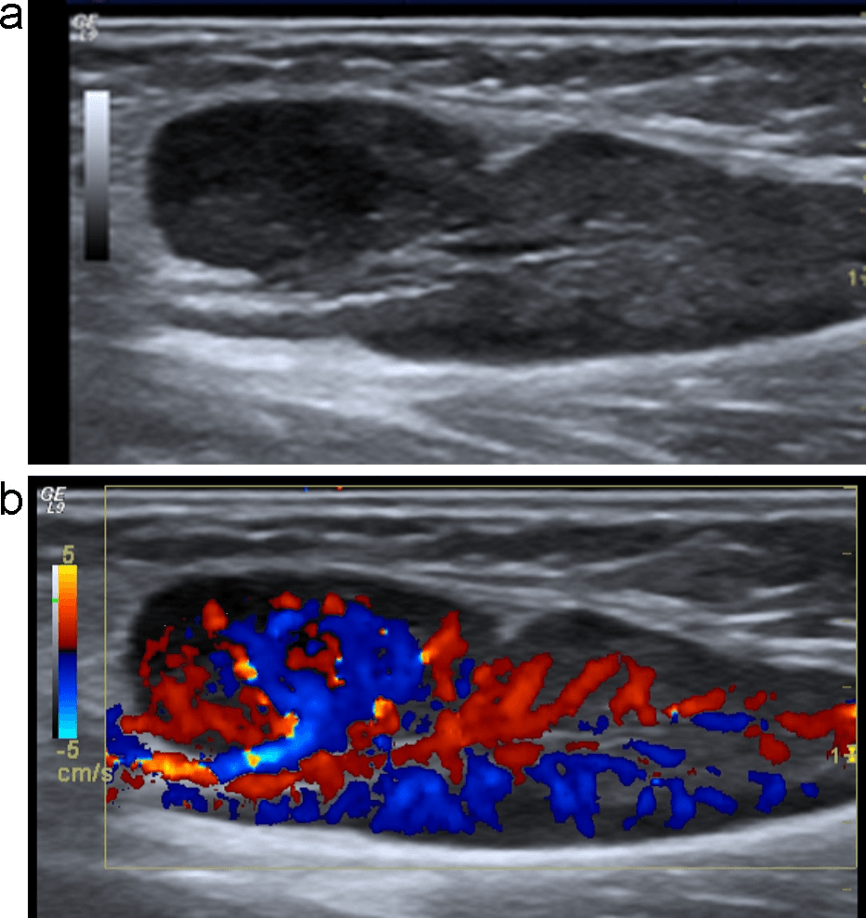
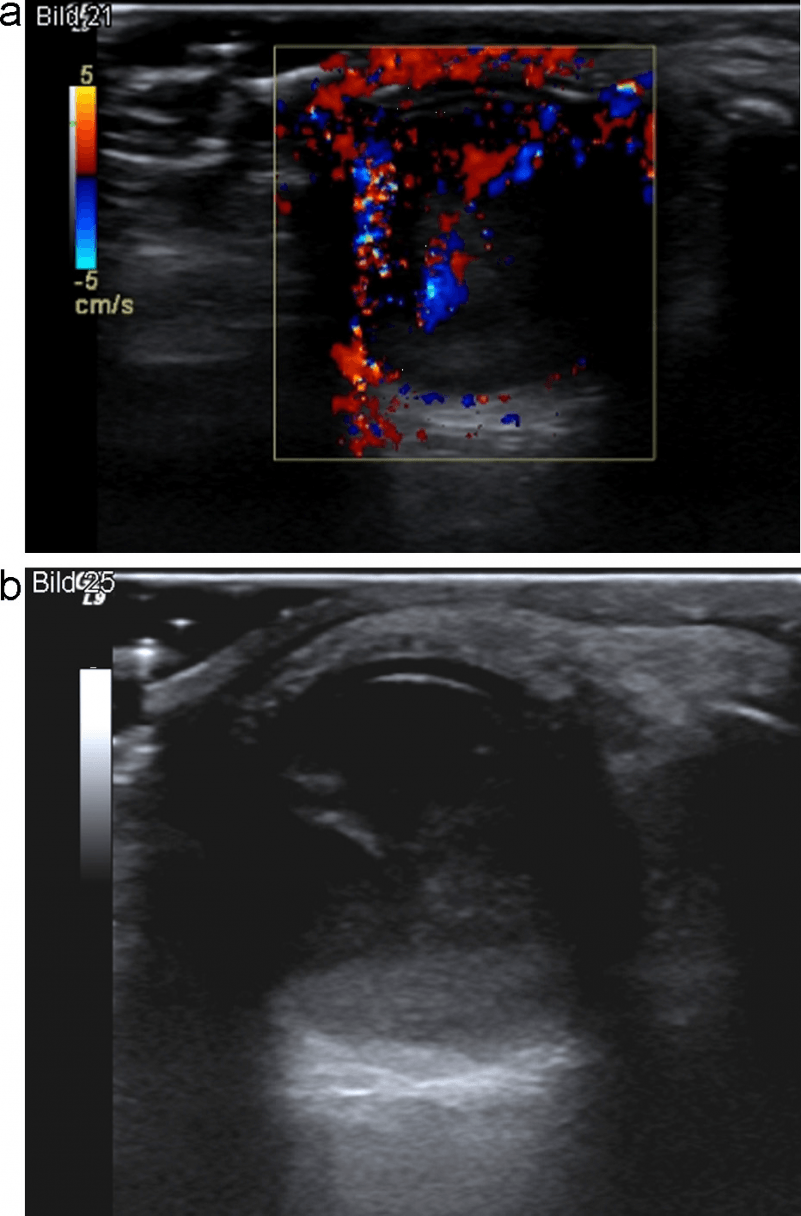
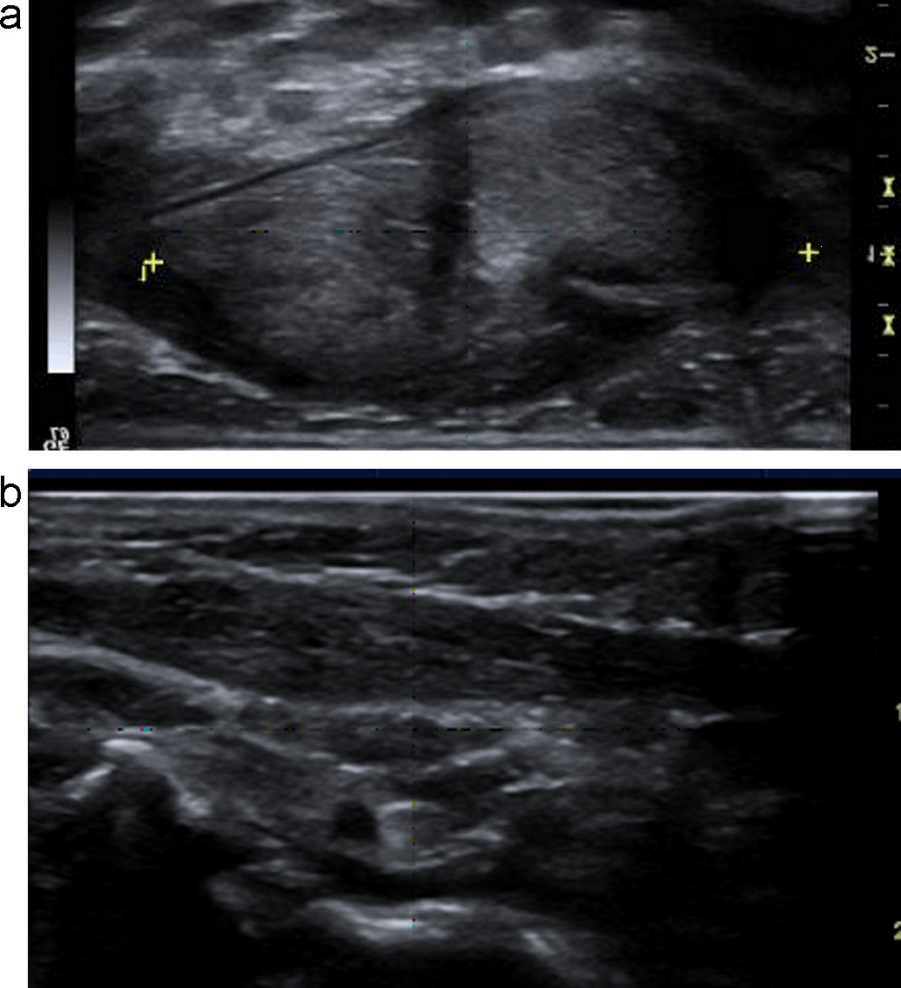
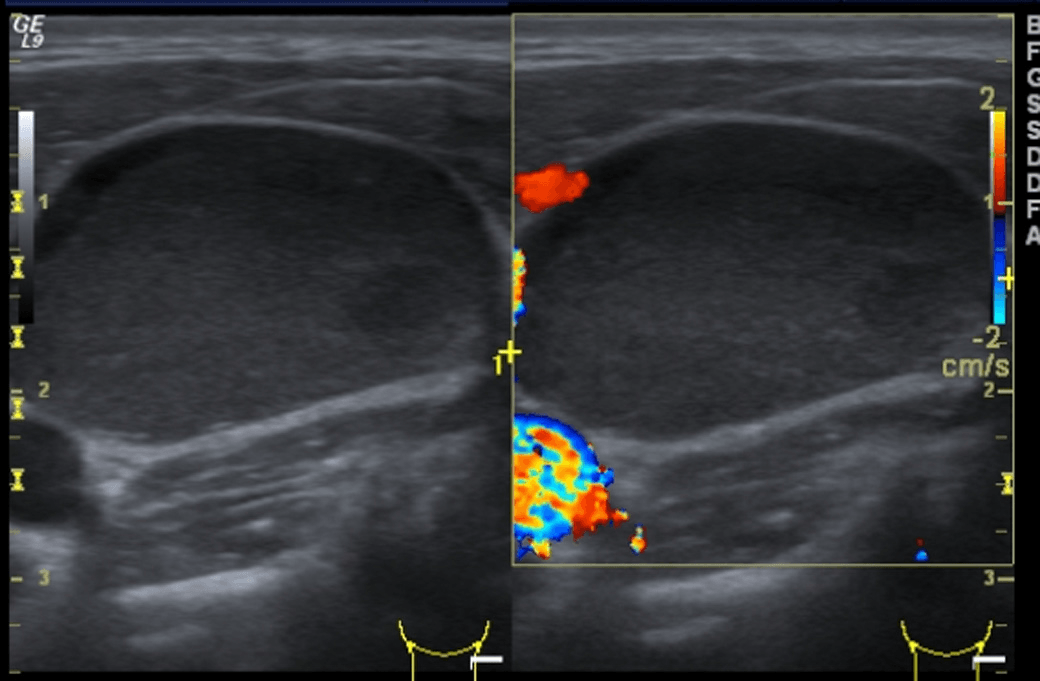
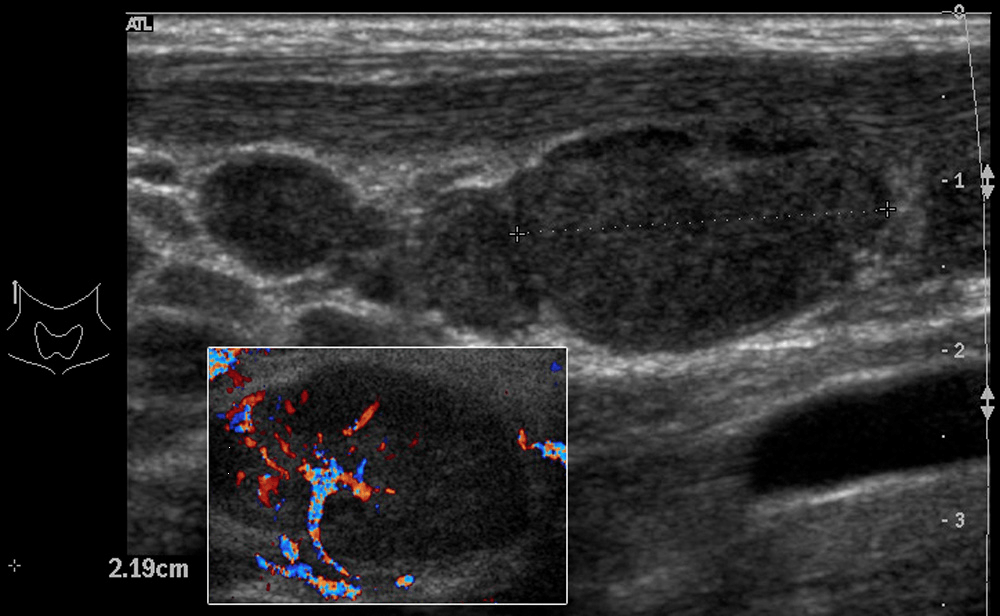
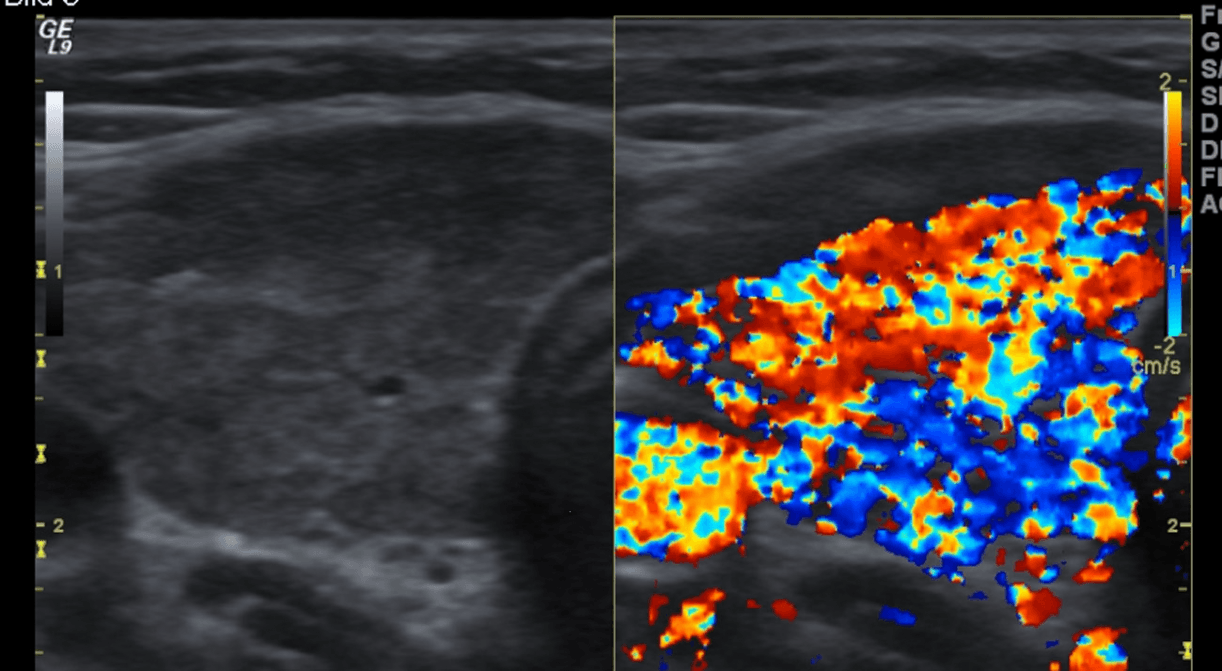
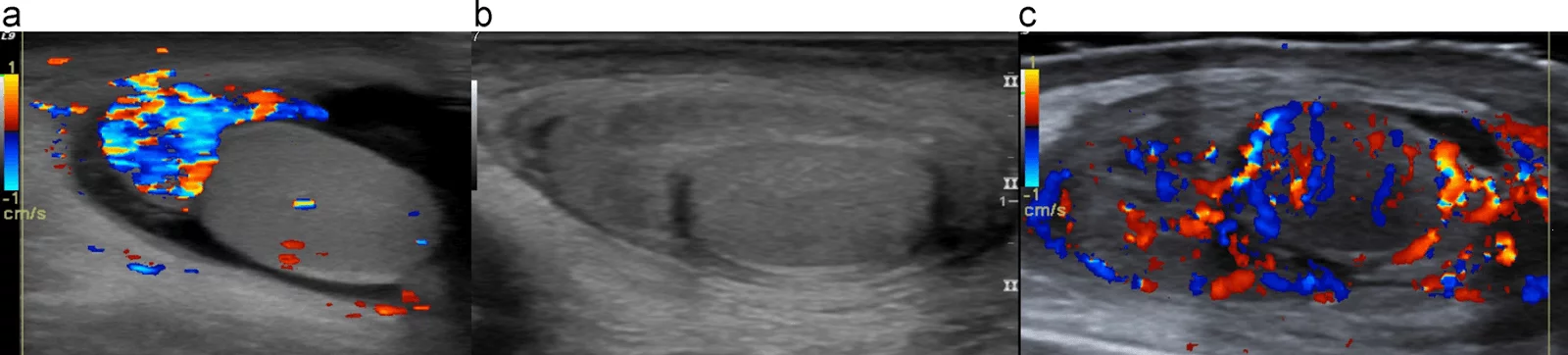
Рис. 1. (a и b) Обычное УЗИ и цветовое допплеровское картирование лимфоузла. Эллипсоидная форма, ворота с сохраненной нормальной архитектурой сосудов, гомогенным внутренним эхо и неизмененной капсулой, что указывает на реактивное воспаление (доброкачественное).
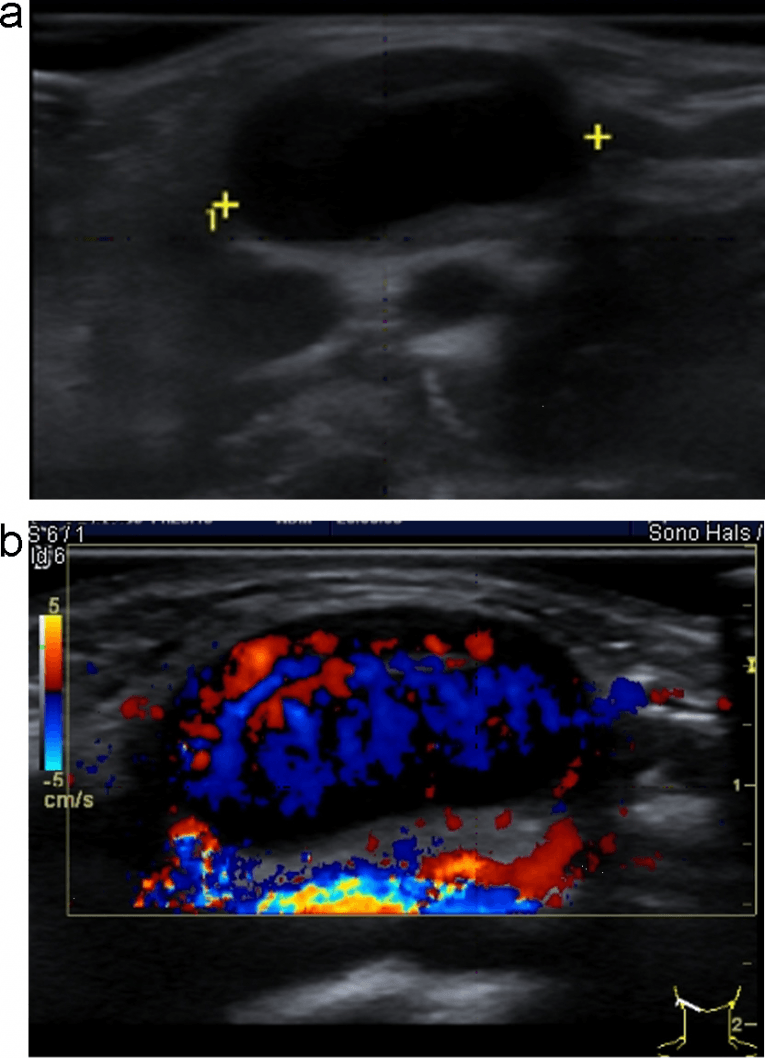
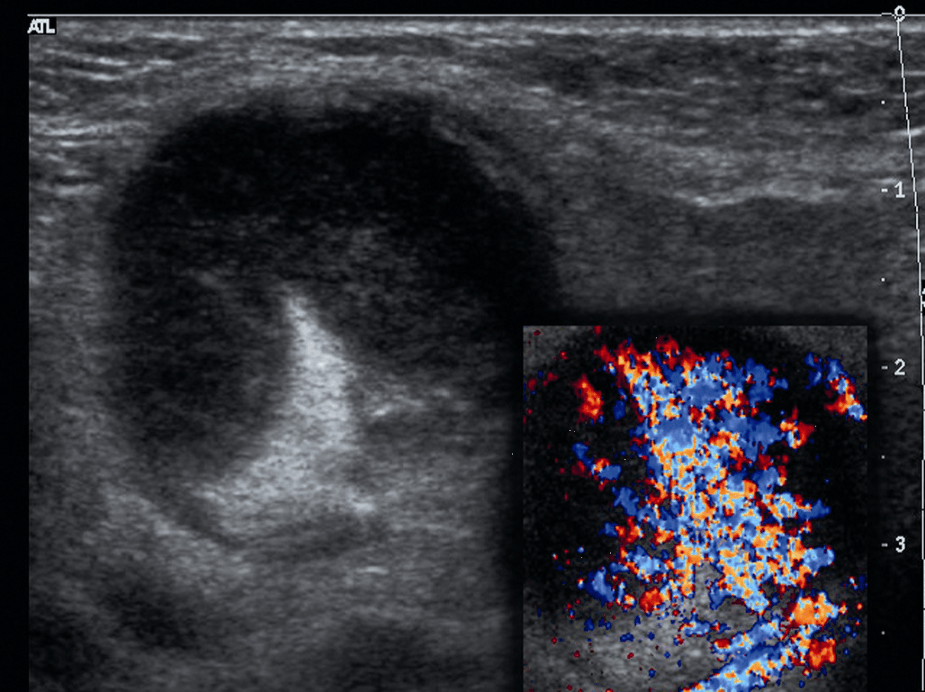
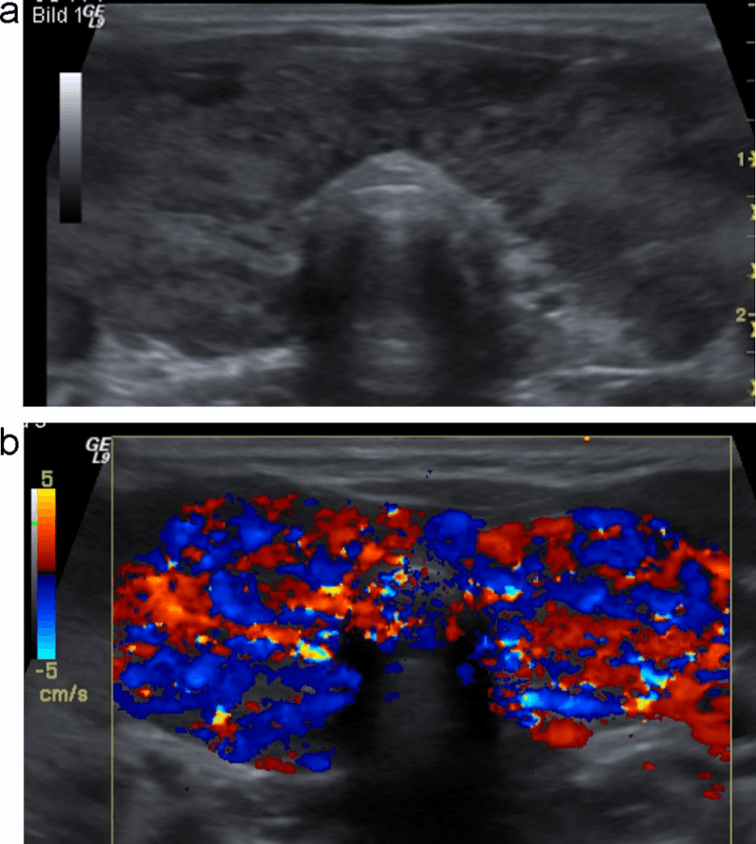
Рис. 2. (a и b) Обычное УЗИ и цветовое допплеровское картирование лимфоузла. Круглая форма, с четкой внутренней гипоэхогенной текстурой, ворота не визуализируются, нарушенная васкулярная архитектура с периферическим расположением сосудов и неправильной протрузией указывают на злокачественный процесс в лимфоузлах.
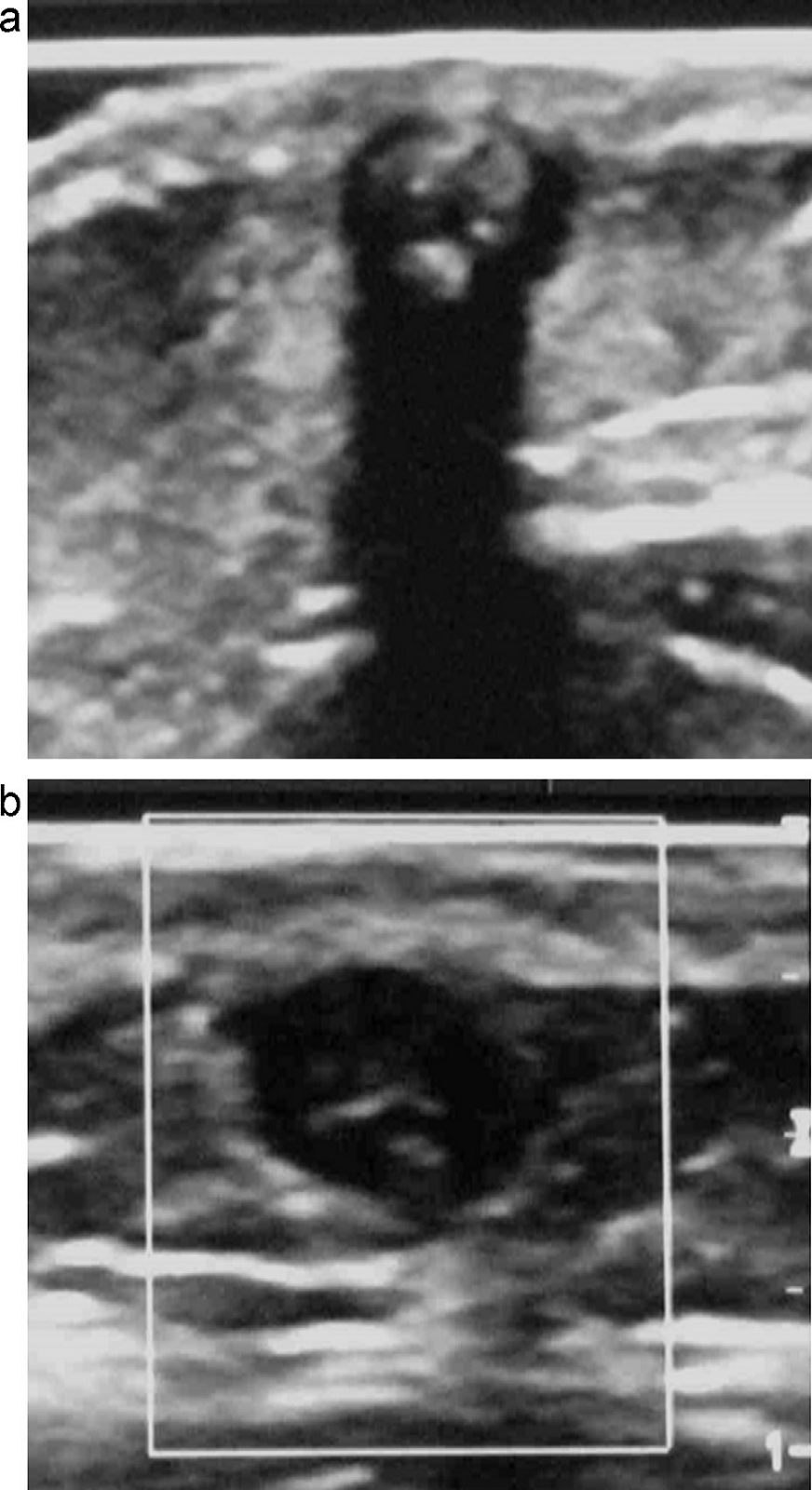
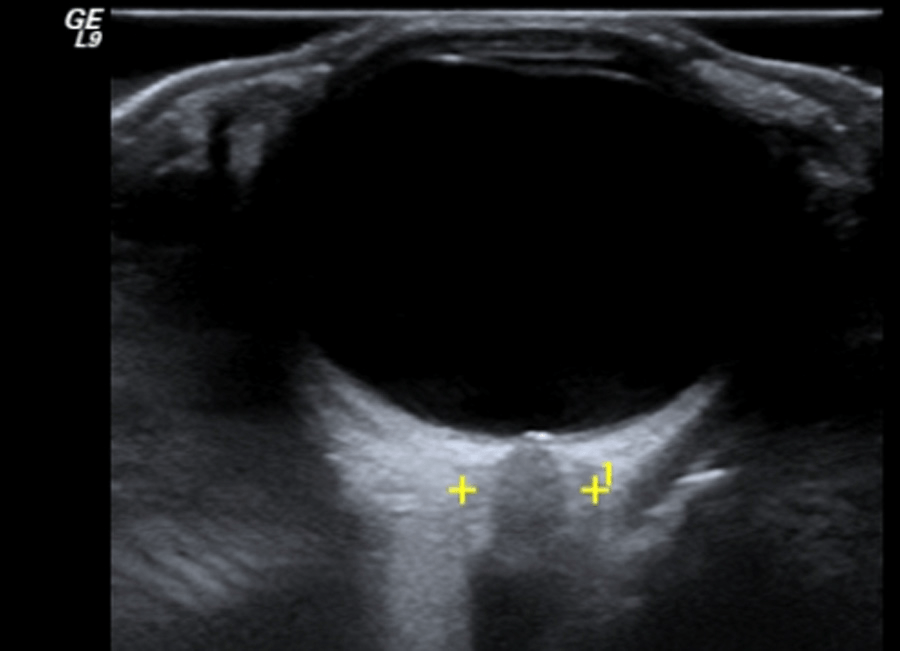
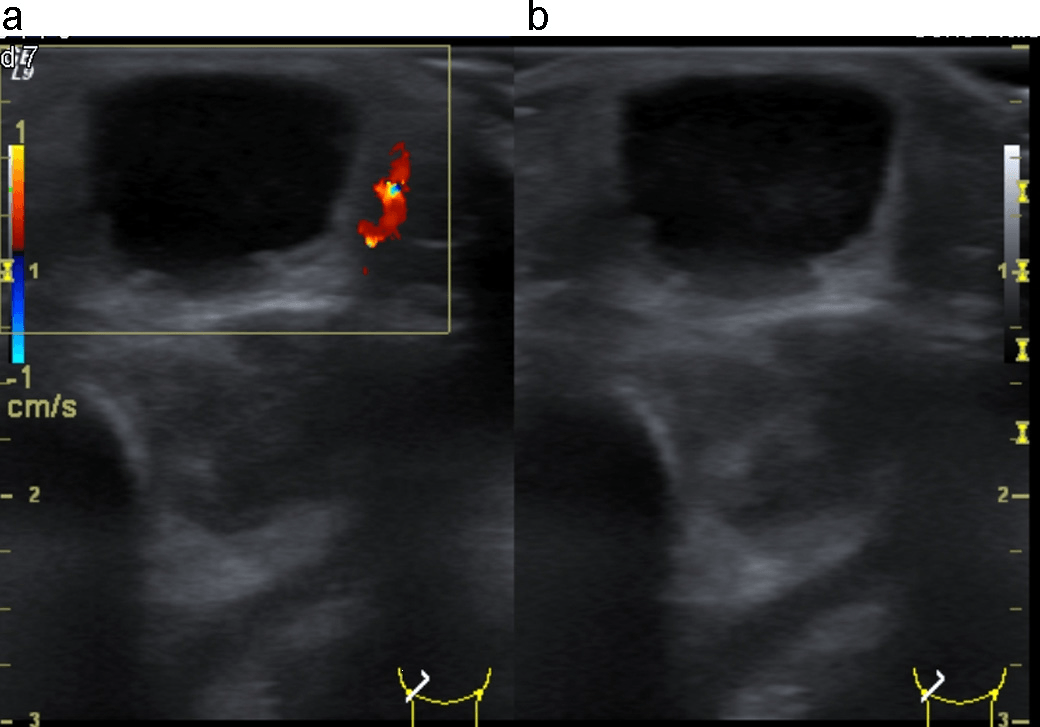
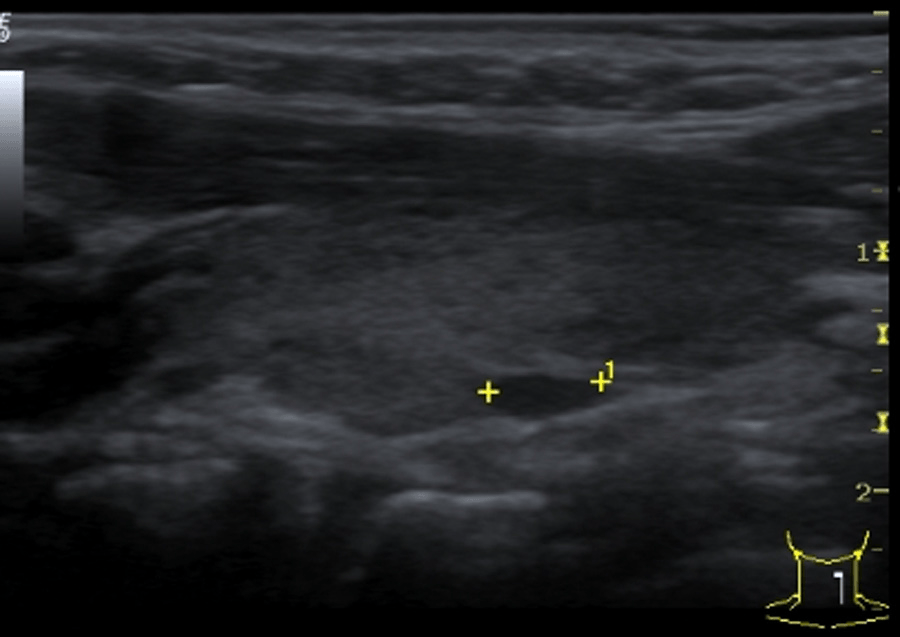
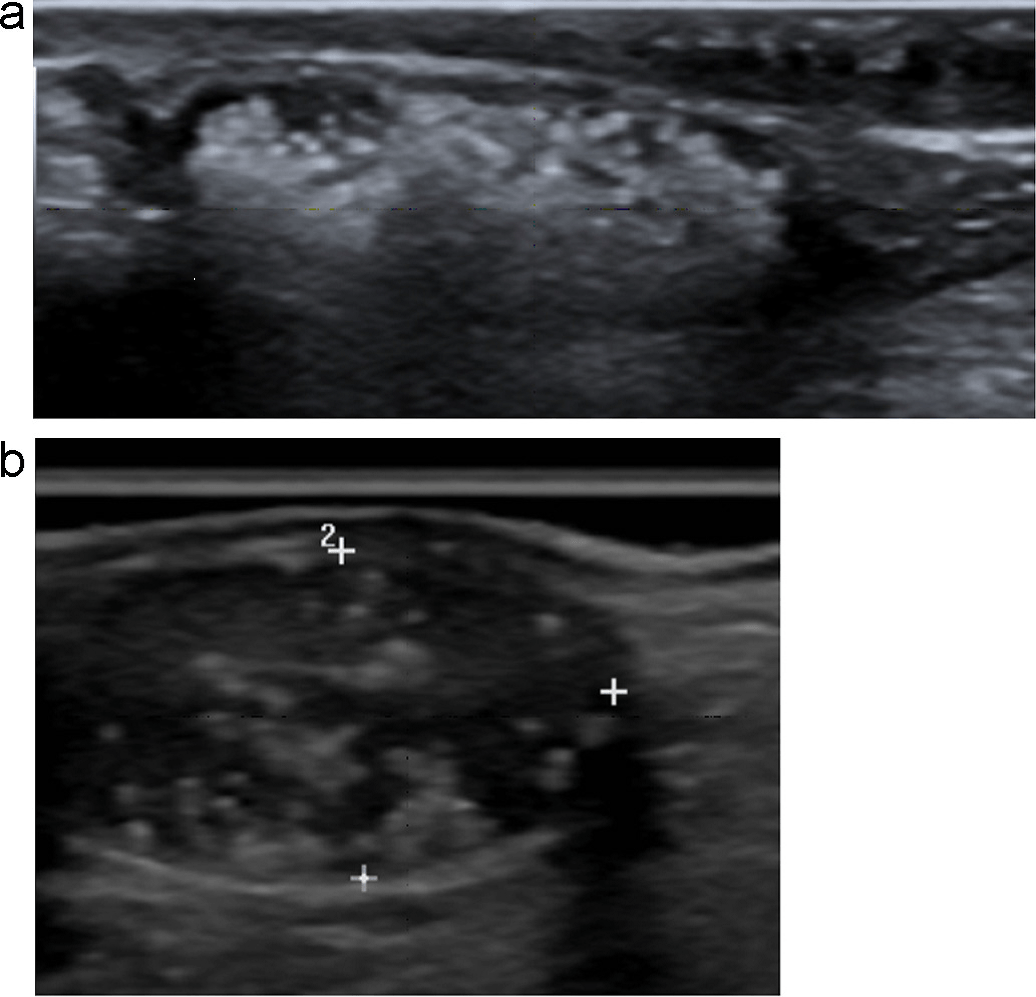
Эпидермоидные кисты выглядят как гипоэхогенные, овоидные и хорошо определяемые структуры без центральных кровеносных сосудов. Часто существует акустическая передача через кисту, с так называемым задним эхо-усилением. Эпидермоидные кисты состоят из плоского эпителия, а дермоидные также могут содержать кожные отростки. Эти опухоли могут ущемляться костями [7] (Рис. 3).
Рис. 3. Типический УЗИ снимок эпидермоидной кисты (+…+).
Пиломатриксома (эпителиома кальцифицированная Малерба) состоит из клеток подобных на матрицу волосного фолликула. Эти клетки могут некротизироваться и кальцифицироваться. Манифестация обычно происходит до 20 лет. Клинически, при пальпации прощупываются глубокие дермальные или субкутанные, твердые, как камень, узлы. Гистологически, эти очаги соответствуют доброкачественной фолликулярной аднексальной опухоли. Центральные кальцификации распространенные, часто с гиперэхогенной спицеобразной картиной в гипоэхогенной круглой или овальной структуре (Рис. 4).
Рис. 4. (a и b) Пиломатриксома с различными степенями кальцификации. Центральные сосуды не визуализируются.
ЭКСТРАЦЕРЕБРАЛЬНЫЕ ПРОСТРАНСТВА ЦСЖ У МЛАДЕНЦЕВ
У младенцев экстрацеребральные пространства ЦСЖ исследуются линейным датчиком, который способен давать более ценную информацию, чем секторный. Субдуральные гематомы можно особенно эффективно обнаруживать не только в голове, но и в позвоночнике. Случай, представлен на рис. 5 демонстрирует возможность дифференциации субдурального пространства (гипоэхогенное) и значительно расширенного субарахноидального пространства (слегка гиперэхогенное).
Рис. 5. Увеличенные экстрацеребральные пространства ЦСЖ с гиперэхогенной субдуральной гематомой.
УЗИ ОРБИТЫ
При проводении этого исследования, пациент находится в положении лежа на спине. Линейный датчик ставят на верхнюю веку. Колобома формируется при расщеплении в структурах глаза (радужка, сетчатка, сосудистая оболочка или диск зрительного нерва) в результате недостаточного закрытия эмбриональной щели сосудистой оболочки. Эта патология визуализируется на УЗИ как выпячивание склеры, от небольшого лейкообразного до ретробульбарной кисты большого размера.
Персистирующее гиперпластическое первичное стекловидное тело (ПГПСТ)
При ПГПСТ на УЗИ можно увидеть гиперэхогенный участок на протяжении от задней части хрусталика до сосочка зрительного нерва. Центральнее визуализируется персистирующая гиалоидная артерия (Рис. 6).
Рис. 6. (a и b) УЗИ изображение ПГПСТ.
С помощью УЗИ также можно визуализировать кровоизлияние в сетчатку и отек сосочка зрительного нерва. Сонографическое исследование зрительного нерва и периневрия позволяет оценить внутричерепное давление, поскольку ЦСЖ во влагалище зрительного нерва взаимодействует с внутричерепным пространством. Этот метод набирает большой значимости, особенно при наблюдении за повышенным внутричерепным давлением (Рис. 7).
Рис. 7. Одиннадцатилетний мальчик с повышенным внутричерепным давлением; влагалище зрительного нерва выглядит расширенным.
ТОЛЩИНА КОМПЛЕКСА ИНТИМА-МЕДИА (ТКИМ)
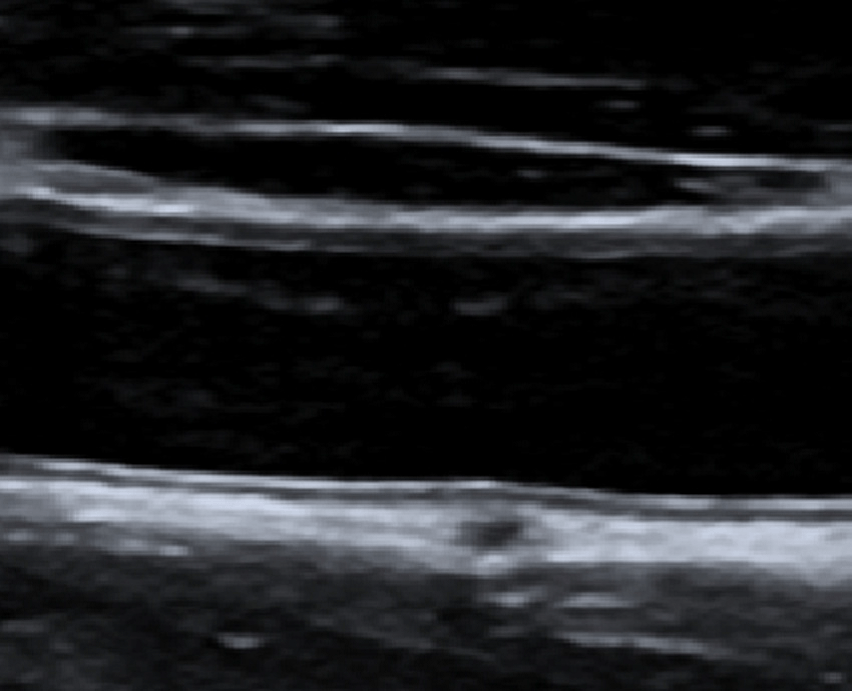
Сонографическая визуализация, а также измерение толщины комплекса интима-медиа (ТКИМ) и общей сонной артерии (ОСА) – хорошо отработанный неинвазивный метод для определения преатеросклеротических изменений. Такие исследования применяются у детей и подростков при необходимости точного измерения структур, меньших чем один миллиметр.
Такие продвинутые УЗИ методы как визуализация с подавлением спеклов (Speckle Reduction Imaging – SRI) и компаундная визуализация значительно улучшают качество изображений, особенно для обозначения границ тонких структур. Они обладают высокой измерительной точностью. Однако, визуализации гармоники тканей стоит сторониться при исследовании тонких структур, поскольку детальное разрешение ухудшается с этим методом. Измерение ТКИМ – это важный диагностический критерий, который связан со многими заболеваниями с повышенным риском изменения васкулярной стенки. Этот метод особо хорошо исследовали по отношению к детям и подросткам с избыточным весом.
Дети с проблемой ожирения имеют значительно повышенную ТКИМ, по сравнению с детьми с нормальным весом. Повышенная ТКИМ значительно коррелирует с повышением систолического и диастолического давления, гипертриглицеридемией, повышением уровня глюкозы и С-реактивного белка (high-sensitivity C-reactive protein – hs-CRP) как параметра хронического воспалительного процесса. Существенное понижение веса подростков с ожирением в программе раннего вмешательства приводит к соответствующему существенному понижению ТКИМ (Рис. 8).
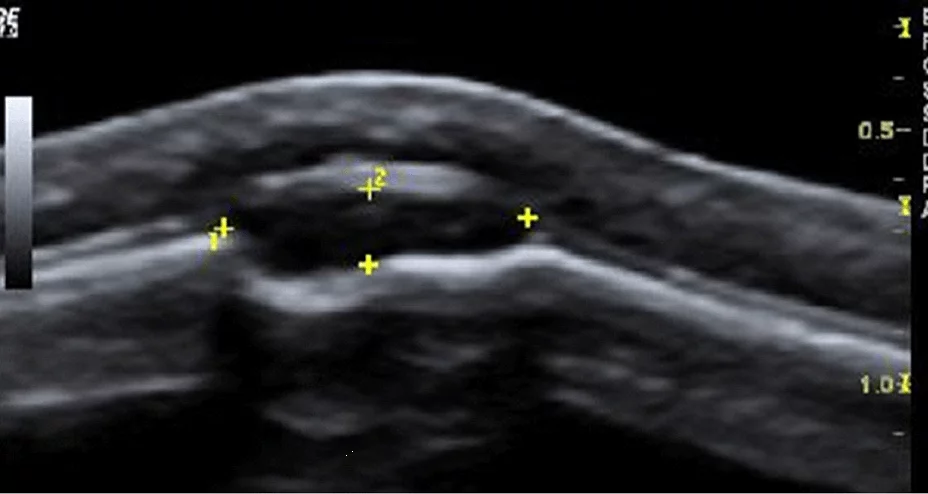
Рис. 8. Визуализация ТКИМ в стенке общей сонной артерии (arteria carotis communis – ACC) на противоположной стороне от датчика.
УЗИ ОБЛАСТИ ШЕИ
Для того чтобы понять суть часто встречаемых патологий при УЗИ шеи у детей, необходимо вспомнить основные моменты развития плода. В человеческом эмбрионе жаберные (фарингеальные) дуги формируют краниальный конец первичного кишечника. До четвертой эмбриональной недели, образуются пять фарингеальных карманов, с шестью фарингеальными дугами и четырьмя фарингеальными щелями. Так называемые «замыкающие мембраны» отделяют внутренние фарингеальные карманы от внешних фарингеальных щелей. Щитовидная железа развивается у основания (слепое отверстие – foramen caecum) первичной глотки, откуда щитовидно-язычная протока продолжается каудальнее как канал для дальнейшего опущения щитовидной железы. К часто встречаемым патологическим процессам детского возраста относятся: фиброматозы шеи, срединные и латеральные цервикальные кисты, воспалительные изменения, опухолеобразные очаги и заболевания слюнных желез.
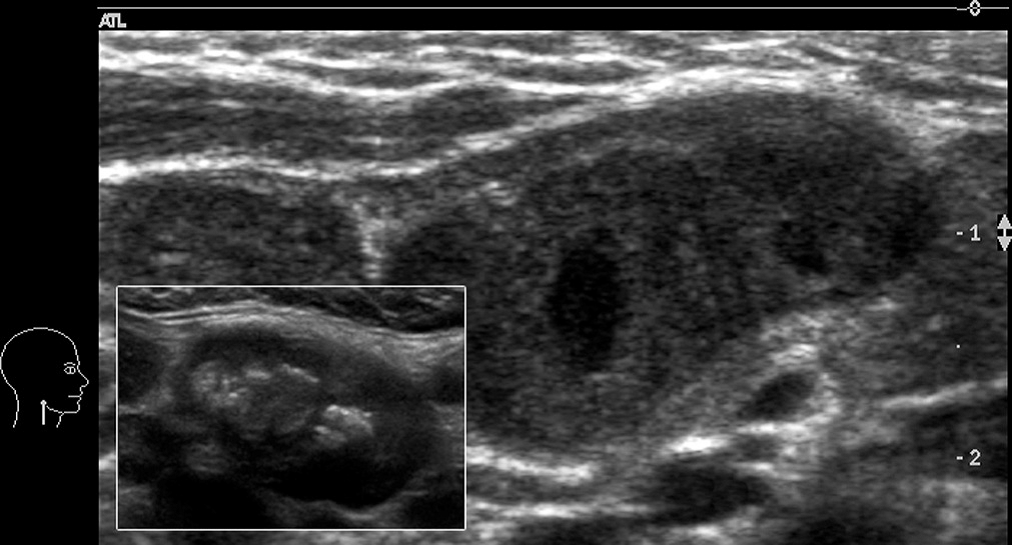
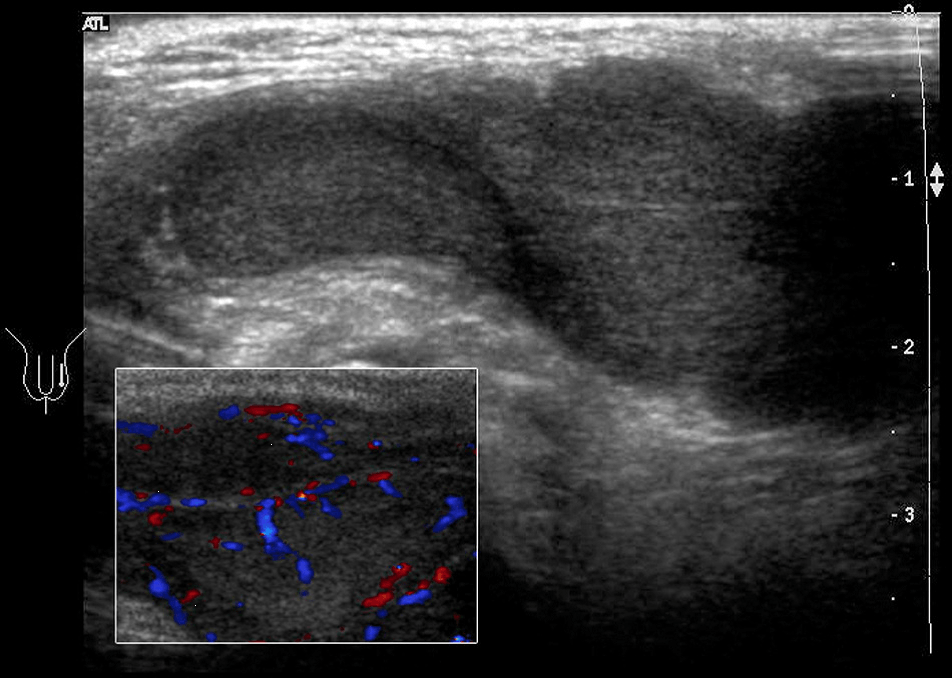
Фиброматоз шеи – это доброкачественная пролиферация фиброзной ткани в нижнюю треть грудино-ключично-сосцевидной мышцы. Типические клинические изменения с тортиколлисом появляются вскоре после рождения. При этом, подбородок повернутый в противоположную к поражению сторону. УЗИ показывает гиперэхогенное, частично негомогенное образование внутри воспаленной грудино-ключично-сосцевидной мышцы. Этиология не до конца выяснена. Доказательства указывают на микрокровоизлияния, связаны с родами с последующей фиброзно-рубцовой трансформацией (Рис. 9).
Рис. 9. (a и b) Фиброматоз правой стороны шеи с нормальной грудино-ключично-сосцевидной мышцей слева.
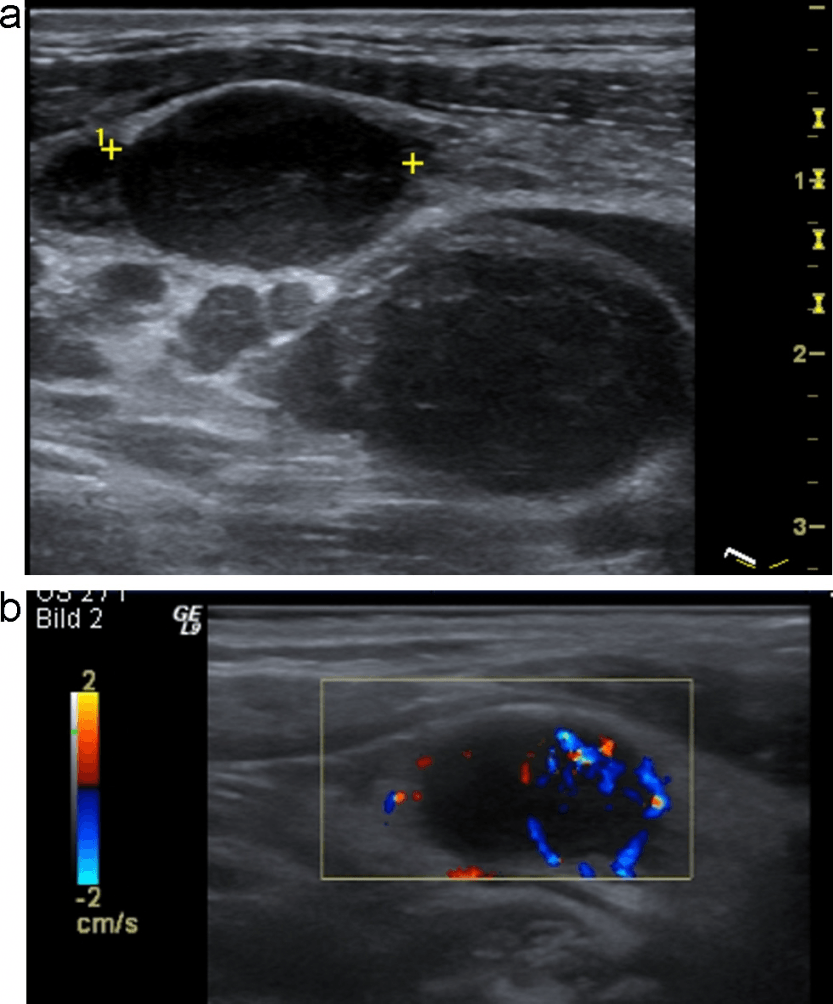
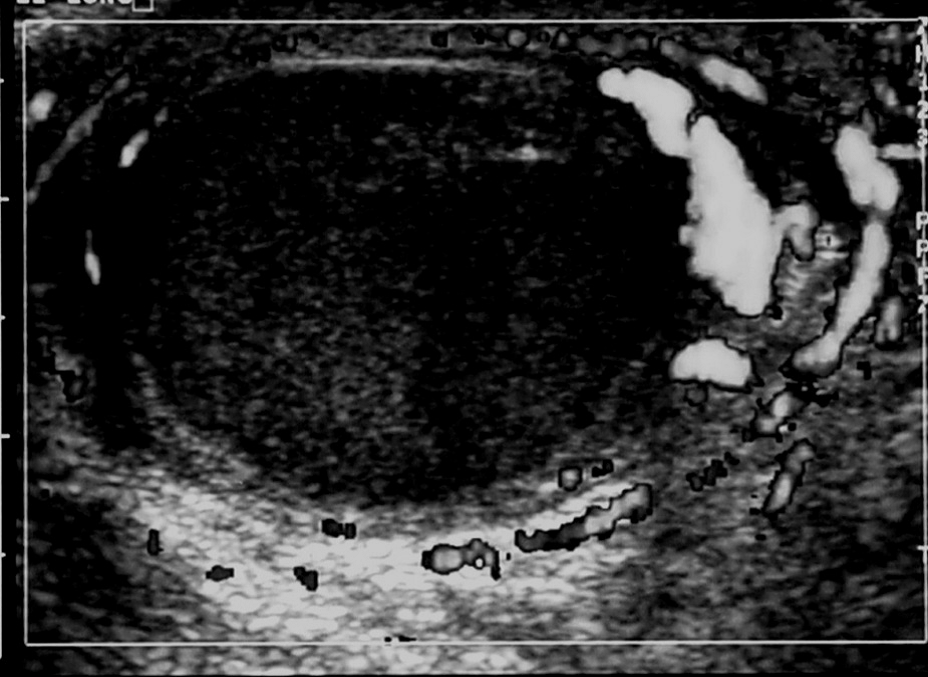
Бранхиогенная киста (боковая киста шеи) – локальная интраэпителиальная адгезия (local inter-epithelial adhesion – LIAD), развивается между внутренними фарингеальными карманами (2, 3 или 4) и соответствующими внешними фарингеальными щелями. Если процесс продолжается – формируется фистула (свищ); если фистула разрывается с одной стороны – образовывается пазуха; если с двух сторон – бранхиогенная киста [20] (Рис. 10).
Рис. 10. Бранхиогенная киста (боковая киста шеи) с центральными участками средней эхогенности, вызванными кровоизлияниями в кисте.
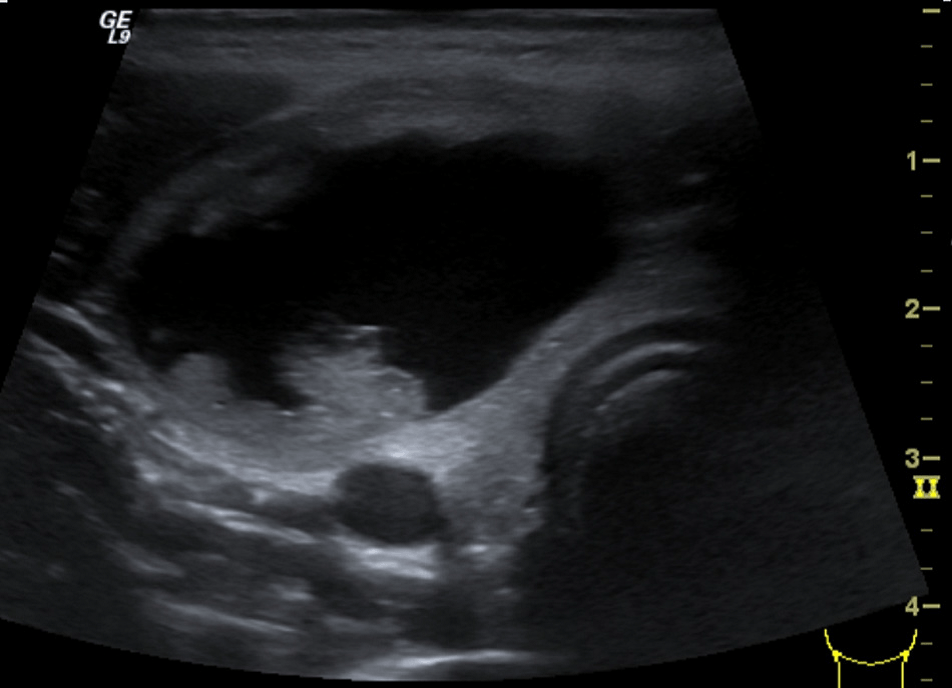
Киста щитовидно-язычной протоки (срединная киста шеи) возникает при неполной регрессии щитовидно-язычной протоки; эти кисты выстелены цилиндрическим эпителием и находятся посередине между основой языка и щитовидной железой (Рис. 11).
Инфекционные процессы
Существует целый ряд реактивных воспалительных процессов лимфоузлов, вызванных вирусными или бактериальными инфекциями, а также чужеродными телами. При осложнении образуются абсцессы (Рис. 12, 13).
Рис. 12. (a и b) Шестилетний мальчик с абдоминальной болью и увеличенными шейными лимфоузлами. Серологически доказана инфекция вирусом Епштейна-Барр. Увеличение лимфоузлов может длится несколько недель, последние могут быть болезненными и неболезненными.
Рис. 13. (a и b) Четырехлетняя девочка с болезненным подчелюстным воспалением. Характерная картина подчелюстного абсцесса на УЗИ.
Стоит отметить три особых воспалительных заболевания, для которых характерная специфическая морфологическая картина в лимфоузлах:
1. Синдром Кавасаки (слизисто-кожный синдром с поражением лимфоузлов);
2. Инфекция Bartonella henselae (болезнь кошачьих царапин);
3. Инфекция атипическими микобактериями.
Синдром Кавасаки (слизисто-кожный синдром с поражением лимфоузлов) – это лихорадочное, системное заболевание, которое характеризируется васкулитом мелких и средних артерий. Кроме того, может иметь место системное воспаление других органов. За данными литературы, встречаемость составляет 9:100000, чаще всего возникает в Азии.
Клинически протекает в трёх фазах:
1. Острая фебрильная стадия;
2. Подострая стадия: 2-4 недели с шелушением на ногах и руках;
3. Период выздоровления на протяжении нескольких месяцев (Рис. 14).
Рис. 14. Болезнь Кавасаки (васкулит невыясненного генеза). Увеличенные лимфоузлы в виде цепи с недифференцированной грубой гранулярной внутренней архитектурой. Вставка: внутриузловое васкулярное дерево сохранено, но есть смещенная гиперперфузионная картина.
Болезнь кошачьих царапин
Инфекционная болезнь, которая передается через поврежденную кожу (царапины) или кошачьими блохами. Возбудитель: Bartonella henselae. Клинически проявляется красно-коричневыми папулами, которые появляются от 2 до10 дней, и исчезают после нескольких дней/недель.
Возможные осложнения: энцефалит, полиневрит, нейроретинит, поражение паренхимы органа (Рис. 15).
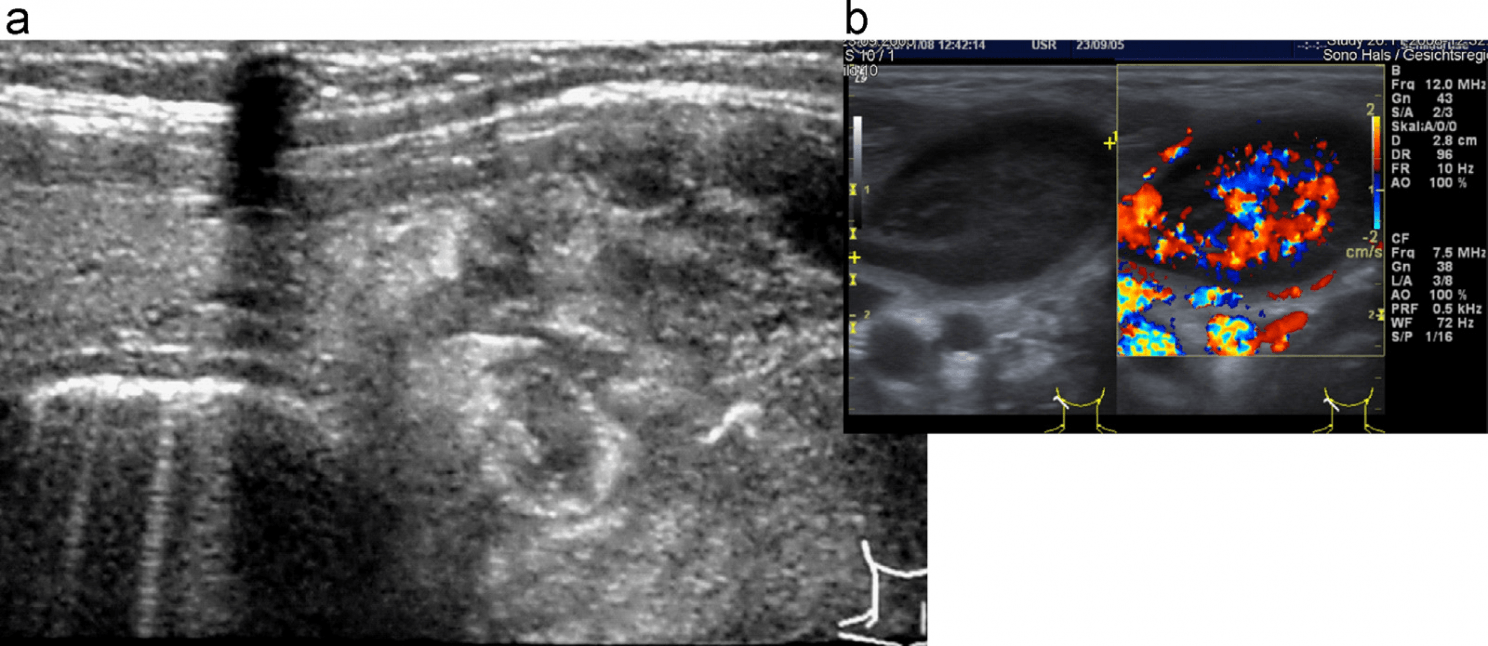
Рис. 15. Левостороннее воспаление аксиллярного лимфоузла (Bartonella henselae). Круглый, гипоэхогеный лимфоузел с лейкообразными сдавленными воротами. Значительная воспалительная гиперваскуляризация на ЦДК. Вставка: характерные, почти патогномонические УЗ данные.
Инфекция атипическими микобактериями (Рис. 16)
Злокачественные процессы, которые часто встречаются в области шеи (злокачественные лимфомы и метастазы с нейробластомы) (Рис. 17).
Рис. 16. Атипическая микобактериальная инфекция шейного лимфоузла (M. Avium). Гранулематозное воспаление с двумя центральными «холодными» абсцессами. Вставка: поздняя стадия болезни с накоплением кальцинозных конкрементов. УЗИ данные почти патогномонические для микобактериоза.
Рис. 17. (a и b) Семилетний мальчик с быстрорастущими образованиями шеи и средостенья: неходжкинская лимфома (НХЛ)
УЗИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
До раннего школьного возраста паренхима щитовидной железы (ЩЖ) относительно гомогенная. Во время пубертатного периода, ЩЖ увеличивается в размере и стает более негомогенной (ювенильный зоб) (на УЗИ гипоэхогенные участки в обеих долях).
Ключевыми для дифференциации с аутоиммунным тиреодитом есть данные ЦДК, которые не измененные в нормальной щитовидной железе, но заметные (см. ниже) когда орган воспален.
Поскольку есть тенденция к улучшению при диетическом обеспечении йодом, среднестатистическое значение объема ЩЖ общей популяции уменьшаются.
При врожденном гипотиреоидизме, обе доли гипопластические и плохо васкуляризованные. Раньше, таких пациентов называли «атиреотиками». Паратиреоидные железы можно обычно визуализировать с помощью УЗИ с высоким разрешением. Они имеют овоидную форму и гипоэхогенную текстуру (Рис. 18).
Рис. 18. Паратиреоидные железы в типическом месторасположении у 15-летней девочки.
Аденомы щитовидной железы имеют нестабильную морфологию. Постановка диагноза с помощью УЗИ есть усложненной, а данные могут оцениваться только в пределах дополнительного клинического контекста. Быстрый рост и усиленный кровоток с неправильными волнистыми сосудами требуют немедленного гистологического исследования.
Для карцином ЩЖ характерно относительно постепенное, продолжительное увеличение в объеме, негомегенные узлы с выпучиванием поверхности ЩЖ, а также гиперперфузия с неправильными сосудами различного диаметра, что является самым важным критерием злокачественности. Высокочувствительный спектральный доплер также может показать смешанную картину артерио-венозного кровотока.
Аутоиммунный тиреоидит (Хашимото).
Прогрессирует, проходя несколько стадий, каждая с типической корреляцией на УЗИ.
Для ранней стадии (стадия 1) характерно всего лишь умеренное увеличение органа и слегка гиперэхогенная текстура. По сравнению с ювенильным зобом, гипоэхогенные участки наблюдаются в основном по периферии паренхимы. Перфузия становится выше нормального уровня.
Для второй стадии характерна полная манифестация (стадия 2 подразделяется на 3 подстадии).
Стадия IIa – значительное увеличение органа с явными изменениями эхогенности: центральная негомогенная гиперэхогенная паренхима с ретикулярными септами и узлами, периферия фокально-гипоэхогенная. ЦДК показывает значительно гиперваскуляризированую ткань.
Стадия IIb – протекает как климакс болезни. ЩЖ выражено воспаленная. Развиваются множественные нодулярные гиперэхогенные участки. Перфузия значительно увеличивается («пылающий ад»). Скорость кровотока в нижней артерии ЩЖ (подходит для измерения) становится выше 25 см/с.
Стадия IIc – после нескольких лет манифестации, объем органа уменьшается с появлением ундулирующих контуров на поверхности ЩЖ. Васкулярный просвет уменьшается. Только в гипоэхогенных периферийных участках можно обнаружить бурную перфузию.
Стадия III – представляет собой переход в классическую атрофическую форму взрослого Хашимото-тиреоидита, который редко наблюдается у подростков. ЩЖ значительно съеживается и превращается в соединительную ткань с псевдо-кистами (рис. 19).
Рис. 19. Девочка с эутиреоидным зобом и массивной гиперперфузией (стадия IIb аутоиммунного тиреоидита Хашимото).
Гипертиреоз Грейвса (Базедова-Грейвса)
Как и тиреоидит Хашимото, болезнь Грейвса протекает в несколько стадий.
Стадия I проявляется увеличением органа, фокально усиленной гиперэхогенностью и намеком на нодулярное образование. Гранулярная картина образовывается в паренхиме, а васкуляризация начинает увеличиваться (ранняя гиперваскуляризация).
Стадия II – большой, плотный зоб с преимущественно гиперэхогенной тканью ЩЖ, с вкраплениями нескольких гипоэхогенных участков. Патогномоническим признаком является значительная гиперваскуляризация с выпучивающими червеообразными сосудами («пылающий ад»).
Стадия III – к счастью, встречается редко и обычно является последствием отсутствия приверженности к лечению со стороны пациента. Массивная ЩЖ с большими кистами шеи и чрезмерно высокой скоростью кровотока (выше 40 см/с). Особый патологический признак болезни Грейвса – гиперэхогенная грубо-гранулярная псевдогипертрофия скелетной мускулатуры, который наблюдается у всех пациентов в поздних стадиях. Такой вид эндокринной миопатии развивается во всех конечностях, а также вызывает (в связи с увеличением ретробульбурных мышц глаза (Mm. recti) и отеком ретробульбарной жировой ткани) всем известный экзофтальм Базедова-Грейвса (Рис. 20).
Рис. 20. (a и b) Тринадцатилетняя девочка с гипертиреозом. Преимущественно гиперэхогенная ЩЖ с большими червеобразными сосудами (болезнь Грейвса, стадия II). Сосуды более объемные, чем при аутоиммунном тиреоидите (Хашимото).
УЗИ ОРГАНОВ МОШОНКИ
Показаниями к обследованию мужских гениталий являются острые и хронические изменения. В связи с неотложностью и важностью адекватного обследования в случаях острой патологии, мы в первую очередь описываем именно эти случаи.
Клинически, «острая мошонка» проявляется воспалением, покраснением и обычно болью. Однако, стоит заметить, что у младенцев клинические симптомы могут быть слабовыраженными, что усложняет клиническую ситуацию, поэтому существует риск недооценки и запоздалого лечения.
У детей острая мошонка – это неотложное состояние, где из-за неадекватной диагностики теряется время, соответственно в следствии неадекватного лечения развиваются невозвратимые повреждения тестикулярной паренхимы [25].
Дифференциальная диагностика острой мошонки со следующими заболеваниями необходима для разъяснения причины такого состояния: перекрут яичка, перекрут гидатиды, острый эпидидимит, острый орхит, пурпура Шенлейна-Геноха, опухоль, травма и защемленная паховая грыжа.
Для устранения недоразумений номенклатуры (терминологии), три термина, что характеризуют сбор жидкости в мошонке, должны более четко описываться, так как их иногда путают.
Гидроцеле – это накопление жидкости в мошонке, через сообщение брюшной и мошоночной полости, которое возникает при неполном закрытии вагинального отростка (рrocessus vaginalis). Фуниколоцеле – это накопление жидкости дистально от облитерированного вагинального отростка. Постпубертатное сперматацеле возникает часто после травмы, и проявляется как анэхогенное кистозное образование, которое обычно локализируется на головке придатка яичка.
Нормальная анатомия на УЗИ
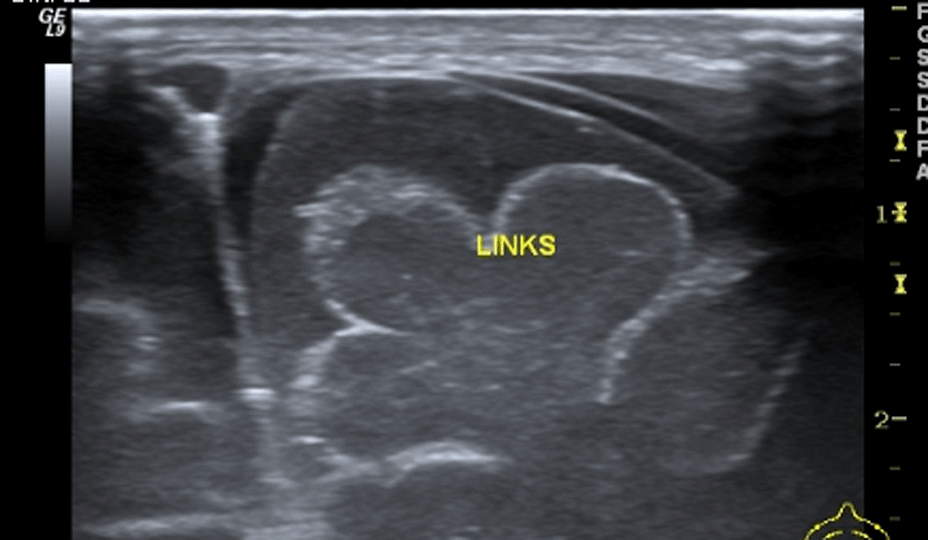
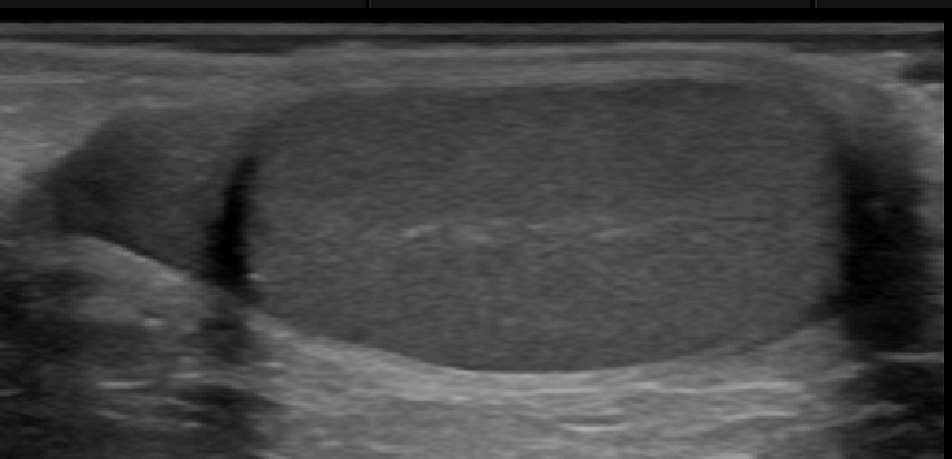
Эхогенность яичка низкая до пубертатного возраста, далее после девяти лет постепенно возрастает. Это изменение скорее всего является причиной дозревания тубулярного аппарата и развития половых клеток (Рис. 21).
Рис. 21. Гомогенная тестикулярная паренхима с нормальной структурой ворот и деликатной стенкой мошонки.
Методика исследования
Для адекватного исследования области мошонки необходимый близкофокусный линейный датчик с высоким разрешением, при этом длина волны должна быть предельно низкой (9-15 МГц). ЦДК обязательное, включая возможность измерения медленных потоков (1-2 см/с).
Перекрут яичка
Перекрут яичка – это ротация, которая возникает вокруг продольной оси канатика, и всегда поворачивается в медиальную сторону. Мы различаем интра- и экстравагинальные типы перекрута яичка, которые бывают в соотношении 9:1 (экстравагинальные происходят в основном в новорождённом периоде). Существуют два возрастные пики: первый – в младенческом и другой – в препубертатном периоде. Частота встречаемости за данными литературы примерно 1:4000. Прогноз на сохранение жизнеспособности тканей яичка в большой степени зависит от прошедшего времени с момента появления клинических симптомов и до установления диагноза. Если перекрут освобождают в течение 6 часов, сохранение органа будет почти в 100% случаев, а после 6 часов, соответственно, прогноз ухудшается.
Интравагинальный перекрут яичка с яичком, накрученным вокруг семенного канатика в пределах вагинальной оболочки возникает только в тех случаях, когда яичко свободно перемещается в этой оболочке. В норме, вагинальная оболочка срастается с латеральными и передними частями яичка и придатка яичка, предотвращая перекрут. Эта аномалия часто двусторонняя, поэтому детские хирурги рекомендуют делать профилактическую фиксацию второго яичка.
При экстра- или суправагинальном перекруте яичко перекручивается вместе с вагинальной оболочкой вокруг семенного канатика. В этом случае сосуды выглядят как спираль взвинченная до поверхностного пахового кольца. Нарушение кровотока зависит от степени перекрута и длительности странгуляции. Венозный отток может быть значительно сниженный, особенно в случаях с меньшей степенью перекрута, несмотря на сохраненный артериальный приток. Эндокринный аппарат (клетки Сертоли и Лейдига) намного больше резистентный, чем поверхностный эпителий яичка, который безвозвратно повреждается за пару часов.
УЗИ диагностика перекрута яичка
К ранним УЗ признакам перекрута яичка относятся увеличение яичка и придатка яичка с первоначальным снижением эхогенности. Часто наблюдается небольшое сопутствующее гидроцеле и практически всегда отек стенки мошонки. Поздние УЗ признаки перекрута яичка включают разрушение текстуры паренхимы яичка, с гипоэхогенными и гиперэхогенными участками, что указывают на отек, инфаркт и кровоизлияние. Более того, поздняя фаза демонстрирует реактивную гиперемию стенки мошонки, что описывается в англо-американской литературе как «признак венца пропущенного перекрута (Halo Sign of Missed Torsion) (Рис. 22).
Рис. 22. Гипоэхогенное негомогенное яичко с отсутствием доказательства о наличии центральных сосудов. Значительное воспаление стенки мошонки является признаком острой патологии.
В заключение можно сказать, что УЗИ пациентов с симптомами острой мошонки, проведенное опытным исследователем с помощью высококачественной УЗ аппаратуры и соответствующих датчиков ㅡ очень надежный метод для подтверждения или исключения перекрута яичка.
Это защищает пациента от ненужных хирургических вмешательств, а также понижает стоимость лечения.
Перекрут гидатиды
Гидатида, более известная как гидатида Морганьи (Appendix testis), является остатком Мюллеровой протоки на верхней части яичка. Гидатида Галлера (Appendix epididymis) является остатком мезонефральных трубочок на головке придатка яичка. Перекруты этих структур вызывают отек стенки мошонки и реактивное гидроцеле. УЗИ часто демонстрирует так называемую «третью структуру», которая наблюдается только при наличии гидроцеле. Это обычно гиперваскуляризированная на периферии гидатида. Если сопутствующего гидроцеле нет, тогда перекрут гидатиды невозможно найти при УЗИ.
Орхит/эпидидимит
Эти воспалительные процессы часто возникают из-за вирусных инфекций. Здесь стоит упомянуть про эпидемический паротит, адено-, эхо- и Коксаки вирусы. К малораспространенным причинам относят бактериальные инфекции, аллергические, травматические или автоиммунные заболевания. На современном этапе воспалительные изменения намного чаще встречаются, чем раньше, часто в сочетании с орхитом и эпидидимитом (эпидидимо-орхит). В органах наблюдается усиленная перфузия крови и, как правило, потеря (или в редких случаях с усиление) эхогенности. Также, как общие признаки могут наблюдаться отек стенки мошонки и реактивное гидроцеле [29] (Рис. 23).
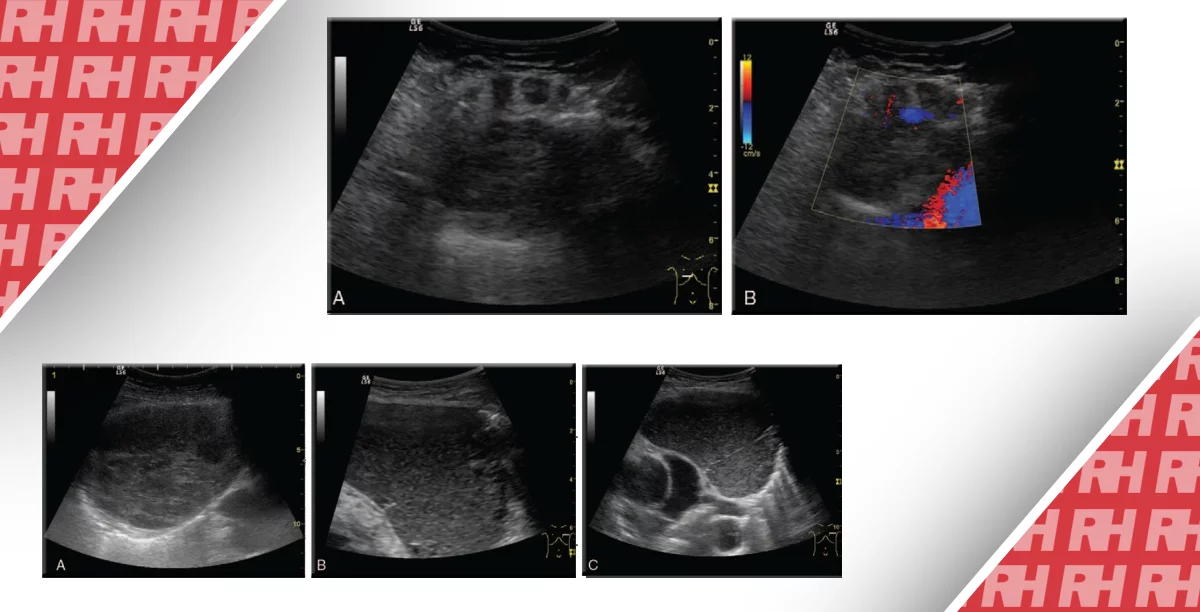
Рис. 23. (a-c) Изолированный эпидидимит (а), комбинированный эпидидимит и орхит (b и c).
Травмирование
При травмах анамнез должен ориентировать вас на диагноз. Паренхима ㅡ негомогенная, тело яичка часто опухшее. Реактивная гиперемия может возникать при легких травмах. Отсутствие доказательств перфузии могут указывать на разрыв или авульсию васкулярной ножки при более тяжелых травмах. Основная задача – это дифференциация очагов с и без разрыва мембран, а также оценка жизнеспособности тканей.
ОПУХОЛЬ ЯИЧКА
При опухоли яичка орган преимущественно гипоэхогенный и увеличенный. Инфильтрация возникает при лейкемии, нейробластоме и саркоме Юинга. Тератомы, как правило, часто сопровождаются смешанной эхогенностью с кистозными компонентами и неправильной структурой. Семьдесят процентов опухолей являются герминогенными (опухоль желточного мешка), которые относятся к группе самых распространенных, сюда также входят тератомы и семиномы. Тридцать процентов опухолей относятся к негерминогенным, вместе с саркомами, опухолями Лейдига и Сертоли, лимфомами.
Рабдомиосаркома
Рабдомиосаркома – наиболее часто встречаемая опухоль мягких тканей в детстве, развивается от примитивных мезенхимальных клеток, которые дифференцируются в поперечнополосатые мышцы. Они могут возникать во всех частях тела, но наиболее часто встречаемое месторасположение – это урогенитальный тракт. Средний возраст установления диагноза составляет 4‑5 лет. Клиническая манифестация зависит от месторасположения опухоли.
Рабдомиосаркома – это плотная или частично кистозная опухоль, которая имеет свойства местной инвазии и метастазирует в легкие, печень и кости. Вид опухоли при УЗИ часто гетерогенный. В мочевом пузыре опухоль приобретает более гомогенный и гиперэхогенный вид, поэтому ее невозможно отличить от стенки мочевого пузыря. Если присутствуют кистозные компоненты, опухоль выглядит дольчатой. На ЦДК для такой опухоли не характерная васкулярная инвазия (Рис. 24).
Рис. 24. Рабдомиосаркома каудального полюса правого яичка. Вставка: патологические, солитарные, аморфные, васкулярные остатки в саркоматозной очаговой ткани.
Варикоцеле
Варикоцеле – это увеличение лозовидного венозного сплетения. УЗИ показывает в первую очередь множественные гипоэхогенные структуры окружающие яичко и придаток яичка, которые четко наполняются и увеличиваются во время пробы Вальсальвы. Варикоцеле чаще встречаются с левой стороны (Рис. 25).
Рис. 25. (a и b) Варикоцеле. Проба Вальсальвы вызывает значительное увеличение объема сосудов лозовидного сплетения.
Адреногенитальный синдром (ВГКН – врожденная гиперплазия коры надпочечеников).
При адреногенитальном синдроме/ВГКН – гипоэхогенные, эктопические ткани надпочечников могут обнаруживаться в самом яичке, часто с обеих сторон и, в основном, небольшого размера. Контур яичка не искаженный. Образования эксцентрические и часто окружают средостенье яичка.
Микролитиаз
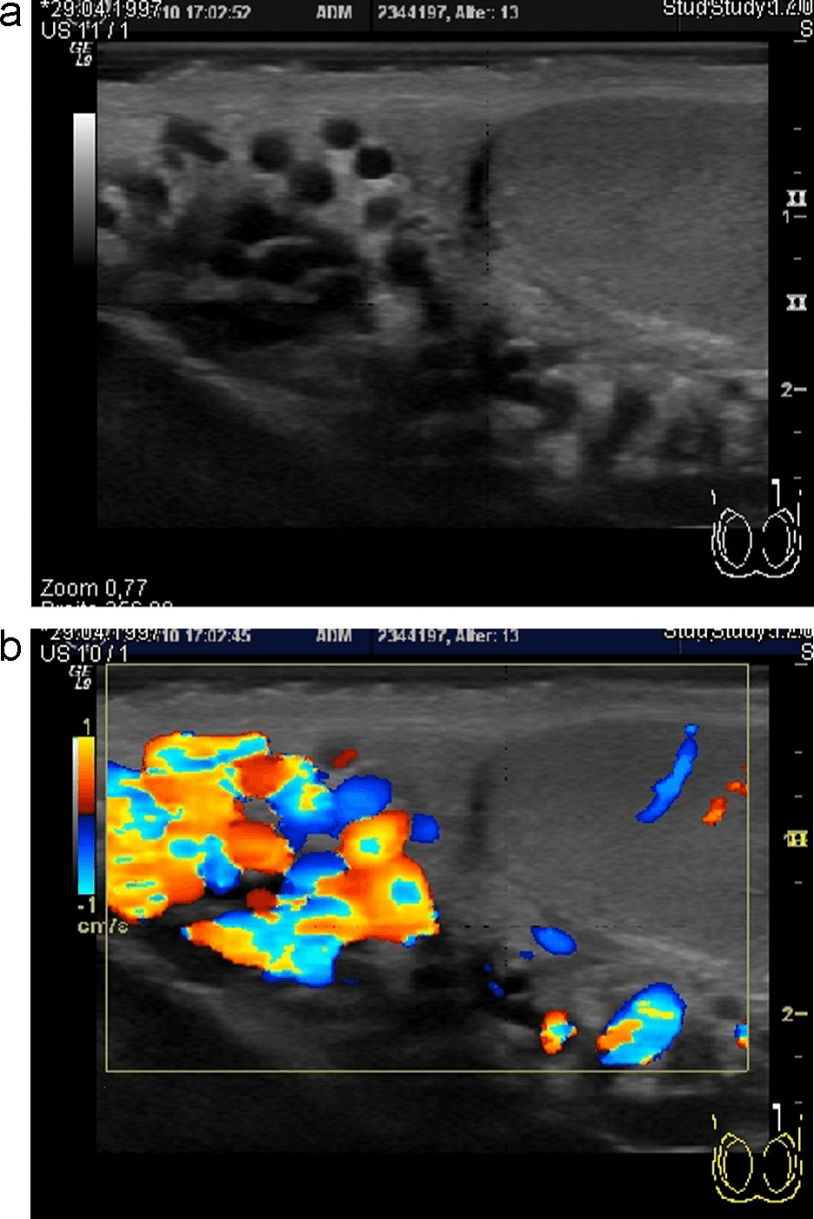
Микролитиаз описывают как гиперэхогенные отражения в различных количествах – этиология не до конца разъяснённая. В современной литературе перестали считать биопсию нужной в таких случаях. Встречаемость микролитиаза как сопутствующего заболевания при других аномалиях яичка составляет от 1% до 20%. Встречаемость у пациентов без клинического проявления составляет примерно 2-3%. Встречаемость микролитиаза в окружающей ткани опухолей яичка – до 50%. У пациентов контрольной группы с микролитиазом, меньше чем в 1% случаев образовывается опухоль. Таким образом, можно сделать следующие рекомендации: делать контралатеральную биопсию только тем пациентам, у которых есть рак яичка и микролитиаз в контралатеральном яичке. Следовательно, такие пациенты должны ежегодно проходить УЗ контроль. Пациентам без опухолей с сопутствующим микролитиазом не требуется делать контрольное УЗИ, потому что микролитиаз яичка уже не считается предрасполагающим фактором к развитию рака яичка, при отсутствии дополнительных факторов риска (Рис. 26).
Рис. 26. (a и b) Микролитиаз яичка в различных степенях развития у двух пациентов. УЗИ также является методом выбора для исследования хронических изменений в яичках, так как оно широкодоступное, а также потому, что короткая длина волны превосходит все другие методы диагностики органов мошонки в пространственном разрешении.
ЗАКЛЮЧЕНИЕ
Клинические доказательства указывают на то, что УЗ имеет самое хорошее пространственное разрешение среди всех методов визуализации в миллиметровом и микрометровом диапазоне (100-1000 мкм), может считаться самым подходящим методом для исследования поверхностных патологических образований и органов, расположенных близко к поверхности. Также, оно обеспечивает важной информацией про характерную, часто патогномоническую архитектуру тканей в патологических процессах. Ни один другой неинвазивный метод визуализации не способен доставлять информацию так быстро, надежно и точно.
УЗИ выдает актуальную диагностическую информацию динамично и визуализирует исследуемую патологию в реальном времени. В руках опытного исследователя – это отличный, удобный для пациента инструмент, который дает неинвазивный доступ без излучения для быстрого и надежного установления диагноза.
Ультразвуковая диагностическая система с технологией эластографии сдвиговой волны Siemens Acuson S2000. Лучшие предложения от компании RH.