АВТОР: Caitlin T. McGregor
КЛЮЧОВІ СЛОВА:
Ультразвук, кишечник, апендицит, дивертикуліт, хвороба Крона, таз
БОЛЬОВИЙ СИНДРОМ У ПРАВОМУ НИЖНЬОМУ КВАДРАНТІ ЖИВОТА: ГАСТРОІНТЕСТИНАЛЬНЕ УЛЬТРАЗВУКОВЕ ДОСЛІДЖЕННЯ
Ультразвукове дослідження (УЗД) – ефективний метод обстеження жінок репродуктивного віку з гострим або хронічним болем в нижньому квадранті живота. Методика перевершує КТ при оцінці матки і яєчників, виключає радіаційне навантаження і широко доступна. Найостанніші критерії Американського коледжу радіології з діагностики гострог тазового болю в репродуктивній віковій групі вказують на те, що трансвагінальне УЗД слід використовувати в якості першого тесту при підозрі на акушерську або гінекологічну етіологію. За умови негативного результату b-hCG і наявності клінічної підозри на патологію шлунково-кишкового тракту (ШКТ) або захворювання сечостатевої системи, ефективним первинним методом дослідження є комп’ютерна томографія. Однак клінічний діагноз може бути особливо складним у жінок репродуктивного віку, оскільки гінекологічні причини, такі як тубо-оваріальний абсцес, розрив кісти яєчника і перекрут яєчників, можуть мати аналогічні клінічні прояви, як і при захворюваннях шлунково-кишкового тракту. Тазовий біль, лихоманка, нудота, блювота і підвищений лейкоцитоз – неспецифічні ознаки. Коли під час УЗД матки або яєчників не розпізнається причина розвитку симптомів пацієнта, необхідно проводити системний пошук не гінекологічних причин, включаючи захворювання кишечника. Правильна діагностика як гінекологічних, так і не гінекологічних причин болю в області тазу при сонографії дозволяє правильно підібрати і правильно почати медикаментозну терапію і хірургічне лікування. Це дозволяє уникнути зайвого опромінення і лапаротомії. Таким чином, розуміння трансабдомінальної і трансвагінальної сонографії ШКТ має важливе значення для проведення повної оцінки стану таза у жінок в пременопаузі, які надходять у відділення ультразвукової діагностики з тазовим болем.
Ця стаття включає огляд анатомії шлунково-кишкового тракту і стінки кишки на додаток до методів, що використовуються для ретельної оцінки кишечника за допомогою ультразвуку. Потім обговорюються причини болю в області тазу, в тому числі апендицит, дивертикуліт, запальне захворювання кишечника, запалення жирового підвіску ободової кишки, інфаркт великого сальника і інфекція.
АНАТОМІЯ
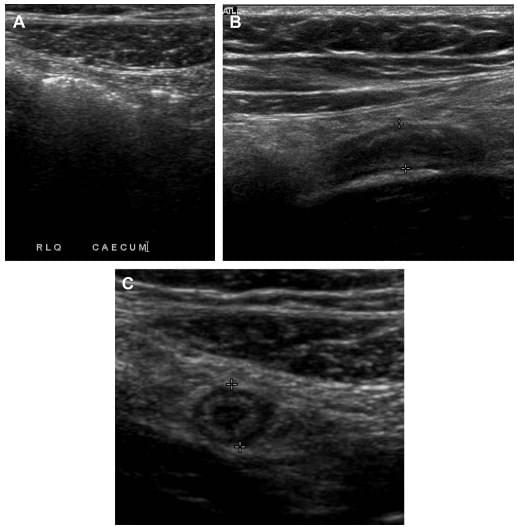
Багатошарова картина нормальної стінки кишки на ультрасонограмі відображає її гістологічну конструкцію (рис. 1).
Рис. 1. (A) Діаграма з атласу Неттера, що ілюструє шари стінки кишки. (Верхня панель) худа кишка з кореляцією при дослідженні з барієм, (нижня панель) клубова кишка з кореляцією при дослідженні з барієм. (B) Діаграма з атласу Неттера, що ілюструє гістологічне розташування шарів стінки кишки; показані як схематично (верхня ілюстрація), так і на гістологічному зразку (нижня ілюстрація). (C) УЗД зображення нормального шлунку в поперечному перерізі, яке демонструє концентричні ехогенні і гіпоехогенні кільця. (D) Патологічна структура апендикса в поперечному розрізі, яка демонструє кільця і прилеглий мезоапендикс (біла стрілка). ([A, B] ілюстрації Неттера з сайту www.netterimages.com.)
Внутрішня ехогенна лінія відповідає границі між слизовою оболонкою і просвітом. Наступним концентричним гіпоехогенним кільцем є слизова оболонка мускулатури, а потім ехогенна підслизова оболонка і, нарешті, зовнішня гіпоехогенна мускулатура. Гістологічно цей м’язовий шар складається з поздовжнього шару і кругового шару; однак ці 2 шари не розрізняються на ультрасонограмі. Сероза є найбільш зовнішньою тонкою ехогенною лінією, але ії не завжди видно, тому що вона змішується з навколишнім ехогенним жиром. Ця концентрична будова є постійною по всьому шлунково-кишковому тракту від стравоходу до прямої кишки, включаючи апендикс. З усіх можливих модальностей КТ, МРТ та УЗД, УЗД – єдиний спосіб, який здатний розрізняти всі 5 шарів, що робить його особливо корисним при оцінці кишкової стінки.
Розуміння місця розташування брижі важливо при оцінці відділів кишечника при використанні будь-якої модальності. При ультрасонографії знання того, які сегменти фіксовані в певній позиції, а які сегменти є мобільними, допомагають визначати локалізацію сегмента, який представляє клінічний інтерес. Брижа є подвійним шаром вісцеральної очеревини, який обертається навколо сегмента кишки і прикріплює його до задньої частини черевної стінки. Брижа тонкої кишки прикріплюється уздовж задньої частини черевної стінки по лінії від лівого боку L2 вниз і вправо до правого крижово-клубового суглобу. Це корінь брижі тонкої кишки. Верхня брижова артерія і верхня брижова вена проходять між двома шарами очеревини і входять в корінь брижі. Ця задня лінія прикріплення коротка, але розгортається як віяло до вільного краю брижі тонкої кишки, де, власне, і знаходиться тонка кишка. Таким чином, вільний край брижі тонкої кишки є, по суті, довжиною всієї тонкої кишки (приблизно 6 м). Це дозволяє тонкій кишці бути мобільною, що ускладнює при проведенні УЗД точне визначення місця розташування патології уздовж тонкої кишки.
Сліпа кишка – це сегмент товстої кишки, дистальніше ілеоцекального клапану. Цей клапан є орієнтиром при ультразвуковому дослідженні. Сліпа кишка не має власної брижі і має змінну фіксацію до задньої частини черевної стінки. Це пояснює анатомічну мінливість положення і рухливість сліпої кишки, що спостерігається у нормальних індивідуумів (рис. 2).
Рис. 2. Ілюстрації, які показують змінне заднє прикріплення сліпої кишки (заштрихована область). (Ілюстрації Неттера від www.netterimages.com.)
Це важливий момент для розуміння при спробі знайти сліпу кишку, термінальний відділ клубової кишки і апендикс під час проведення УЗД. Апендикс виходить із сліпої кишки ззаду і медіальніше ілеоцекального клапана і приблизно на 2,5 см нижче. Довжина апендикса варіюється від 2 до 5 см. Не дивлячись на те, що зона основи апендикса по відношенню до ілеоцекального клапану фіксована, положення верхівки апендикса є мінливим. У основі апендикса відсутній клапан. Це ключова особливість на сонограмі при його диференціальній діагностиці від термінального відділу клубової кишки (рис. 3).
Рис. 3. Ілюстрації, які показують змінне положення як апендикса, так і сліпої кишки. Постійний зв’язок сліпої кишки, ілеоцекального клапана і апендикса важливий для розуміння при спробі знайти ці структури при УЗД. (Ілюстрації Неттера з www. Netterimages.com.)
Апендикс має свою брижу, яка називається мезоапендикс. Як і тонка кишка, апендикс лежить уздовж вільного краю мезоапендикса; проте, на відміну від тонкої кишки, мезоапендикс не прикріплюється до задньої частини черевної стінки, а до краю брижі тонкої кишки (рис. 4).
Рис. 4. Ілюстрація, яка показує анатомію мезоапендикса. (Ілюстрації Неттера з www. Netterimages.com.)
Права половина ободової кишки покрита очеревиною спереду і збоку, яка потім прикріплюється до задньої частини черевної стінки. Права половина ободової кишки фіксована на місці і вважається заочеревинним органом. Це розташування вірно і для лівої половини товстої кишки.
Поперечно-ободова кишка підвішена на власній брижі, яка називається поперечним мезоколоном, яка потім прикріплюється до задньої частини черевної стінки, подібно тонкій кишці. Задня точка фіксації або корінь знаходиться на горизонтальній лінії, яка починається над другою частиною дванадцятипалої кишки, що проходить над голівкою підшлункової залози, а потім уздовж нижньої границі тіла і хвоста підшлункової залози. Довжина поперечного мезоколона є змінною, і таким чином поперечно-ободова кишка також має мінливе положення і може розташовуватися безпосередньо у верхній частині живота, а також може занурюватися глибоко в порожнину таза. Поперечний мезоколон практично ділить черевну порожнину на супраколічний відділ і інфраколічний відділ.
Сигмоподібна кишка також є підвішеним сегментом кишечника. Її брижу можна представити у вигляді двох сегментів. Верхній сегмент виникає з низхідної ободової кишки і приєднується уздовж медіального боку лівих клубових судин. Нижня частина має корінь уздовж третього крижового хребця. Це співвідношення змушує корінь брижі сигмоподібної кишки прикріплятися до бічної стінки таза у вигляді перевернутої літери V. Знову ж, це говорить про рухливість, таким чином, сигмоподібна кишка може поширюватися на правий нижній квадрант і, відповідно, викликати біль в правому нижньому квадранті.
Нарешті, пряма кишка є позаочеревинною структурою, фіксованою на місці. Очеревина покриває пряму кишку вздовж середньої та верхньої третини передньої стінки і навколо верхньої третини бокових стінок (вставка 1).
|
Вставка 1 Фіксація кишечника за сегментами |
|
| Інтраперитонеальні і мобільні відділи |
Тонка кишка Апендикс Сліпа кишка Поперечно-ободова кишка Сигмоподібна кишка |
| Екстраперитонеальні і фіксовані відділи |
Дванадцятипала кишка – другий і третій відділи Права половина товстої кишки Ліва половина товстої кишки Пряма кишка |
ТЕХНІКА
Будь-яке УЗД дослідження жіночого таза має починатися з трансабдомінального сканування без компресії за допомогою конвексного датчика 3,5 МГц або 5 МГц для того, щоб отримати панорамний вид таза. Більш висока частота конвексного датчика може бути перевагою для більш худих пацієнтів. Заповнений сечовий міхур корисний при оцінці від середньої до дистальної частини сигмоподібної кишки, а також прямої кишки трансабдомінально. Продовжувати дослідження кишечника необхідно за допомогою високочастотного лінійного датчика. У худіших пацієнтів лінійний датчик 12 МГц може створювати дуже анатомічні зображення. Часто потрібно чергування між декількома датчиками.
Бажано, щоб пацієнти перебували натщесерце протягом як мінімум 4 годин у підгострих або хронічних випадках, і найчастіше голодування необхідно у пацієнта з гострою патологією, що залежить від нього самого. Газ кишечника завжди згадується як обмеження для УЗД кишечника, проте, на практиці уражені сегменти кишки часто не заповнені газом. Градієнтна компресія і переміщення пацієнта в різні позиції допомагають витісняти газ з поля зору. Метод градієнтної компресії був вперше описаний Пуйлартом в 1986 році для оцінки апендикса. В даний час він широко застосовується для сонографії ШКТ. Мета градієнтної компресії полягає в 3-х пунктах: зменшити відстань між датчиком і необхідним сегментом кишки; для витіснення газу в кишечнику, щоб поліпшити видимість; звести до мінімуму болісність і дискомфорт. Градієнтна компресія складається з повільного і неухильного стиснення кишечника між передньою черевною стінкою і задньою частиною черевної стінки. У більш крупних пацієнтів виконання додаткового стиснення шляхом розміщення лівої руки під пацієнтом і натискання на датчик може поліпшити візуалізацію. Позиціонування пацієнтів на лівому боці допомагає ідентифікувати ретроцекальне розташовання апендиксу. Поворот пацієнтів в декількох напрямках може бути використаний для того, щоб повітря виходило з поля зору.
Попередні налаштування, які встановлені для дослідження кишечника виробниками, в даний час широко використовуються і часто включають комбіновану візуалізацію. Гармонійне зображення корисно при скануванні кишечника через особливість природи повітря відбивати ультразвукові промені. Також пропонується використання більш ніж однієї фокальної зони.
Перше завдання – ідентифікувати анатомію ШКТ. Найчастіше сигмоподібну кишку, ліву половину товстої кишки, поперечно-ободову кишку і праву половину товстої кишки легко ідентифікувати за допомогою трансабдомінального підходу, при цьому можна сканувати безперервним чином, починаючи від сигмоподібної кишки і рухаючись вгору по низхідній ободовій кишці, поперечно-ободовій кишці (пам’ятаючи про її рухливість) і вниз вздовж правої половини товстої кишки. Оскільки праві і ліві частини товстої кишки фіксовані, вони часто є корисною відправною точкою діагностики, коли виникають труднощі щодо диференціації товстої кишки. Аноректальна область може бути досліджена за допомогою різних методів, включаючи трансперінеальне, трансвагінальне і трансректальне сканування.
Визначити анатомію правого нижнього квадранта, зокрема розташування сліпої кишки, ілеоцекального клапана і дистального відділу клубової кишки, може бути складним завданням. Права половина товстої кишки фіксується на задній частині черевної стінки, при цьому сліпа кишка може бути варіабельної локалізації. Її можна знайти в точці Мак Бернея, в правому верхньому квадранті або глибоко в порожнині тазу, що особливо характерно для жінок. Тазова локалізація сліпої кишки особливо поширена у жінок. Ілеоцекальний клапан ототожнюється з лійкою, яка нагадує риб’ячий рот, в просвіті сліпої кишки, яка часто виділяється на тлі навколишньої жирової тканини. У пацієнтів жіночої статі, якщо сліпа кишка, термінальний відділ клубової кишки або апендикс не виявляються трансабдомінально, необхідно провести трансвагінальне УЗД.
Крім термінального відділу клубової кишки і дванадцятипалої кишки, інші відділи тонкої кишки досить важко точно локалізувати при УЗД, і при цьому, в основному, використовуються топографічні критерії: худа кишка розташована в лівому верхньому квадранті, а клубова кишка – в області таза. Як обговорювалося раніше, брижа тонкої кишки забезпечує більшу її мобільність, тому топографічні критерії не завжди правильні. Тонка кишка характеризується безліччю складок, що сходяться, тоді як клубова кишка має їх набагато менше.
Гідроколоносонографія описана в літературі головним чином в умовах запальних захворюваннь кишечника. Методика включає введення водної клізми і бускопану після підготовки кишечника; однак ця методика не стала частиною звичайної клінічної практики. Введення води орально під час сканування може значно допомогти в візуалізації шлунка і дванадцятипалої кишки. Пероральний поліетиленгліколь (ПЕГ) також був запропонований для вивчення тонкої кишки під час УЗД. Подібно гідроколоносонографії, методика була описана головним чином при постановці запального захворювання кишечника і не стала частиною звичайної клінічної практики.
Хоча в літературі є деякі відмінності, більшість дослідників використовують порогове значення 4 мм для ідентифікації потовщеної стінки кишки. Товщина стінки зазвичай вимірюється в поперечній площині від внутрішньої ехогенної лінії до зовнішньої кромки серозної поверхні. Якщо визначено, що сегмент кишечника потовщений, шари повинні бути ретельно проаналізовані. Якщо шари стінки кишки збережені, злоякісний процес вважається малоймовірним. І навпаки, якщо шари зруйновані, можливі як злоякісні пухлини, так і сильне запалення (поширене при хворобі Крона).
Коли шари потовщуються, але зберігаються, визначення того, який шар є найбільш зміненим, може надавати додаткову інформацію. Епіцентр потовщення, який розвивається в підслизовому шарі, при цьому є циркулярним і ехогенним, вказує на гострий непухлинний процес, притаманний саме цій петлі кишечника (рис. 5А). Потовщений зовнішній шар, особливо якщо він розташований тільки на одному боці кишки, більш імовірно, вторинний по відношенню до суміжного запального процесу (див. рис. 5В).
Рис 5. (A) Значне потовщення ехогенного підслизового шару (між стрілками), що вказує на гостре запалення у цього пацієнта з інфекційним колітом. (B) Асиметричне потовщення задньої стінки (між відмітками) сліпої кишки із залученням зовнішніх шарів більшою мірою, ніж внутрішніх. У цього пацієнта вторинне потовщення стінки сліпої кишки пов’язане з супутнім апендицитом.
Це відкриття допомагає уникнути можливих діагностичних пасток, при дослідженні захворювань сліпої кишки, коли потовщення є вторинним при розвитку супутнього апендициту.
Ультразвукове дослідження – це техніка в режимі реального часу, тому необхідно також виконувати оцінку перистальтики і стисливості петлі кишки. Також необхідно оцінити вміст просвіту: порожній, заповнений рідиною, заповнений калом або заповнений повітрям (в цьому випадку задня стінка затінена, якщо повітря не усунуте за допомогою компресії або обертанням пацієнта). Перевага УЗД в режимі реального часу також дозволяє локалізувати точку максимальної болючості.
АПЕНДИЦИТ
Апендицит є найбільш поширеною причиною екстреної операції в західній медицині. Відомо, що передопераційна візуалізація знижує частоту хибнопозитивної лапаротомії, і це особливо вірно для жінок. Недавній метааналіз діагностичних показників УЗД і КТ виявив чутливість 78% для УЗД і 91% для КТ, зі специфічністю 83% для УЗД і 90% для КТ.
При апендициті існує безліч варіантів лікування, включаючи лапаротомію, лапароскопію та консервативне лікування антибіотиками з, або без черезшкірного дренування. У поєднанні з клінічною картиною, хірургам потрібно візуальне підтвердження апендициту для прийняття рішень щодо лікування. При цьому повинні бути оцінені ступінь периапендикулярного запалення; ступінь потовщення сліпої кишки або прилеглого відділу тонкої кишки, наявність вогнищевих скупчень рідини, вільного повітря, ознак кишкової непрохідності або мезентеріальної дисемінації.
Щоб ідентифікувати апендикс, слід використовувати метод градієнтної компресії, при цьому починати потрібно в правому верхньому квадранті трохи нижче печінки (вставка 2 і 3).
|
Вставка 2 Ознаки, які дозволяють виключити апендицит |
|
• Діаметр менше 6 мм • Стиснення по всій довжині • Овоїдна форма в поперечному перерізі по всій його довжині |
|
Вставка 3 Ознаки, які дозволяють підтвердити апендицит |
|
• Товщина однієї стінки апендикса більше 3 мм • Нестисливий просвіт по всій довжині • Наявність доплерівського сигналу • Втрата або нерівномірність підслизового шару • Локальна болючість |
Після ідентифікації ілеоцекального клапана і дистального відділу клубової кишки, наступним етапом візуалізується апендикс, який виходить із сліпої кишки без клапана. Оскільки ретроцекальне розташування апендикса є звичайним явищем, коли він не визначається, пацієнти повинні бути поміщені в ліве положення на боці (рис. 6).
Рис. 6. (A) Пацієнт обстежується в положенні на спині. При цьому апендикс не визначається – потенційний псевдонегативний ультразвуковий результат. (B, C). У того ж пацієнта, який досліджується в положенні на лівому боці, визначається запалений ретроцекальний апендикс.
Всі жінки повинні пройти трансвагінальне дослідження, якщо апендикс не визначається зверху. Шляхом окремої ідентифікації ілеоцекального клапана і основи апендикса можна уникнути характерної помилки, коли діагност приймає термінальний відділ клубової кишки за апендикс, або навпаки. Після того, як візуалізовано основу апендикса, починається сканування апендикса по всій довжині, щоб виявити всі його ознаки: сліпий кінець, аперистальтичний тип з типовою кишковою будовою. Це дозволяє уникнути помилкової діагностики петлі кишки в якості апендикса, а також і інших потенційних пасток, таких як розширений сечовід, фалопієві труби або судини (таблиця 1).
|
Таблиця 1 Пастки при ультразвуковому дослідженні апендикса |
|
| Хибнонегативні ультразвукові дані | Рішення |
|
Незвичайне положення апендикса |
|
| Неповна візуалізація апендикса | 1. Переконатися у візуалізації сліпого кінця |
| Хибнонегативні ультразвукові дані | Рішення |
| Помилкове розпізнавання нормального апендикса при наявності апендициту |
1. Динамічне повторне обстеження з короткими проміжками з консультацією хірурга при неоднозначному результаті за даними сонографії та клінічного обстеження 2. Коли діаметр апендикса більше, ніж 6 мм, вимірюється товщина окремо взятої стінки і оцінюється його вміст 3. Використання доплерографії допомагає підтвердити діагноз апендициту |
| Помилкове розпізнавання термінального відділу клубової кишки в якості апендикса |
1. Будьте гранично уважні при ідентифікації ілеоцекального клапана і сліпого кінця апендикса 2. Термінальний відділ клубової кишки має овальну, а не круглу, форму і зазвичай визначається перистальтика |
|
Помилкове розпізнавання вторинно збільшеного апендикса в якості первинного апендициту
|
1. Виявлення основної причини 2. Подумайте про можливу обструкцію вихідного відділу апендикса, коли його діаметр більше 1,5 см |
Це також гарантує те, що запалення, обмежене тільки верхівкою, так званий апендицит, що не береться до уваги.
Після того, як апендикс правильно локалізовано, повинна бути отримана відповідь на наступне питання: чи є він нормальним або патологічним?
Одним з найбільш поширених критеріїв діагностики апендициту при УЗД є зовнішній діаметр при компресії 6 мм. Ця ознака більш корисна для виключення апендициту; тобто апендикс розміром 6 мм або менше, навряд чи має ознаки запалення. Коли апендикс має діаметр більше 6 мм, для визначення апендициту слід використовувати додаткові ознаки. Єдиний виняток з цього – випадок перфоративного апендициту, який зменшився після перфорації і, відповідно, має вимір менше 6 мм. Периапендикулярні зміни в цих випадках повинні запобігати цій помилці. Ще одна корисна ознака при виключенні апендициту – демонстрація овоїдної форми апендикса в поперечному перерізі, але при цьому необхідно простежити за тим, щоб ця ознака була по всій його довжині. При запаленні апендикс майже завжди круглий в поперечному перерізі. Це відрізняє апендикс від петлі кишечника, яка зберігає свій яйцеподібний поперечний переріз навіть при патології. Якщо потовщення стінки кишки відзначається в сегменті з овоїдним поперечним перерізом, патологія апендикса малоймовірна. Якщо апендикс стискається по всій своїй довжині, то наявність апендициту також надійно виключається.
Больовий синдром над апендиксом – корисна ознака, однак цей симптом не зовсім специфічний для апендициту (наприклад, при наявності термінального ілеїту), а також може бути відсутнім, особливо у літніх або дуже молодих, або коли пацієнт приймає стероїди або має ознаки ослабленого імунітету.
Як тільки виявлено апендикс діаметром більше 6 мм і при цьому він нестисливий, необхідно провести ретельну оцінку апендикулярної стінки і його вмісту. Якщо діаметр апендикса перевищує 6 мм, вважається, що вимірювання товщини однієї стінки більше 3 мм підвищує впевненість в наявності запальних змін. Це корисно в тих ситуаціях, коли нормальний апендикс має діаметр більше 6 мм через ущільнення вмісту фекаліями. У багатьох випадках апендициту, однак, його стінка тонка, а не потовщена, а це означає, що величина 3 мм інформативна при діагностуванні запалення, а не для його виключення. Іншим корисним інструментом, що дозволяє уникнути цього потенційного хибнопозитивного результату, є вивчення вмісту апендикса. Нестисливий апендикс, наповнений рідиною викликає підозру. Навпаки, конденсований вміст фекалій є ехогенним і нестисливим. Потім слід оцінити цілісність підслизового шару. Втрата підслизового шару спостерігається при гангренозному апендициті (рис. 7).
Рис. 7. (A) Патологічно змінений апендикс розміром 8 мм (між відмітками) з неушкодженим підслизовим шаром. (B) Патологічно змінений апендикс діаметром 10 мм з нерівномірним підслизовим шаром (стрілка). (C) Патологічно змінений апендикс розміром 11 мм з повною втратою підслизового шару.
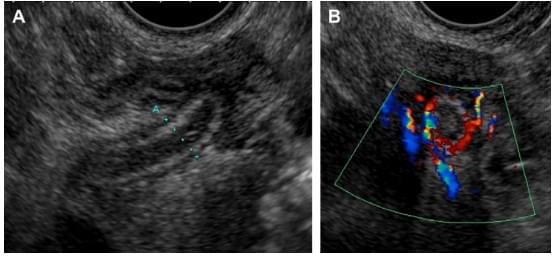
Наявність доплерівського сигналу корисна для підтвердження діагнозу апендициту і підвищення достовірності; однак відсутність сигналу не виключає запалення відростка. Відсутність доплерівського сигналу може бути зафіксовано і в запаленому відростку, особливо при гангренозній формі (рис. 8). Наявність локального дефекту в стінці, особливо на кінчику, слід розглядати як ознаку перфорації (рис. 9).
Рис. 8. (A) Патологічно змінений апендикс, який визначається тільки трансвагінально, розміром 8 мм. (B) Наявність посиленого доплерівського сигналу підтверджує діагноз апендициту.
Рис. 9. (A, B) Два різних пацієнта з перфоративним апендицитом і локальним дефектом стінки на верхівці апендикса (стрілки).
Потім слід оглянути периапендикулярну ділянку. Необхідно встановити ступінь вторинного потовщення термінального відділу клубової кишки і сліпої кишки. Периапендикулярний запальний жир при цьому виглядає як пухлиноподібне, нестисливе, ехогенне утворення з доплерівським сигналом або без нього. Коли запальний жир обмежений мезоапендиксом, він визначається як ехогенне утворення трикутної форми, що прилягає до брижової сторони апендикса (див. рис. 1D). Коли запалення виходить за межі мезоапендикса, запалений жир може охоплювати велику ділянку, особливо, коли сальник втягується в запальний процес. Слід виключити присутність локального скупчення рідини. Скупчення рідини менше 4 см може реагувати на антибіотикотерапію з, або без аспірації під візуальним контролем. Для скупчення рідини більше 4 см потрібно черезшкірне дренування.
При оцінці пацієнтів з апендицитом можуть виникнути два особливих сценарії. Перший – неоднозначний апендикс при КТ дослідженні. Зазвичай це апендикс, який має діаметр більше 6 мм при відсутності периапендикулярних запальних або вогнищевих змін сліпої кишки. Нормальний апендикс на КТ може мати розміри від 2 до 11 мм. Характерний клінічний сценарій – пацієнт, якого відправили на КТ щоб виключити ниркову кольку, не має явних ознак ниркового конкременту, але в той же час має неоднозначну картину апендикса. Першою опцією в диференціальній діагностиці є введення внутрішньовенного контрасту для оцінки апендикулярного посилення, однак, ми віддаємо перевагу – цілеспрямована оцінка апендикса за допомогою УЗД. Це дозволяє локалізувати точку найбільшої болючості і оцінити стисливість апендикса. Якщо стисливість нормальна, то той апендикс, який на КТ мав вимір більше 6 мм, може стискуватися до менш ніж 6 мм при УЗД (рис. 10).
Рис. 10. Чітко видимий апендикс на КТ без периапендикулярних запальних змін (стрілка). (B) Той же апендикс при УЗД (між мітками), круглий в поперечному перерізі, діаметром 8 мм і при цьому не піддається компресії. (C) Наявність доплерівського сигналу підтверджує діагноз апендициту.
Другий сценарій, який може виникнути, – неоднозначний апендикс при УЗД. Зазвичай це апендикс, який має діаметр 6 мм або 7 мм і при цьому не стискається. Товщина однієї стінки апендикса також має граничне значення. Доплерівський сигнал відсутній, а больовий синдром неоднозначний. У цих випадках може бути важко визначити, чи пов’язана нестисливість відростка з нормальним вмістом або нормальною лімфоїдною тканиною. Корисною стратегією в цих випадках, при прямому контакті з фахівцем-хірургом, є динамічне спостереження за пацієнтами в клінічних умовах з повторенням УЗД протягом 24 годин.
Ще одним важливим моментом щодо диференціальної діагностики апендициту є випадок, коли обструкція відростка викликана не апендиколітом або лімфоїдною гіперплазією, а скоріше пухлиною. Ретельна ультразвукова оцінка основи апендикса допомагає уникати можливої помилки хибнонегативної діагностики новоутворення сліпої кишки або апендикса. Слід проявляти обережність, особливо якщо діаметр апендикса становить понад 15 мм, тому що це часто пов’язано з неопластичною обструкцією.
ТЕРМІНАЛЬНИЙ ІЛЕЇТ
Інфекційні причини термінального ілеїту, включаючи Yersinia, Campylobacter, Salmonella і Shigella, можуть викликати клінічну картину, ідентичну проявам апендициту. Роль УЗД в цих випадках полягає в тому, щоб діагностувати потовщення термінального відділу клубової кишки і ідентифікувати нормальний апендикс, щоб уникнути хірургічного втручання. Потовщення стінки клубової кишки є ключовою особливістю, яка переважно визначається за рахунок внутрішніх шарів стінки кишки. Потовщення може також включати сліпу кишку, а також може поширюватися на весь правий відділ товстої кишки. Ілеоцекальний клапан може бути різко вираженим, при цьому зазвичай визначається брижова аденопатія (рис. 11).
Рис. 11. (A) Yersinia викликає концентричне потовщення термінального відділу клубової кишки (між товстими білими стрілками) зі збереженням шарів стінки кишки. Зверніть увагу на нормальну будову апендикса (маленька біла стрілка) позаду клубової кишки. (B) Відзначається потовщення стінки до 5 мм (між мітками). (C) Мезентеріальні лімфовузли (між мітками).
ЗАПАЛЬНІ ЗАХВОРЮВАННЯ
Запальні захворювання кишечника розглядаються як прояв 2 захворювань: виразкового коліту (ВК) товстої кишки і хвороби Крона. Обидві патології можуть починатися гостро у вигляді первинної атаки, або із загостреннями і ускладненнями захворювання. Такі пацієнти також можуть мати клініку розриву кісти яєчника, апендициту або іншої патології кишечника, і тому при цьому необхідно проводити ретельну ультразвукову оцінку. Ці пацієнти часто досить молоді, протягом їх хвороби потрібно багато досліджень, і при цьому УЗД ідеальне для того, щоб уникнути кумулятивного опромінення. Ендоскопія є наріжним каменем оцінки запального захворювання кишечника; однак вона надає тільки інформацію про просвіт та слизову оболонку. Зображення на УЗД, КТ та МРТ безпосередньо відображають стан стінки кишки і періентеральну область. З усіх методів, УЗД є найбільш економічно ефективним, найбільш доступним і найбільш підходящим методом для повторного обстеження. Це єдиний метод діагностики в даний час, який пропонує справжню візуалізацію в реальному часі.
ХВОРОБА КРОНА
Хвороба Крона вражає тільки ободову кишку (в 30%), тільки тонку кишку (в 20%) і як товсту, так і тонку кишку (в 50%). Хоча МРТ і КТ ентерографія і контрастна клізма мають найвищу діагностичну точність для виявлення кишкової патології і позакишкових ускладнень хвороби Крона, вони не завжди доступні і не підходять для серійного обстеження. Було показано, що УЗД особливо ефективно при ураженні клубової кишки (приблизно у 50% пацієнтів спостерігається захворювання клубової кишки, зазвичай дистальні 15- 25 см), але методика залежить від оператора і вимагає значних знань. Ультразвукове дослідження часто є методом вибору при гострому захворюванні. Мета-аналіз ролі УЗД при діагностиці хвороби Крона виявив чутливість 75% і специфічність 97% при пороговому значенні товщини стінки кишки – 4 мм. Було показано, що УЗД є корисним першим діагностичним тестом у пацієнтів, у яких клінічно підозрюється наявність хвороби Крона, перш ніж приступати до подальших більш інвазивних досліджень. Цей метод відіграє ключову роль у спостереженні за пацієнтами з відомим діагнозом для оцінки місця розташування і ступеня вираження ураження, для виявлення абсцесів і стриктур. Він також може бути використаний для оцінки післяопераційного рецидиву (вставка 4).
|
Вставка 4 Значення ультразвуку при хворобі Крона |
|
1. Оцінка пацієнтів з гострим больовим синдромом у правому нижньому квадранті живота 2.Первинна оцінка пацієнтів з хворобою Крона, яка підозрюється клінічно 3. Визначення анатомічного розташування і ступеня вираження захворювання 4. Виявлення ускладнень 5. Подальше спостереження за пацієнтами після медикаментозної терапії |
ПОКАЗАННЯ 1 і 2: пацієнти з гострим болем у правому нижньому квадранті живота або первинна оцінка при підозрі на хворобу Крона
Ключовою ознакою хвороби Крона є потовщення стінки кишки, зазвичай як мінімум помірне – від 5 мм до 14 мм. Потовщення стінки кишки – неспецифічна ознака, яка зустрічається і при інших інфекційних, запальних і неопластичних станах. Тому ймовірність наявності хвороби Крона підвищується, коли патологічний процес вражає ілеоцекальний відділ, має сегментарний характер з вогнищами неураженої кишки і при наявності періанальних ускладнень, таких як фістула і абсцес. Помилково негативні результати при УЗД виникають тоді, коли на ранній стадії захворювання уражається тільки слизова оболонка, яка не викликає потовщення стінки кишки. Стратифікація (пошарова будова) стінки кишки зберігається на ранній стадії захворювання. У міру того, як захворювання стає більш важким і трансмуральним, шари погано диференціюються, при цьому вони остаточно стають частково або повністю зруйнованими. Крім того, уражений сегмент кишки зазвичай жорсткий і має ознаки зниженої або відсутньої перистальтики. Також може бути оцінена ангуляція петель кишечника.
Хоча огляд слизової оболонки і є територією ендоскопістів, ретельна оцінка за допомогою ультразвуку може виявляти глибокі виразки і внутрішньом’язові лінійні тріщини (вони можуть містити або не містити газ) в м’язовій пластинці слизової оболонки і підслизовому шарі (рис. 12).
Рис.12. Первісна візуалізація при хворобі Крона. Стратифікація стінки кишки збережена, однак визначається наявність глибокої виразки у вигляді локального руйнування ехогенного підслизового шару (біла стрілка).
Постзапальні псевдополіпи визначаються як пристінкові вузлики, особливо при наявності рідини в просвіті кишечника. Як і при апендициті, слід також оцінювати картину навколо стінки кишки. Так звана «повзуча жирова тканина» при хворобі Крона визначається як пухлиноподібна, нестислива прилегла ділянка жирової тканини, найчастіше з лінійними гіпоехогенними смужками, які проходять через неї. Це найбільш помітно на брижовому краї. При хронічному процесі він може стати гетерогенним або навіть гіпоехогенним. Цей процес викликає класичне розділення петель кишечника, що визначається при дослідженні з барієм, але також може бути оцінене при УЗД.
При хвороби Крона також часто визначаються мезентеріальні вузли. Вони зазвичай гіпоехогенні, мають овальну конфігурацію і їх розмір уздовж короткої осі більше 5 мм. Вони можуть утворювати конгломерати.
ПОКАЗАННЯ 3: Оцінка і ступеня захворювання.
Одним з найбільш важливих факторів, що впливають на точність УЗД при хворобі Крона є локалізація захворювання з високою чутливістю. Ефективність ультразвукового дослідження підтверджена для термінального відділу клубової кишки і лівої половини товстої кишки, однак чутливість УЗД для прямої кишки і проксимальних відділів тонкої кишки значно нижче.
Коли на сонограмі підозрюється хвороба Крона, через сегментарний характер ураження кишки, дослідження кишечника має виконуватися за описаним раніше алгоритмом. Незважаючи на те, що клубова кишка є найбільш поширеним місцем захворювання і при цьому вона досить легко візуалізується на сонограмі, інші можливі локалізації патологічного процесу також доступні для виявлення, якщо при цьому використовується методологічний підхід. Пряму кишку можна побачити при трансвагінальному або трансперінеальному скануванні у жінок (рис. 13А, В). Дванадцятипала кишка є сліпою плямою, якщо її спеціально не шукати.
Рис. 13. (A) Хвороба Крона прямої кишки, трансвагінальне дослідження в сагітальній проекції. (B) Хвороба Крона прямої кишки, аксіальна проекція. (C) Хвороба Крона тонкої кишки (не термінальний відділ клубової кишки) визначається тільки при трансвагінальному скануванні. Зверніть увагу на потовщення стінки кишки, особливо підслизового шару.
ПОКАЗАННЯ 4: Виявлення ускладнень
У пацієнтів з хворобою Крона, від 17% до 82% випадків спостерігається принаймні одна фістула (нориця). Вони особливо поширені в термінальному відділі клубової кишки і в анусі. Фістула може виникати між ураженим сегментом і сусідніми сегментами кишечника (ентеро-ентеральна), черевною стінкою (ентеро-кутанна), сечовим міхуром (везіко-ентеральна), піхвою і заочеревинним простором. Вони також можуть сліпо закінчуватися в товщі брижі. Вони часто мають активний доплерівський сигнал, а також можуть містити або не містити повітря (рис. 14).
Рис. 14. Два різних пацієнта з фістулами, вторинними по відношенню до хвороби Крона. Вони визначаються як гіпоехогенні лінійні тракти, які поширюються за межі стінки кишки в сусідні тканини. (A) Васкуляризований гіпоехогенний тракт (стрілка). (B) Фістула (довга стрілка), яка веде до локального абсцесу (короткі стрілки).
Використання ручної компресії іноді допомагає переміщати повітря з фістули, що ще раз підтверджує його присутність на сонограмі. За даними досліджень, при ретельному ультразвуковому дослідженні чутливість і специфічність діагностики нориць при хворобі Крона становить 74% і 95% відповідно.
Абсцеси часто є результатом утворення фістули і визначаються у 12-30% пацієнтів. Вони зазвичай виявляються уздовж брижового краю, часто розвиваються у товщі поперекового м’язу, параколічній кишені або брижі термінального відділу клубової кишки (див. рис. 14B). Вони визначаються як локальні скупчення рідини, часто з нерівномірною стінкою. Вони можуть містити повітря і клітинний детрит. На думку експертів, для диференціальної діагностики від фістули зі сліпим кінцем, абсцес повинен бути більше 2 см в діаметрі. Чутливість і специфічність УЗД в діагностиці абсцесу при хворобі Крона за даними систематичного огляду літератури становить 84% і 93% відповідно.
Стриктури зустрічаються у 21% пацієнтів з ураженням клубової кишки і часто вимагають хірургічного втручання. Було показано, що ультразвук здатний виявляти стриктури з високою точність у вигляді потовщеної жорсткої петлі ураженої кишки з вузьким просвітом. При цьому, проксимальніше цього місця, просвіт кишки розтягнутий (більше 3 см) і заповнений або рідиною, або ехогенним вмістом. Часто в проксимальних відділах розрізняється гіперперистальтика. Чутливість і специфічність УЗД в діагностиці стриктури при хворобі Крона за даними систематичного огляду літератури становить 79% і 92% відповідно.
ПОКАЗАННЯ 5: діагностика післяопераційного рецидиву
Хірургічне лікування при хворобі Крона використовується лише тоді, коли пацієнти не реагують на консервативну терапію, або в разі розвитку ускладнень, таких як фістула або стриктура. На жаль, частота рецидивів досить висока. Протягом 3 років при ендоскопічному дослідженні виявляється від 85% до 100% рецидивів, при цьому, якщо розглядати тільки симптоматичний рецидив, то цифра дещо нижча – 34%-86%. Було показано, що УЗД корелюють з ендоскопією при виявленні післяопераційного рецидиву (рис. 15).
Рис. 15. Рецидив в неотермінальному відділі клубової кишки. (A) Поперечний переріз неотермінального відділу клубової кишки. Визначається потовщення стінки кишки до 7 мм і доплерівський сигнал, що відповідає запаленню. (B) Поздовжня проекція неотермінального відділу клубової кишки. Зверніть увагу на збереження шарів стінки кишки з потовщенням цих шарів (між мітками). (C) КT-ентерограма, яка підтверджує дані наявності рецидиву в неотермінальному відділі клубової кишки (стрілка).
АКТИВНІСТЬ ХВОРОБИ
Можливість оцінювати активність захворювання відіграє важливу роль в лікуванні і прогнозі хвороби Крона. Найбільш широко використовуваним методом є клінічний індекс активності хвороби Крона; однак цей метод має обмеження. Колоноскопія – це метод вибору для визначення активності в товстій, і кінцевому відділі клубової кишки, однак він є інвазивним і не може оцінювати іншу частину тонкої кишки. УЗД пропонує 3 потенційних методи оцінки активності процесу. Показано, що кольорова доплерографія верхньої брижової артерії і доплерографічна щільність судин в кишці на квадратний сантиметр корелюють з активністю хвороби. Однак цей показник ще не увійшов в рутинну клінічну практику. В даний час досліджується контрастне УЗД, що може збільшувати чутливість і специфічність, з точки зору оцінки активності хвороби. Результати дослідження ехо-картини товщини стінки в сірій шкалі не стали ефективними для прогнозування активності хвороби. Оскільки лікування запальної стриктури є терапевтичною проблемою, а фіброзна стриктура – хірургічною, було б корисно, якби метод візуалізації був здатний розрізняти ці два стани. Крім того, у міру відкриття новіших і більш дорогих медичних методів лікування, необхідний ефективний і об’єктивний метод візуалізації оцінки активності хвороби у відповідь на терапію. Для цього будуть потрібні серійні дослідження, для яких УЗД або УЗД з контрастуванням підходять ідеально.
Особливої згадки заслуговує хвороба Крона і вагітність. Якщо захворювання знаходиться в стані ремісії під час зачаття, приблизно одна третина пацієнтів матиме рецидив і, отже, може знадобитися візуальна діагностика. Якщо хвороба активна під час зачаття, у двох третин пацієнтів буде стійке захворювання, а в цій популяції у двох третинах жінок захворювання буде прогресувати. Ці цифри, крім безпеки УЗД під час вагітності, наголошують на необхідності підготовки кваліфікованих фахівців з ультразвукового дослідження.
ВИРАЗКОВИЙ КОЛІТ
Виразковий коліт (ВК), на відміну від хвороби Крона, є патологією, яка обмежена товстою кишкою і починається практично завжди з прямої кишки без ділянок чергування здорової кишки та уражених зон. Оскільки це захворювання втягує товсту кишку і обмежене слизовою оболонкою, воно особливо добре підходить для ендоскопічної оцінки. Ультразвук відіграє набагато меншу роль при ВК, ніж при хворобі Крона. Хоча хвороба і обмежується слизовою оболонкою, вона може викликати потовщення всіх шарів, особливо підслизового, що призводить до потовщення стінки кишки найчастіше від 5 мм до 10 мм. Однак м’язовий шар зазвичай є нормальним або тільки злегка потовщеним, при цьому в цілому стратифікація стінки зберігається. Глибокі виразки, як при хворобі Крона, при ВК не спостерігаються. Періентеральні ураження зазвичай відсутні. Періколічний набряк і рідина не характерні для ВК. При хронічному захворюванні зникає гаустрація, що призводить до характерної картини водопровідної трубки, яка також розпізнається при УЗД. Псевдополіпи визначаються як ехогенні вузлики, які виступають в просвіт, особливо коли уражений сегмент містить рідину. В цілому досить важко достовірно відрізняти коліт при хворобі Крона від ВК, а кращими предикторами є локалізація ураження і наявність періентеральних уражень.
Відрізнити ВК від інших колітів з інфекційної природою, як правило, неможливо при УЗД. У той же час, при псевдомембранозному коліті часто визначається ознака «акордеона», яка є результатом посиленої гаустрації внаслідок вираженого підслизового набряку, що зазвичай не спостерігається при ВК (рис. 16). Таке потовщення настільки виражене, що порушує форму просвіту кишки, при цьому зовнішня м’язова оболонка тонка. Воно часто асоціюється з асцитом. Крім того, велику роль відіграє анамнез недавнього використання антибіотиків.
Рис. 16. Ознака акордеона при псевдомембранозному коліті, що нехарактерно для ВК.
ДИВЕРТИКУЛИ
Дивертикулярная хвороба – звичайне явище в західному світі. За оцінками, одна третина людей старше 40 років страждає від цієї хвороби, а у 10%-25% людей з дивертикульозом в анамнезі є як мінімум один епізод гострого дивертикуліту. Як і в багатьох інших випадках, які обговорюються в цій статті, клінічні прояви цього захворювання неспецифічні. Класично пацієнти мають біль в лівому нижньому квадранті, підвищену кількість лейкоцитів і лихоманку. Однак лихоманка і кількість лейкоцитів не мають високої діагностичної чутливості, навіть при наявності абсцесу, що підкреслює необхідність візуалізації для постановки правильного діагнозу і правильного лікування.
Існує кілька досліджень, в яких порівнюються методи діагностики дивертикуліту. Багато з них були опубліковані до 2000 року. При цьому було показано, що у при УЗД чутливість становила – 85%, а специфічність – 84%, в той же час при КТ – 91% і 77% відповідно. Оскільки УЗД часто є першим методом дослідження, особливо у жінок в пременопаузі, радіологи та фахівці ультразвукової діагностики повинні бути знайомі з ознаками дивертикуліту при УЗД. Правильний алгоритм у пацієнтів з дивертикулітом, який підозрюється клінічно, починається з проведення УЗД, особливо у молодих пацієнтів при відсутності перитонеальних ознак. Пацієнтам, у яких не виявлено ознак при УЗД, може бути виконана КТ, що також виконується в разі виявлення великих абсцесів для визначення можливості черезшкірного дренування.
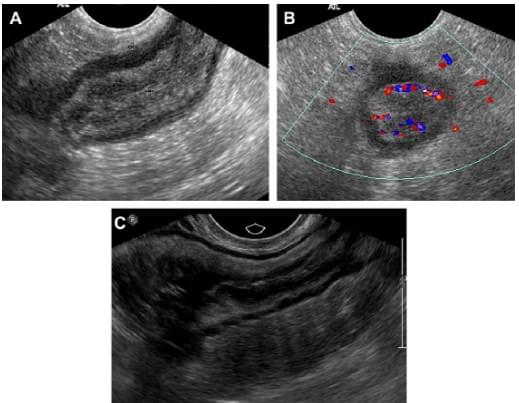
При УЗД діагноз дивертикуліта виставляється в разі, коли визначається потовщення стінки кишки в місці найбільшої болючості, яке перевищує відстань 4 мм від внутрішньої ехогенної поверхні кишки до зовнішнього краю ехогенного серозного шару на тлі наявності запаленого дивертикулу. Дивертикул – це локальне випинання, яке виникає з стінки товстої кишки, пов’язане з локальним порушенням структури шарів кишки на рівні його шийки. Його структура може бути гіпоехогенною, гіперехогенною або гіперехогенною з гіпоехогенним обідком. Його вміст може викликати або не викликати акустичне затінення (рис. 17).
Рис. 17. Трансвагінальне сканування при гострому дивертикуліті. Зверніть увагу на переважне потовщення гіпоехогенного м’язового шару, а не підслизового шару (тонка стрілка). Дивертикул визначається як локальне випинання, що виступає за стінку кишки. В даному випадку з ехогенним вмістом, який не викликає тіні, і гіпоехогенним обідком (товста стрілка). Навколишня ехогенна жирова тканина і локальна болючість відповідають запальному процесу (зірочки).
Запалення виражається наявністю ехогенної нестискаємої навколишньої жирової тканини. Необхідно оцінювати периентеральні особливості, включаючи наявність або відсутність вогнищ повітря поза просвітом, локальне скупчення рідини/абсцес, фістулу і суміжну з зоною ураження вільну рідину.
Хоча дивертикуліт найчастіше має лівосторонню локалізацію, правобічний дивертикуліт також добре відомий. Ці випинання часто є вродженими істинними дивертикулами, що означає, що вони містять всі шари стінки кишки. Цей факт пояснює те, чому правобічний дивертикуліт не пов’язаний з такими ускладненнями, як абсцес, перфорація і фістула, які спостерігаються при лівосторонньому захворюванні. Вік пацієнтів при цьому часто молодший, клінічні ознаки можуть бути ідентичні апендициту. Вкрай важливо, щоб на сонограмі був ідентифікований змінений дивертикул в епіцентрі запалення і максимального потовщення стінки, з одночасним документальним підтвердженням нормальної структури апендикса. Це пов’язано з тим, що правобічний дивертикуліт, як правило, лікується консервативно. Якщо пацієнт з правостороннім дивертикулітом ненавмисно відправляється в операційну, це може привести до правобічної геміколектомії, так як дивертикул проявляється тільки запаленими тканинами, що створює інтраопераційне враження швидше на користь пухлини, ніж в сторону дивертикуліту (рис. 18).
Рис. 18. (A) Молодий пацієнт чоловічої статі, якого направили на УЗД для того, щоб виключити апендицит. Зверніть увагу на локальне потовщення стінки кишки в зоні шийки дивертикула (стрілка) і навколишньої ехогенної жирової тканини. Апендикс визначається окремо, при цьому він не змінений. (B) Підтвердження на КТ (стрілка).
ДИФЕРЕНЦІАЛЬНА ДІАГНОСТИКА: КОЛІТ ПРОТИ ПУХЛИН
Пухлини шлунково-кишкового тракту можуть мати гостру клінічну маніфестацію, особливо після розвитку перфорації. В цілому, диференціальна діагностика гострого запалення, наприклад дивертикуліта від злоякісного процесу, може бути утруднена як клінічно, так і при візуальній діагностиці. Тому рекомендується, щоб перша атака дивертикуліта після гострого прояву була досліджена або за допомогою рентгенографії з барієвої клізмою, або за допомогою колоноскопії. Однак при УЗД є свої особливості, які можуть бути корисними для діагностики, зокрема, оцінка збереження шарів стінки кишки. Пухлина зазвичай поширюється в межах більш короткого сегмента, ніж запальний процес, при цьому має місце випинання і асиметрична будова. Стратифікація втрачається. Зазвичай ознаки перифокального запалення відсутні, коли немає супутньої перфорації (рис. 19 і 20). Якщо втрачена пошарова структура стінки кишки, без запалення навколо товстої кишки і при наявності збільшених сусідніх лімфовузлів, слід підозрювати злоякісний процес. Якщо шари стінки кишки збережені, і при цьому визначаються запальні зміни навколо товстої кишки, то більш ймовірний діагноз коліту або дивертикуліту.
Рис. 19. (A) На КТ визначається локальне неспецифічне потовщення із залученням правої половини товстої кишки у пацієнта з больовим синдромом у правому нижньому квадранті живота. (B) Той же пацієнт при УЗД має типові ознаки злоякісного процесу, які включають втрату пошарової будови стінки кишки, а також ексцентричне і об’ємне потовщення короткого сегменту кишки. Аденокарцинома правої половини товстої кишки в зоні візуалізації. (C) Інший пацієнт з больовим синдромом у правому нижньому квадранті живота і неспецифічним локальним потовщенням правої половини товстої кишки на КТ. (D) Той же пацієнт зі збереженими шарами стінки кишки, що підтверджує запалення, а не злоякісний процес.
Рис. 20. (A) Пацієнт з больовим синдромом у правому нижньому квадранті живота; ексцентричні гіпоехогенні потовщення короткого сегменту кишки з втратою стратифікації. (B) Той же пацієнт при КТ. Під час операції виявлено лімфома.
ІШЕМІЯ
Мультиспіральна КT є вихідним методом вибору при підозрі на ішемію кишечника. При УЗД ішемія проявляється сегментарним ураженням і зазвичай на великій відстані стратифікація стінки кишки може бути збережена, а доплерівський сигнал може бути знижений або відсутній. Відсутність артеріального кровотоку пов’язана з поганим прогнозом. Зміни периколічної жирової клітковини зазвичай пов’язані з трансмуральним некрозом. Хоча ішемія не є показанням для проведення УЗД, можуть виникати дві ситуації, при яких знання певних сонографічних ознак може допомогти в постановці правильного діагнозу.
Перша ситуація має місце тоді, коли на КТ визначається потовщення стінки кишки без будь-яких ішемічних особливостей і необхідно провести диференціальну діагностику ішемії від запального процесу. Ступінь потовщення стінки кишки на сонограмі не є достатньо корисною ознакою, однак якщо є різко знижений, або відсутній доплерівській сигнал, і при цьому відсутній артеріальний кровоток – передбачається наявність ішемії. Якщо доплерівський сигнал досить легко визначається – це говорить на користь запалення. Важливо переконатися в тому, що настройки оптимізовані для необхідної чутливості і використовується відповідний фільтр для визначення малооб’ємного і низькошвидкісного кровотоку, широка ширина захвату і максимальне посилення (рис. 21).
Рис. 21. (A) КТ показало потовщення стінки правої половини товстої кишки. Пневматоз стінки кишки був поставлений під сумнів (стрілка). Показники лактату в нормі. (B) При УЗД чітко підтверджено наявність пневматозу (стрілка). Також не було виявлено доплерівського сигналу (не показано), що свідчить на користь ішемії, а не запалення.
Друга ситуація має місце тоді, коли пацієнта направляють на УЗД з неспецифічним болем в животі і при цьому не підозрюється клінічна ішемія. Оскільки симптоми ішемії досить неспецифічні, цей клінічний сценарій можливий. У цих пацієнтів спочатку виявляється потовщення стінки кишки, що часто визначається при визначенні точки максимального больового синдрому при компресії датчиком. При доплерографічному дослідженні можна запідозрити діагноз ішемії, що є показанням до подальшої оцінки за допомогою КТ (рис. 22). Зовсім недавно було проаналізовано УЗД з контрастуванням при оцінці ішемії кишечника, і при цьому отримані позитивні результати. Однак роль цього методу в клінічній практиці ще не встановлена.
Рис. 22. (A) Літній чоловік, був спрямований на УЗД в зв’язку з неспецифічним абдомінальним больовим синдромом після повної заміни колінного суглоба. Виявлено потовщення стінки правої половини товстої кишки в місці максимального больового синдрому. (B) Доплерівський сигнал не був виявлений, незважаючи на максимізацію параметрів, що свідчить на користь ішемії, а не запалення. Виконано КТ. Ішемія підтверджена при хірургічному втручанні.
НЕПРОХІДНІСТЬ ТОНКОЇ КИШКИ
Як і при ішемії, мультиспіральна КТ є методом вибору при непрохідності тонкої кишки. Однак пацієнти, у яких інформація про медичний анамнез обмежена, або, коли присутній мовний бар’єр, можуть направлятися на УЗД. Внутрішня переповнена рідиною структура блокованих петель тонкої кишки робить їх добре видимими при УЗД оцінці. При ідентифікації та системному послідовному аналізі розширених петель при сонографії можна виявити зону обструкції і причину непрохідності. Непрохідність тонкої кишки підозрюється тоді, коли тонка кишка має діаметр більше 3,0 см на проміжку більше 10 см, а в її просвіті велика кількість вмісту. Чітко визначається гіперперистальтика на тлі вираженої циркулярної складчастості. На відміну від цього, товстокишкова непрохідність зазвичай визначається у вигляді розширеної тонкої кишки зі зменшеною перистальтикою, товста кишка також може бути розширена.
ЖИРОВІ ПІДВІСКИ ТОВСТОЇ КИШКИ
Жирові підвіски товстої кишки – жирові придатки товщиною від 1 см до 2 см і довжиною від 2 см до 5 см, які висять навпроти мезентеріального краю товстої кишки вздовж двох поздовжніх рядів кишкових стрічок (теній). Вони найбільш численні в сигмоподібній і сліпій кишці. Ці придатки можуть піддаватися перекручення або тромбозу їх центральної вени, що призводить до гострого больового синдрому. Типові пацієнти молодші пацієнтів з дивертикулітом. Клінічно цей стан може імітувати картину або дивертикуліту, або апендициту. Як правило, пацієнти можуть точно локалізувати точку свого больового синдрому, часто одним пальцем. Зазвичай супутні симптоми, такі як діарея і нудота, відсутні, а лабораторні дані при цьому нормальні. Наявність лихоманки варіює. Оскільки клінічна картина при запаленні жирового підвіску товстої кишки і дивертикуліті практично не відрізняється, дані повинні підтвердитися радіологічним діагнозом, що є вкрай важливим, тому що даний стан вимагає проведення не хірургічного, а консервативного лікування.
На сонограмі запалення жирового підвіску товстої кишки (апендажит) визначається як жирове утворення овоїдної форми, яке прилягає до товстої кишки безпосередньо під черевною стінкою, при цьому воно болюче і не піддається компресії (рис. 23). Його центр може бути гіпоехогенним, що є вторинною зміною в результаті крововиливу, також часто визначається тонкий гіпоехогенний обідок (рис. 24).
Рис. 23. (A) Запалений жировий придаток товстої кишки – болісне утворення жирової тканини (стрілки), що прилягає до лівої половини товстої кишки. Зверніть увагу на локальне ексцентричне потовщення зовнішнього шару лівої половини товстої кишки (зірочки), яке вказує на суміжний запальний процес, а не на патологію самої товстої кишки. (B) Підтверджено на КТ (стрілка).
Рис. 24. (A) Запалений жировий придаток товстої кишки (апендажит) на УЗД, з гіпоехогенним центром (стрілка). (B) Інший пацієнт з подібною патологією – визначається жирове утворення з гіпоехогенним обідком (стрілки).
Додатково може визначатися супутнє локальне потовщення суміжної стінки товстої кишки, але при цьому стінка товстої кишки не повинна бути потовщена по колу. Утворення переміщається разом з товстою кишкою при диханні, але часто також може бути фіксоване до суміжної очеревини. Доплерівський сигнал зазвичай відсутній (на відміну від дивертикуліта). При диференціальній діагностиці в правих відділах живота повинен бути підтверджений нормальний апендикс, а в лівих – проведено ретельний пошук можливого запаленого дивертикулу.
ІНФАРКТ ВЕЛИКОГО ЧЕПЦЯ
Інфаркт великого чепця зустрічається набагато рідше, ніж запалення жирового підвіску товстої кишки. Він зазвичай розвивається в правих відділах живота і може являти собою картину, подібну з апендицитом. Як і при запаленні жирового підвіску товстої кишки, лікування консервативне. Повинен бути підтверджений нормальний апендикс. Інфаркт великого чепця також є гіперехогенною нестисливою ділянкою жирової тканини, проте він зазвичай більше запаленого жирового підвіску товстої кишки. Він розташований попереду правої половини товстої кишки і часто фіксований до очеревині.
РЕЗЮМЕ
Таким чином, ультразвукове дослідження кишечника вимагає значного досвіду, але надзвичайно інформативне, особливо у жінок в пременопаузі, які надходять в діагностичне відділення з тазової болем. Гінекологічні та шлунково-кишкові причини болю в області тазу можуть викликати схожі клінічні прояви. Коли гінекологічна причина для больового синдрому у пацієнтки не виявлена, слід оцінити органи шлунково-кишкового тракту. При цьому необхідні знання анатомії стінки кишки і шлунково-кишкового тракту в цілому. Необхідно використовувати методологічний підхід. Доведено, що УЗД є точним в діагностиці апендициту, дивертикуліту і запального захворювання кишечника. Знання сонографічних особливостей тонкокишкової непрохідності та кишкової ішемії запобігає постановці неправильного діагнозу і дозволяє раціонально використовувати подальші методи візуалізації. Для проведення досліджень рекомендуємо використовувати апарат від компании GE Voluson E8.
Для якісного ультразвукового дослідження кишечника Вам необхідне відповідне обладнання. Пропонуємо переглянути наш каталог УЗД апаратів, наші менеджери проконсультують Вас по будь-якому питанню.