Резюме
Передумови
Викидень у другому триместрі та передчасні пологи є значними глобальними проблемами. Серкляж виконується для запобігання втраті вагітності та передчасних пологів. Ми мали на меті визначити ефективність монофіламентного шовного матеріалу порівняно із плетеним шовним матеріалом щодо частоти втрат вагітності у жінок, яким проводили серкляж.
Методи
C-STICH було прагматичним, рандомізованим, контрольованим дослідженням, яке проводилося у 75 акушерських відділеннях у Великій Британії. Жінки з одноплідною вагітністю, яким було виконано серкляж у зв’язку із втратою вагітності або передчасними пологами в анамнезі, або за показаннями УЗД, були централізовано рандомізовані (1:1) з використанням методу мінімізації для накладання монофіламентного шва або плетеної нитки шовної для серкляжу. Жінки та оцінювачі результатів були замасковані до розподілу наскільки це було можливо. Первинним результатом була втрата вагітності, визначена як викидень, мертвіння або смерть новонародженого протягом першого тижня життя, проаналізована у популяції з наміром лікуватися (тобто у всіх жінок, які були випадково розподілені). Безпека також оцінювалася у групі жінок, які мали намір лікуватися. Дослідження було зареєстровано у ISRCTN, ISRCTN15373349.
Результати
У період з 21 серпня 2015 року по 28 січня 2021 року 2049 жінок було рандомізовано для накладання монофіламентного шва (n=1025) або плетеного шва (n=1024). Первинний результат було встановлено у 1003 жінок у групі з монофіламентним швом та 993 жінок у групі з плетеним швом. Втрата вагітності відбулася у 80 (8-0%) з 1003 жінок у групі монофіламентного шва та 75 (7-6%) з 993 жінок у групі плетеного шва (скориговане співвідношення ризиків 1-05 [95% ДІ від 0-79 до 1 -40], скоригована різниця ризиків 0-002 [95% ДІ від -0-02 до 0-03]).
Інтерпретація
Монофіламентний шов не знижує частоти втрат вагітності порівняно з плетеним швом. Клініцисти повинні використовувати результати дослідження для обговорення вибору шовного матеріалу з метою оптимізації результатів.
Фінансування
Програма оцінювання технологій охорони здоров’я Національного інституту медичних досліджень.
Вступ
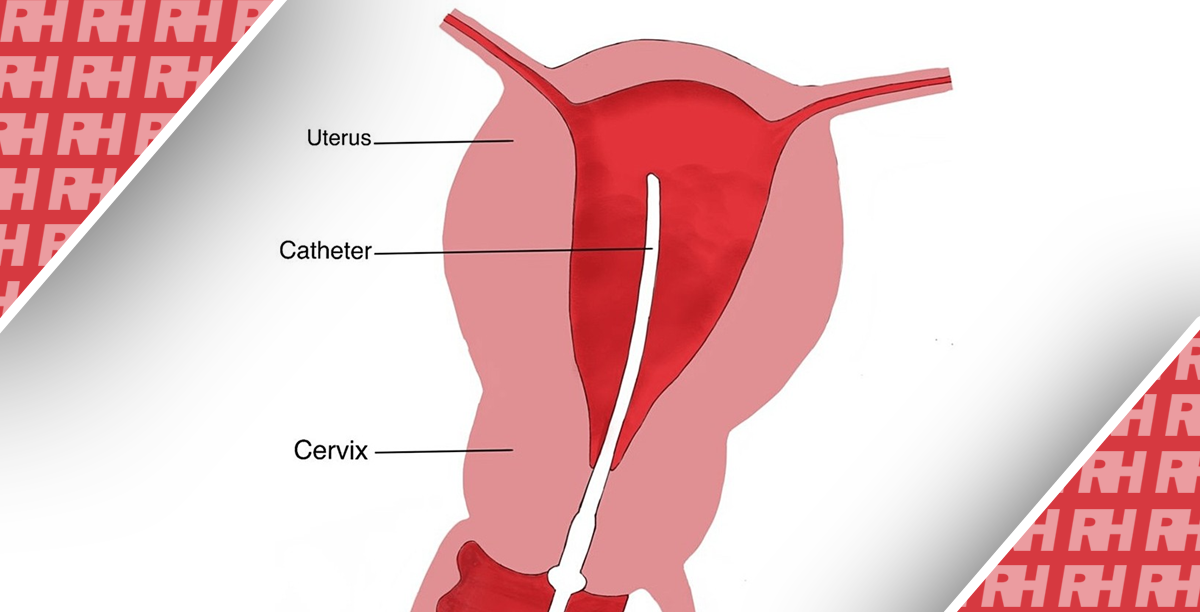
Передчасні пологи є значною глобальною проблемою, яка ускладнює приблизно 10% усіх вагітностей.1 Наслідки передчасних пологів можуть бути клінічно значущими: деякі діти народжуються занадто рано, щоб вижити, а ті, хто вижив, мають ускладнення на все життя, такі як церебральний параліч.2 Причини передчасних пологів. є складними та багатофакторними.3 Однією з причин є недостатність шийки матки, яка зустрічається у 0-5-1-0% вагітних жінок, і для якої проведення серкляжу є потенційним методом лікування. Показаннями до проведення серкляжу є попередній викидень у другому триместрі або передчасні пологи в анамнезі, попередні операції на шийці матки або коротка довжина шийки матки, виявлена під час трансвагінального ультразвукового дослідження шийки матки.4, 5 Для виконання серкляжу можна використовувати дві методики: Широдкара, який передбачає розтин сечового міхура з накладенням швів навколо надпіхвової частини шийки матки з поглибленням шовної нитки, або цервікальний шов Макдональда, який передбачає накладання кисетного шва якомога вище навколо верхньої частини шийки матки.6.
Періопераційні рішення під час серкляжу можуть вплинути на ефективність втручання 7 наприклад, вибір шовної нитки є одним з таких рішень. Для серкляжу зазвичай використовують як монофіламентні, і мультифіламентні (плетені) нитки. Попереднє опитування, проведене у Великобританії, показало, що 87% лікарів віддають перевагу плетеним ниткам, а 13% – монофіламентним. буде важко видалити.
Дослідження у контексті
Докази до цього дослідження
Ми здійснили пошук у базах даних MEDLINE, EMBASE, CINHL та ISRCTN з моменту створення баз даних до 2 лютого 2013 року без мовних обмежень, використовуючи пошукові терміни “Cerclage”, “cervix”, “suture” та “Mersilene suture”. Наш пошук постійно оновлювався протягом усього періоду дослідження. Рандомізованих контрольованих досліджень, які б порівнювали шовний матеріал із плановим чи факультативним цервікальним швом, не було виявлено. Розширення пошуку на нерандомізовані дослідження дозволило виявити обсерваційні дослідження, які показали зниження неонатальної смертності та передчасних пологів із 18% при використанні плетеного шва до 7% при використанні монофіламентного шва при серкляжі. Крім того, дані свідчать про те, що мультифіламентна (плетена) шовна нитка при цервікальному шві викликала значні порушення мікробіома піхви із втратою домінування лактобактерій. Ці дані спостережень підтвердили гіпотезу про те, що плетені шви схильні до інфікування, що призводить до викиднів та передчасних пологів.
Додаткова цінність цього дослідження
Це перше рандомізоване контрольоване дослідження, в якому оцінювалося вплив використання монофіламентного шовного матеріалу на втрату вагітності порівняно з плетеним шовним матеріалом. Надійність структури дослідження та високі показники збереження вагітності забезпечили внутрішню валідність та дозволили інтерпретувати отримані результати з упевненістю. Групи були збалансовані за необхідністю розсічення сечового міхура під час серкляжу, запланованим або поточним застосуванням прогестерону та клінічними показаннями для серкляжу – змінними, які є потенційно прогностичними для ймовірності успіху серкляжу. Прагматична структура включала ряд показань для серкляжу (за винятком невідкладних випадків) та відображала різноманітність сучасної британської практики, що підвищує узагальнення результатів.
Висновки з усіх наявних доказів
Ми дійшли висновку, що у жінок, які потребують серкляжу, монофіламентний шов не дає додаткових переваг порівняно з плетеним швом щодо первинного результату рівня викиднів.
Спостережні дані нерандомізованого систематичного огляду свідчать про перевагу використання монофіламентного шва порівняно з плетеним швом у запобіганні втраті вагітності (7-0% проти 18-9%; відношення ризиків [ВР] 0-34 [95% ДІ 0-18-0-63]). 9, 10 Відповідно до цих даних спостережень, додаткові дослідження підтвердили гіпотезу про те, що монофіламентні шви можуть бути кращими за плетені нитки, оскільки плетені нитки можуть діяти як резервуар для патогенних бактерій, спричиняючи дисбактеріоз піхви та підвищуючи ризик викиднів.5 Ця гіпотеза була підтверджена дослідженнями мікробіому, в яких було показано, що монофіламентні нитки зменшують дисбіоз піхви, тим самим запобігаючи зсуву мікробіому в бік патогенних бактерій і покращуючи результати для матері та новонародженого завдяки профілактиці інфекції. Немає жодних доказів з рандомізованих контрольованих досліджень, які б обґрунтовували вибір шовної нитки для піхвового серкляжу шийки матки з метою запобіганню втраті вагітності.
Метою дослідження C-STICH було порівняти вплив монофіламентного шва та плетеного шва на частоту втрат вагітності у жінок, які потребують піхвового серкляжу шийки матки.
Методи
Структура дослідження
Ми провели багатоцентрове, рандомізоване, прагматичне дослідження переваги в 75 акушерських відділеннях Великобританії. Етичне схвалення дослідження було отримано від Комітету з етики досліджень Кембриджу та Хартфордширу (REC № 14/EE/1293). Повна інформація про методи та протокол дослідження була опублікована раніше.11
Учасники
До участі в дослідженні допускалися жінки, які потребують піхвового серкляжу шийки матки в рамках стандартної медичної допомоги. До участі в дослідженні допускалися жінки віком від 18 років з одноплідною вагітністю та показаннями до серкляжу шийки матки. Показання до серкляжу визначалися як три або більше попередніх викидні в середині терміну або передчасні пологи (≤28 тижнів), накладання швів на шийку матки під час попередніх вагітностей, втрата плоду в середині триместру або передчасні пологи з укороченою шийкою матки (≤25 мм) під час поточної вагітності або занепокоєння лікаря щодо ризику передчасних пологів на підставі даних анамнезу або результатів ультразвукового дослідження. Жінки були виключені, якщо вони були включені в C-STICH раніше; потребували екстреного або рятувального серкляжу; потребували негайного накладання швів; або мали розрив плодових оболонок або їх було видно. Також були виключені жінки, у яких серкляж мав бути проведений будь-яким іншим доступом, окрім вагінального (наприклад, через черевну порожнину). Всі учасниці надали письмову інформовану згоду. Жодних обмежень щодо гестаційного віку не застосовували для отримання згоди, рандомізації або проведення серкляжу.
Рандомізація та маскування
Учасниці були рандомізовані (1:1) для виконання піхвового серкляжу шийки матки монофіламентими або плетеними швами. Рандомізація проводилася за допомогою захищеної онлайн-системи рандомізації з використанням мінімізації для збалансування розподілу в групах відповідно до запланованої дисекції сечового міхура (так чи ні), наміру розпочати прийом прогестерону або його поточного застосування (так чи ні), показань для піхвового серкляжу (≥3 попередніх викиднів в середньому терміні вагітності або передчасних пологів [≤28 тижнів] в анамнезі), накладання швів на шийку матки під час попередніх вагітностей, випадки викиднів в середині триместру або передчасних пологів з наявним вкороченням шийки матки в анамнезі [≤25 мм], або занепокоєння клініциста щодо ризику передчасних пологів на підставі анамнезу або результатів ультразвукового дослідження), а також за місцем проведення відбору. Система рандомізації забезпечувалася централізовано відділом клінічних досліджень Бірмінгема. Лікарі, які виконували вагінальний серкляж шийки матки, не могли бути необізнані на рахунок шовного матеріалу яким виконували серкляж, а в історії хвороби фіксувався тип встановленого серкляжу та хірургічна техніка. Жінки та інший дослідницький персонал (наприклад, мікробіологи, оцінювачі результатів) були замасковані, наскільки це було можливо, під час призначення лікування.
Операції
Прагматичний дизайн дослідження заохочував хірургів, які виконували піхвовий серкляж шийки матки, використовувати власну хірургічну техніку, з усіма періопераційними етапами на власний розсуд. Тільки шовний матеріал був попередньо визначений відповідно до рандомізованого розподілу. Там, де це було можливо, заохочувалося використання Mersilene (Ethicon, Raritan, NJ, США; не розсмоктується і складається з поліетилентерефталату) для плетеного шва і Ethilon (Ethicon; не розсмоктується і складається з довголанцюгових аліфатичних полімерів нейлону) для монофіламентного шва.
За жінками спостерігали до 28 днів після пологів або виписки додому (залежно від того, що відбулося раніше). За новонародженими, які вижили та народилися передчасно (гестаційний вік <37 тижнів), спостерігали до передбачуваної дати пологів або виписки додому (залежно від того, що відбулося раніше). За дітьми, народженими в строк, спостерігали до 28 днів після пологів або виписки додому (залежно від того, що відбулося раніше).
Отримані результати
Первинним результатом була втрата вагітності, визначена як викидень і перинатальна смертність, включаючи будь-яку мертвонародженість або смерть новонародженого протягом першого тижня життя. Вторинні наслідки включали всі результати, що входять до основного набору результатів для передчасних пологів.12 Ключовим вторинним результатом був час від зачаття до завершення вагітності (з будь-якої причини). Вторинними наслідками для матері та вагітності були викидень та передчасна неонатальна смерть (визначена як пологи до 24 тижнів), мертвонародження (визначене як внутрішньоутробна смерть ≥24 тижнів), термін гестації при пологах (включаючи <28, <32 та <37 тижнів при народженні ≥24 тижнів), час від зачаття до початку спонтанних вагінальних пологів (у живонароджених ≥24 тижнів), сепсис (у будь-який час вагітності та до 7 днів після пологів), визначений як інфекція плюс будь-які два системні прояви інфекції з перелічених нижче: лихоманка (≥38°C) або гіпотермія (<36°C), тахікардія (ЧСС >90 ударів за хвилину), тахіпное (частота дихання >20 вдихів за хвилину), передчасний передпологовий розрив плодових оболонок, спосіб початку пологів (спонтанний або індукований), спосіб розродження (вагінальний, оперативний вагінальний або кесарів розтин), ускладнення при встановленні серкляжу (розрив шийки матки, кровотеча з шийки матки) розрив плодових оболонок або травма сечового міхура), ускладнення при видаленні серкляжного шва (розриви шийки матки, потреба в анестезії або утруднене зняття швів) та інші материнські ускладнення (включаючи вагінальну кровотечу, застосування стероїдів, хоріоамніоніт, пірексію матері та госпіталізацію у відділення інтенсивної терапії або реанімації в інтранатальному та післяпологовому періоді). Вторинними неонатальними наслідками були рання неонатальна смерть (визначена як смерть протягом 7 днів після пологів), пізня неонатальна смерть (визначена як смерть через 7 днів і менше 28 днів після пологів), центильний показник маси тіла при народженні, скоригований на гестаційний вік і стать, мала маса тіла для гестаційного віку і статі (<10-го центилю), реанімація при народженні, потреба в додатковому догляді (госпіталізація у відділення інтенсивної терапії новонароджених або перехідний догляд) та тривалість перебування у відділенні додаткового догляду, антибіотики протягом 72 годин, сепсис (клінічно діагностований або мікробіологічно підтверджений), ранні порушення нейророзвитку (серйозна аномалія на УЗД черепа), респіраторна підтримка та дні на респіраторній підтримці, додаткова потреба в кисні у віці 36 тижнів після менструації, некротичний ентероколіт (стадія 2 або 3 за Беллом), ретинопатія передчасно народжених дітей, що потребувала лікування лазером, інвалідність та вроджені аномалії. Серйозні небажані явища були зареєстровані протягом усього дослідження як для матері, так і для дитини.
Статистичний аналіз
На основі попередніх мета-аналізів,9, 11 ми підрахували, що для виявлення відносного зниження ризику викиднів на 41% з 19-0% у групі плетеного шва до 11-2% у групі монофіламентного шва з 90% потужністю при α-рівні 0-05, враховуючи інфляцію, необхідний обсяг вибірки у 900 жінок, що дозволить оцінити рівень відсіву на рівні 2-5%, був необхідний. Цей розмір вибірки був консервативним, щоб врахувати ризик упередженості, притаманний обсерваційним дослідженням, який, ймовірно, перебільшує розмір будь-якого ефекту лікування. Враховуючи невизначеність щодо оцінок, які використовувалися для визначення частоти викиднів, комітет з моніторингу даних відстежував об’єднану групову частоту подій і в липні 2017 р. рекомендував збільшити розмір вибірки через нижчу частоту подій, ніж очікувалося. Ця зміна була впроваджена 5 березня 2018 року. Щоб виявити таке ж відносне зниження, припускаючи, що об’єднаний показник втрат вагітності становить 7-4%, було погоджено переглянутий розмір вибірки у 2050 жінок (що еквівалентно 9-3% у групі з плетеним швом і 5-5% у групі з монофіламентним швом, при цьому всі інші початкові параметри залишилися фіксованими). Об’єднана частота подій і розрахунок не були розкриті групі управління дослідженням.
Перед початком аналізу було визначено комплексний план статистичного аналізу. Первинний результат аналізувався в популяції з наміром лікуватись (тобто у всіх рандомізованих учасників). Всі оцінки відмінностей між групами були представлені з двосторонніми 95% ДІ, скоригованими на мінімізацію змінних (де була можлива конвергенція). Час від зачаття до закінчення вагітності, гестаційний вік на момент пологів та час від зачаття до початку спонтанних вагінальних пологів були додатково скориговані на гестаційний вік на момент рандомізації.
Первинний результат аналізували за допомогою логарифмічно-біноміальної моделі зі змішаними ефектами для отримання скоригованого ВР і різниці ризиків (РР; з використанням функції тотожного зв’язку), включаючи центральну тенденцію як випадковий фактор. Статистична значущість параметра групи лікування визначалася шляхом вивчення відповідної статистики χ2 (отриманої з моделі, яка генерувала ВР). Для контролю загальної частоти помилок першого типу було заплановано ієрархічний підхід до тестування; якщо первинний результат відповідав критеріям переваги, то ключовий вторинний результат (час від зачаття до завершення вагітності) також тестувався з використанням цього підходу. Для інших вторинних результатів формальних перевірок гіпотез не проводилося.
Бінарні материнські результати та три бінарні неонатальні результати (рання неонатальна смерть, пізня неонатальна смерть та малий для гестаційного віку) були проаналізовані відповідно до первинного результату, але не підлягали перевірці гіпотез. Для безперервних показників вторинних результатів (центиль маси тіла при народженні та гестаційний вік при пологах) скориговані середні відмінності оцінювали за допомогою лінійної регресійної моделі, включаючи центральну тенденцію як випадковий фактор. Час до події аналізували за допомогою регресійних моделей Кокса. Ускладнення, пов’язані з проведенням та видаленням серкляжного шва, а також всі інші неонатальні наслідки аналізували лише описово, за винятком випадків, коли загальна частота подій перевищувала 3%, тоді формальний аналіз проводили відповідно до бінарних вторинних наслідків. Безпека була проаналізована в популяції жінок, які мали намір лікуватися, за винятком небажаних явищ, пов’язаних з проведенням або видаленням серкляжного шва, які можна було проаналізувати лише у жінок, яким було проведено або видалено серкляжний шов.
Чутливість та допоміжні аналізи первинного результату включали аналіз за протоколами, що включав лише жінок, які вважалися належними, та аналіз за методом лікування, коли жінок аналізували залежно від шовної нитки, що використовувалася для першого серкляжу. Ми також провели аналіз, щоб дослідити відсутні дані про первинні результати за допомогою так званого підходу “переломного моменту”, який досліджував можливість того, що відсутні відповіді були відсутні не випадково. Ми провели аналіз заздалегідь визначених підгруп (обмежений лише первинним показником результату) для наступних випадків: запланований розтин сечового міхура (так чи ні), намір розпочати прийом прогестерону або його поточне застосування (так чи ні), показання до серкляжу (три або більше попередніх викидні в середині терміну або передчасних пологів [≤28 тижнів] в анамнезі, накладання швів на шийку матки під час попередніх вагітностей, викидні в середині триместру або передчасні пологи з поточною вкороченою шийкою матки [≤25 мм] в анамнезі або занепокоєність клініциста ризиком передчасних пологів, обумовленою анамнезом або даними ультразвукового сканування). Вплив цих підгруп досліджувався шляхом додавання до регресійної моделі параметрів взаємодії підгруп за групами лікування. p-значення за результатами тестів на статистичну неоднорідність були представлені з оцінкою ефекту та оцінкою невизначеності в межах кожної підгрупи. Крім того, були представлені співвідношення для кількісної оцінки різниці між ефектами лікування, оціненими в кожній підгрупі.
Всі аналізи були виконані в SAS (версія 9.4) або Stata (версія 17.0). Незалежний нагляд за дослідженням здійснював керівний комітет дослідження. Конфіденційну перевірку всіх наявних даних, а також анонімні повідомлення про серйозні побічні ефекти, що виникли в учасників, було розглянуто комітетом з моніторингу даних; не було виявлено жодних підстав для рекомендації припинити дослідження. Це дослідження зареєстровано в ISRCTN, ISRCTN15373349.
Роль джерела фінансування
Фінансуюча організація не брала участі в розробці дизайну дослідження, зборі даних, аналізі даних, інтерпретації даних, написанні звіту або прийнятті рішення про подання результатів для публікації.
Результати
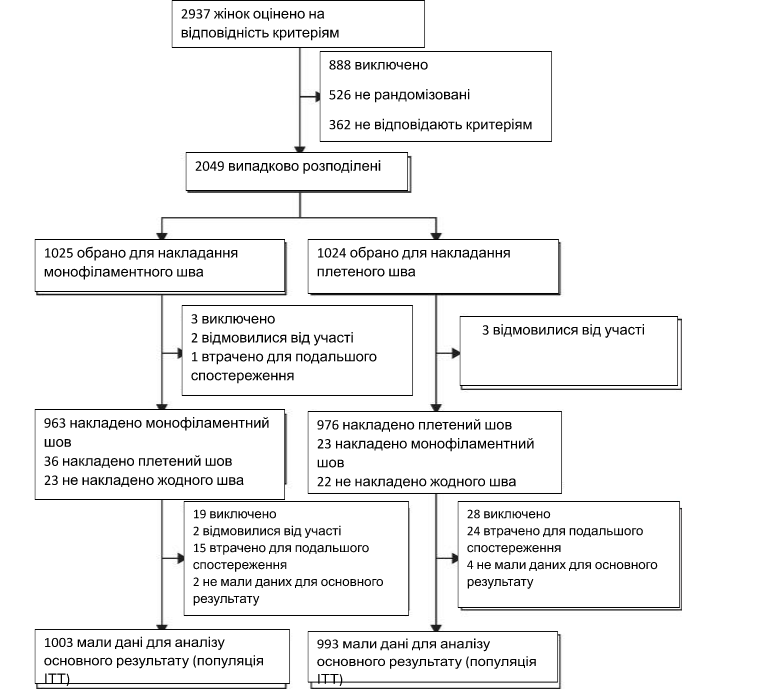
У період з 21 серпня 2015 року по 28 січня 2021 року 2937 жінок пройшли скринінг на відповідність критеріям участі, з яких 2049 були рандомізовані до групи з монофіламентною шовною ниткою (n=1025) або групи з плетеною шовною ниткою (n=1024; рис. 1). Частота відміни ниток і втрат до моменту спостереження були подібними в обох групах.
Зображення 1
Під час зарахування в дослідження базові характеристики були збалансовані між групами (таблиця 1). Середній вік становив 32-9 років (SD 5-0), середній ІМТ на момент запису на прийом – 27-7 кг/м2, а 1158 (56-5%) з 2048 жінок були білими. Серкляж був проведений у 1998 (97-8%) з 2043 жінок, і 963 (94-2%) з 1022 жінок у групі з монофіламентним швом і 976 (95-6%) з 1021 жінки в групі з плетеним швом отримали тип шва, який був їм рандомізований (рис. 1). 1003 жінки з групи монофіламентного шва і 993 жінки з групи плетеного шва мали доступні дані для первинного аналізу результатів, і тому були включені в аналіз наміру лікуватися.
Таблиця 1. Початкові характеристики учасників
| Монофіламентний шов (n=1025) | Плетений шов (n=1023
* ) |
||
|---|---|---|---|
| Характеристики учасниць | |||
| Гестаційний вік при рандомізації, тижні | 16·5 (3·7) | 16·6 (3·8) | |
| Вік матері, роки | 32·8 (5·0) | 33·0 (5·1) | |
| Етнічна приналежність | |||
| Біла | 592 (58·1%) | 566 (55·8%) | |
| Азіатка | 197 (19·3%) | 196 (19·3%) | |
| Чорношкіра | 181 (17·8%) | 205 (20·2%) | |
| Змішана | 36 (3·5%) | 37 (3·7%) | |
| Інша | 13 (1·3%) | 10 (1·0%) | |
| Дані відсутні | 6 (0·6%) | 9 (0·9%) | |
| ІМТ під час запису на прийом, кг/м22
† |
27·2 (6·3)
‡ |
28·1 (6·5)
§ |
|
| Історія вагітності | |||
| Кількість вагітностей | 2·0 (1·0–4·0) | 2·0 (1·0–4·0) | |
| Кількість виношених вагітностей | |||
| Бездітна | 307 (30·0%) | 309 (30·2%) | |
| 1–3 | 661 (64·5%) | 661 (64·6%) | |
| >3 | 57 (5·6%) | 53 (5·2%) | |
| Середнє | 1·0 (0–2·0) | 1·0 (0–2·0) | |
| Викидні в першому триместрі | 0 (0–1·0) | 0 (0–1·0) | |
| Викидні в середині триместру | 1·0 (0–1·0) | 1·0 (0–1·0) | |
| Переривання вагітності | 0 (0–0) | 0 (0–0) | |
| Мертвонароджені (народжені ≤33+6 тижнів) | 0 (0–1·0) | 0 (0–1·0) | |
| Пологи живими (народжені між ≥34 і <37 тижнів) | 0 (0–0) | 0 (0–0) | |
| Пологи при терміні ≥37 тижнів | 0 (0–1·0) | 0 (0–1·0) | |
| Клінічні характеристики | |||
| Проведено ультразвукове дослідження довжини шийки матки | 709 (69·2%) | 718 (70·2%) | |
| Найкоротша довжина шийки матки до цервікального розтину, мм¶ | 23·2 (9·8) | 23·1 (9·0) | |
| Поглиблення шийки матки
¶ |
|||
| Так | 239 (33·7%) | 248 (34·5%) | |
| Ні | 419 (59·1%) | 435 (60·6%) | |
| Невідомо | 51 (7·2%) | 35 (4·9%) | |
| Основні показання для серкляжу
‖ |
|||
| Передбачуваний ризик передчасних пологів за даними анамнезу або УЗД | 620 (60·5%) | 619 (60·5%) | |
| Накладення швів на шийку матки під час попередніх вагітностей | 219 (21·4%) | 220 (21·5%) | |
| В анамнезі втрата плоду в середині триместру або передчасні пологи з укороченою шийкою матки | 164 (16·0%) | 160 (15·6%) | |
| В анамнезі ≥3 попередніх викиднів в середньому терміні або передчасних пологів | 22 (2·2%) | 24 (2·4%) | |
| Запланована методика серкляжу включає розтин сечового міхура
‖ |
174 (17·0%) | 175 (17·1%) | |
| Намір розпочати прийом прогестерону
‖ |
415 (40·5%) | 414 (40·5%) | |
| Попередня операція на шийці матки | 258 (25·7%) | 280 (28·1%) | |
| Дані відсутні | 19 (1·9%) | 28 (2·7%) | |
| Тип попередньої операції на шийці матки
** |
|||
| Одне попереднє велике петлева ексцизія зони трансформації | 123 (48·1%) | 131 (46·8%) | |
| Дві попередніх великих петлевих ексцизій зони трансформації | 45 (17·6%) | 53 (18·9%) | |
| Ножова конусна біопсія | 29 (11·3%) | 32 (11·4%) | |
| Інше | 59 (23·1%) | 64 (22·9%) | |
| Дані відсутні | 2 (<1·0%) | 0 | |
| Профілактичні антибіотики при установці серкляжу | 471 (48·9%) | 466 (48·3%) | |
| Дані відсутні | 35 (3·5%) | 35 (3·5%) | |
Дані представлені як середнє значення (СЗ), n (%) або медіана (ІКР). Знаменники для повних даних були розраховані без урахування відсутніх даних.
* За винятком жінки, яка була рандомізована помилково, оскільки її дані не були зібрані.
† Дані щодо ІМТ доступні лише у версії 2.0 (або новішій) форми для проведення серкляжу.
‡ Відсутні дані для 678 жінок.
- Дані відсутні для 686 жінок.
¶ У жінок, які пройшли ультразвукове дослідження довжини шийки матки.
‖ Змінна для мінімізації.
** Серед жінок, які мали в анамнезі попередні операції на шийці матки.
†† Інше включає >2 великих петлевих ексцизії зони трансформації, великі петлевої ексцизії зони трансформації та конусні біопсії, >1 конусну біопсію, міомектомії, накладання швів на шийку матки, біопсії, вагінальну трахелектомію з приводу раку шийки матки, припікання, кольпоскопії, гістероскопічна резекція дворогої матки та перегородки матки, холодова коагуляція, кріотерапія, лазерне лікування, видалення поліпів, відновлення посткоїтальних розривів та видалення перегородки матки.
У жінок, яким було встановлено серкляж і які були відібрані з використанням версії 2.0 (або новішої) форми для проведення серкляжу.
Ми не виявили статистично значущої різниці в первинних результатах між групами. 80 (8-0%) з 1003 жінок у групі з монофіламентним швом і 75 (7-6%) з 993 жінок у групі з плетеним швом втратили вагітність (скоригований ВР 1-05 [95% ДІ від 0-79 до 1-40]; скоригований РР 0-002 [95% ДІ від -0-02 до 0-03]; p=0-73; таблиця 2). Аналіз чутливості та допоміжні аналізи мали мінімальний вплив на оцінку ефекту. Для аналізу критичної точки, який оцінював вплив відсутності даних про первинний результат, якщо припустити, що у жінок з відсутніми даними в групі плетеного шва не було випадків викиднів, нам потрібно було припустити, що понад 95% жінок з відсутніми даними в групі монофіламентного шва мали втрату вагітності, щоб змінити висновок про результат (на користь плетеного шва). І навпаки, якщо припустити, що у жінок з відсутніми даними в групі монофіламентного шва не було викиднів, а в групі плетеного шва всі жінки з відсутніми даними мали втрату вагітності, висновок про результат не змінився б на користь монофіламентного шва (зобр. 2).
Таблиця 2. Наслідки вагітності та материнства
| Монофіламентний шов | Плетений шов | Оцінка (95% ДІ) | РР (95% ДІ) | ||
|---|---|---|---|---|---|
| Викидні | 80/1003 (8·0%) | 75/993 (7·6%) | RR 1·05
* (0·79 to 1·40) |
0·00
† (−0·02 to 0·03) |
|
| Середній час від зачаття до закінчення вагітності, тижні (РР; n) | 37·9 (35·6–39·1; n=1008) | 38·0 (35·4–39·1; n=998) | HR 1·04
‡ (0·95–1·14) |
.. | |
| Викидень або передчасна смерть новонародженого | 60/1003 (6·0%) | 49/993 (4·9%) | RR 1·21
§ (0·84–1·74) |
0·01
† (−0·01 to 0·03) |
|
| Мертвонародження | 8/1003 (<1·0%) | 11/993 (1·1%) | RR 0·72
§ (0·29 to 1·77) |
0·00
¶ (−0·01 to 0·01) |
|
| Середній термін вагітності при пологах, тижнів (СВ; n)
‖ |
37·2 (3·3; n=926) | 37·2 (3·4; n=919) | 0·02
** (−0·29 to 0·32) |
.. | |
| Гестаційний вік на момент пологів <28 тижнів
‖ |
34/926 (3·7%) | 35/919 (3·8%) | RR 0·96
(0·61 to 1·53) |
0·00
¶ (−0·02 to 0·02) |
|
| Гестаційний вік на момент пологів <32 тижнів
‖ |
77/926 (8·3%) | 86/919 (9·4%) | RR 0·89
§ (0·66 to 1·19) |
−0·01
† (−0·03 to 0·02) |
|
| Гестаційний вік на момент пологів <37 тижнів
‖ |
258/926 (27·9%) | 265/919 (28·8%) | RR 0·96
§ (0·83 to 1·11) |
−0·01
† (−0·05 to 0·03) |
|
| Медіана часу від зачаття до початку спонтанних вагінальних пологів, тижнів (РР; n) | 37·9 (35·6–39·4; n=342) | 38·0 (35·7–39·6; n=342) | HR 1·07
‡ (0·91 to 1·26) |
.. | |
| Сепсис у матері | 39/1000 (3·9%) | 67/988 (6·8%) | RR 0·58
* (0·40 to 0·82) |
−0·03
† (−0·05 to −0·01) |
|
| Передчасний розрив плодового міхура перед пологами | 199/1006 (19·8%) | 201/997 (20·2%) | RR 0·98
§ (0·82 to 1·16) |
−0·01
† (−0·04 to 0·03) |
|
| Спосіб ініціювання пологів | |||||
| Спонтанні | 446/957 (46·6%) | 437/951 (46·0%) | RR 0·99
§ (0·91 to 1·07) |
−0·01
† (−0·05 to 0·04) |
|
| Індуковані | 327/957 (34·2%) | 338/951 (35·5%) | .. | .. | |
| Кесарів розтин | 184/957 (19·2%) | 176/951 (18·5%) | .. | .. | |
| Тип пологів | |||||
| Вагінальні | 490/953 (51·4%) | 513/943 (54·4%) | RR 0·94
(0·86 to 1·02) |
−0·03
(−0·08 to 0·01) |
|
| Оперативні вагінальні | 112/953 (11·8%) | 81/943 (8·6%) | .. | .. | |
| Кесарів розтин | 351/953 (36·8%) | 349/943 (37·0%) | .. | .. | |
| Вагінальна кровотеча | 142/995 (14·3%) | 154/988 (15·6%) | RR 0·91
* (0·74 to 1·12) |
−0·01
† (−0·04 to 0·02) |
|
| Вживання стероїдів | 294/1000 (29·4%) | 303/993 (30·5%) | RR 0·97
§ (0·85 to 1·10) |
−0·01
† (−0·05 to 0·03) |
|
| Хоріоамніоніт | 26/956 (2·7%) | 57/957 (6·0%) | RR 0·45
* (0·29 to 0·71) |
−0·03
¶ (−0·05 to −0·01) |
|
| Пірексія матері (інтранатальна) | 22/1003 (2·2%) | 35/992 (3·5%) | RR 0·62
* (0·37 to 1·05) |
−0·01
† (−0·03 to 0·00) |
|
| Пірексія матері (післяпологова) | 44/1001 (4·4%) | 44/989 (4·5%) | RR 0·98
* (0·65 to 1·48) |
0·00
† (−0·02 to 0·02) |
|
| Поступлення до відділення з високим рівнем утримання (до пологів) | 17/1003 (1·7%) | 21/996 (2·1%) | RR 0·80
* (0·43 to 1·51) |
−0·01
† (−0·02 to 0·01) |
|
| Госпіталізація у відділення інтенсивної терапії (до пологів) | 0/1002 | 1/995 (<1·0%) | .. | .. | |
| Поступлення до відділення з високим рівнем утримання (після пологів) | 52/999 (5·2%) | 50/986 (5·1%) | RR 1·02
* (0·70 to 1·49) |
0·00
† (−0·02 to 0·02) |
|
| Госпіталізація у відділення інтенсивної терапії (після пологів) | 1/998 (<1·0%) | 5/986 (<1·0%) | RR 0·20
§ (0·02 to 1·69) |
0·00
¶ (−0·01 to 0·00) |
|
Дані представлені у вигляді n/N (%), якщо не вказано інше. ВР=відносний ризик. RD=різниця ризиків. ВР=відношення ризиків. ВІТ=відділення інтенсивної терапії.
* Скориговано за параметрами мінімізації: первинне показання для серкляжу, намір розсічення сечового міхура під час проведення серкляжу, намір розпочати прийом прогестерону; значення <1 свідчать на користь монофіламентної шовної нитки.
† Скориговано з урахуванням параметрів мінімізації: первинне показання до проведення серкляжу, намір розсічення сечового міхура під час проведення серкляжу та намір розпочати прийом прогестерону (центральну тенденцію вилучено з моделі через проблеми з конвергенцією); значення <0 свідчать на користь монофіламентної шовної нитки.
‡ Скориговано на параметри мінімізації: первинне показання для серкляжу, намір розсічення сечового міхура під час проведенні серкляжу, намір розпочати прийом прогестерону, центральну тенденцію та гестаційний вік; значення <1 свідчать на користь монофіламентної шовної нитки.
- Скоригована з урахуванням параметрів мінімізації: первинне показання для серкляжу, намір розсічення сечового міхура під час проведення серкляжу та намір розпочати прийом прогестерону (центральну тенденцію вилучено з моделі через проблеми з конвергенцією); значення <1 свідчать на користь монофіламентного шовного матеріалу.
¶ Нескоригована оцінка (змінні коригування вилучені з моделі через проблеми зі збіжністю); значення <0 свідчать на користь монофіламентної шовної нитки.
‖ У живонароджених ≥24 тижнів.
** Середня різниця, скоригована за параметрами мінімізації: первинне показання до серкляжу, необхідність розтину сечового міхура під час проведення серкляжу, намір початку прийому прогестерону, центральну тенденцію та гестаційний вік; значення >0 свідчать на користь монофіламентної шовної нитки.
†† Нескоригована оцінка (коригувальні змінні вилучені з моделі через проблеми зі збіжністю); значення <1 на користь монофіламентної шовної нитки.
‡‡ Далі скориговано на гестаційний вік при рандомізації.
- § У породіль з терміном вагітності ≥24 тижнів, які мали спонтанні вагінальні пологи (монофіламентний шов N=342; плетений шов N=342).
¶¶ Скориговано на параметри мінімізації: первинне показання для серкляжу, необхідність розтину сечового міхура під час проведення серкляжу та намір початку прийому прогестерону (центральну тенденцію видалено з моделі через проблеми з конвергенцією); значення >1 свідчать на користь монофіламентної шовної нитки (вагінальні пологи vs. оперативних вагінальних пологів або пологів шляхом кесаревого розтину).
‖‖ З урахуванням параметрів мінімізації: первинне показання для серкляжу, запланована методика серкляжу включає розтин сечового міхура та намір розпочати прийом прогестерону (центральну тенденцію вилучено з моделі через проблеми конвергенції); значення >0 свідчать на користь монофіламентного шовго матеріалу (вагінальні пологи проти оперативних вагінальних пологів або кесаревого розтину).
Зображення 2. Аналіз критичної точки для оцінки відсутніх даних у групі монофіламентного шва (А) та групі плетеного шва (Б)
Для ключової підгрупи планової дисекції сечового міхура існували докази потенційного диференційованого ефекту лікування (pinteraction=0-05;), але оцінки в кожній підгрупі суттєво не відрізнялися. Не було виявлено статистично значущих відмінностей у вторинних наслідках для матері, за винятком материнського сепсису та хоріоамніоніту, частота яких була нижчою в групі з монофіламентним швом, ніж у групі з плетеним швом (ВР 0-58 [95% ДІ 0-40-0-82] для материнського сепсису; ВР 0-45 [95% ДІ 0-29-0-71] для хоріоамніоніту; таблиця 2). Середній час від зачаття до закінчення вагітності становив 37-9 тижнів (IQR 35-6-39-1) у групі монофіламентного шва та 38-0 тижнів (IQR 35-4-39-1) у групі плетеного шва (зображення 3). Не було жодних доказів різниці між будь-якими неонатальними наслідками (таблиця 3), і дослідження не було спрямоване на виявлення відмінностей у цих наслідках.
Зображення 3. Графік Каплана-Мейєра часу від зачаття до закінчення вагітності за групами втручання.
Таблиця 3. Результати неонатального періоду
| Монофіламентний шов (n=926) | Плетений шов (n=919) | Оцінка (95% ДІ) | Різниця ризиків (95% ДІ) | ||
|---|---|---|---|---|---|
| Рання неонатальна смерть (<7 днів) | 5/920 (<1·0%) | 3/913 (<1·0%) | RR 1·63
* (0·39 to 6·80) |
0·00
† (0·00 to 0·01) |
|
| Пізня неонатальна смерть (від ≥7 до <28 днів) | 1/920 (<1%) | 0/913 | .. | .. | |
| Центиль середньої ваги при народженні (СВ; n) | 41·0 (29·2; n=923) | 42·4 (28·8; n=912) | −1·44
‡ (−4·09 to 1·21) |
.. | |
| Невелика для гестаційного віку (<10-го центилю на графіку чисельності населення) | 147/923 (15·9%) | 132/912 (14·5%) | RR 1·10
§ (0·84 to 1·45) |
0·02
¶ (−0·02 to 0·05) |
|
| Реанімація при народженні | 61/916 (6·7%) | 62/911 (6·8%) | RR 0·98
* (0·70 to 1·38) |
0·00
¶ (−0·02 to 0·02) |
|
| Додатковий догляд | 265/920 (28·8%) | 268/912 (29·4%) | RR 0·98
* (0·85 to 1·13) |
0·00
¶ (−0·05 to 0·04) |
|
| Медіана тривалості перебування в умовах додаткового догляду, днів (РР; n) | |||||
| Відділення спеціального догляду за дітьми | 4·0 (0–15·0; n=243) | 4·0 (0–16·0; n= 258) | .. | .. | |
| Неонатальний | 0 (0–7·0; n= 231) | 0 (0–6·0; n=247) | .. | .. | |
| Блок з високим рівнем утримання | 0 (0–4·0; n=233) | 0 (0–4·0; n=244) | .. | .. | |
| Перехідна допомога | 0 (0–1·5; n=220) | 0 (0–1·0; n= 241) | .. | .. | |
| Антибіотики протягом 72 годин після народження | 236/915 (25·8%) | 249/906 (27·5%) | RR 0·94
§ (0·81 to 1·09) |
−0·01
¶ (−0·06 to 0·03) |
|
| Сепсис (клінічно діагностований) | 102/909 (11·2%) | 113/904 (12·5%) | RR 0·90
§ (0·71 to 1·14) |
−0·01
¶ (−0·04 to 0·02) |
|
| Сепсис (мікробіологічно підтверджений) | 15/908 (1·7%) | 19/904 (2·1%) | .. | .. | |
| Захворювання раннього неврологічного розвитку | 13/912 (1·4%) | 19/903 (2·1%) | .. | .. | |
| ШВЛ | 130/915 (14·2%) | 144/910 (15·8%) | RR 0·90
§ (0·72 to 1·11) |
−0·01
¶ (−0·05 to 0·02) |
|
| Медіана часу на ШВЛ, днів (РР; n) | 5·0 (1·0–28·0; n= 125) | 4·0 (1·0–27·0; n= 142) | .. | .. | |
| Додаткова потреба в кисні | 27/910 (3·0%) | 30/914 (3·3%) | RR 0·91
* (0·54 to 1·52) |
0·00
¶ (−0·02 to 0·01) |
|
| Некротичний ентероколіт ( 2 або 3 стадія за Беллом) | 7/908 (<1·0%) | 11/909 (1·2%) | .. | .. | |
| Ретинопатія недоношених, що потребує лазерного лікування | 4/906 (<1%) | 5/908 (<1·0%) | .. | .. | |
| Інвалідність | 1/910 (<1·0%) | 5/904 (<1·0%) | .. | .. | |
| Вроджені аномалії | 18/914 (2·0%) | 18/909 (2·0%) | .. | .. | |
| Хромосомні аномалії | 2 (<1·0%) | 4 (<1·0%) | .. | .. | |
| Розщілина губи та піднебіння | 3 (<1·0%) | 3 (<1·0%) | .. | .. | |
| Вроджені вади розвитку та деформації опорно-рухового апарату | 5 (<1·0%) | 4 (<1·0%) | .. | .. | |
| Вроджені вади розвитку статевих органів | 2 (<1·0%) | 0 | .. | .. | |
| Вроджені вади розвитку системи кровообігу | 5 (<1·0%) | 5 (<1·0%) | .. | .. | |
| Вроджені вади розвитку травної системи | 2 (<1·0%) | 0 | .. | .. | |
| Вроджені вади розвитку нервової системи | 0 | 1 (<1·0%) | .. | .. | |
| Вроджені вади розвитку сечовидільної системи | 1 (<1·0%) | 2 (<1·0%) | .. | .. | |
При народженні ≥24 тижнів. Дані представлені як n/N (%), якщо не вказано інше. ВР=відношення ризиків. ВІТ=відділення інтенсивної терапії.
* Скоригована на параметри мінімізації: первинне показання до серкляжу, необхідність розтину сечового міхура під час проведення серкляжу та намір розпочати прийом прогестерону (центральну тенденцію вилучено з моделі через проблеми зі збіжністю); значення <1 на користь монофіламентної шва.
† Нескоригована оцінка (коригувальні змінні вилучені з моделі через проблеми зі збіжністю); значення <0 на користь монофіламентної шовної нитки.
‡ Середня різниця, скоригована за параметрами мінімізації: первинне показання для серкляжу, необхідність розсічення сечового міхура під час проведення серкляжу, намір розпочати прийом прогестерону та центральна тенденцію; значення >0 на користь монофіламентної шовної нитки.
- З урахуванням параметрів мінімізації: первинне показання для серкляжу, необхідність розсічення сечового міхура під час проведення серкляжу, намір початку прийому прогестерону та центрування; значення <1 надають перевагу монофіламентному шовному матеріалу.
¶ З урахуванням параметрів мінімізації: первинне показання для серкляжу, намір розсічення сечового міхура під час проведення серкляжу та намір розпочати прийом прогестерону (центральну тенденцію вилучено з моделі через проблеми з конвергенцією); значення <0 надають перевагу монофіламентному шовному матеріалу.
43 (4%) з 999 жінок у групі з монофіламентним швом і 30 (3%) з 999 жінок у групі з плетеним швом мали ускладнення при введенні (таблиця 4). Кровотеча з шийки матки була найпоширенішим ускладненням; у двох жінок в групі з монофіламентним швом стався розрив плодових оболонок під час проведення серкляжу. Більше жінок у групі з монофіламентним швом, ніж у групі з плетеним швом, мали ускладнення при видаленні (ВР 1-25 [95% ДІ 1-15-1-36]). Ускладнення при видаленні включали труднощі при видаленні швів, що оцінювалися клініцистом, і підвищену потребу в анестезії; 382 (41%) з 934 жінок у групі з монофіламентним швом потребували анестезії при видаленні порівняно з 293 (32%) з 922 жінками в групі з плетеним швом. У 108 (11%) з 1025 жінок і восьми (1%) з 1025 новонароджених у групі монофіламентного шва і 99 (10%) з 1023 жінок і 19 (2%) з 1023 новонароджених у групі плетеного шва виникли серйозні небажані явища. Дев’ять жінок і одна новонароджена в групі монофіламентного шва і три жінки в групі плетеного шва мали пов’язані непередбачувані серйозні побічні ефекти, більшість з яких були пов’язані з ускладненнями при введенні і видаленні серкляжного шва. Всі інші серйозні побічні реакції не вважалися пов’язаними з виділеним втручанням або були очікуваними наслідками захворювання.
Таблиця 4 Серйозні побічні реакції та ускладнення при встановленні та видаленні серкляжного шва.
| Монофіламентний шов | Плетений шов | Оцінка (95% ДІ) | Різниця ризиків (95% ДІ) | |
|---|---|---|---|---|
| Ускладнення проведення серкляжу | ||||
| Ускладнення після серкляжу
* |
43/999 (4·3%) | 30/999 (3·0%) | 1·44
† (0·91 to 2·27) |
0·01
‡ (0·00 to 0·03) |
| Детально про ускладнення при встановленні серкляжу
* |
||||
| Розрив шийки матки | 5/999 (<1·0%) | 2/999 (<1·0%) | .. | .. |
| Кровотеча з шийки матки | 39/999 (3·9%) | 29/999 (2·9%) | .. | .. |
| Розриви мембран | 2/999 (<1%) | 0 | .. | .. |
| Пошкодження сечового міхура | 0 | 0 | .. | .. |
| Ускладнення при видаленні серкляжного шва
§ |
506/896 (56·5%) | 373/883 (42·2%) | 1·25
† (1·15 to 1·36) |
0·14
¶ (0·10 to 0·18) |
| Детально про ускладнення при видаленні серкляжного шва
§ |
||||
| Розриви шийки матки | 20/863 (2·3%) | 8/865 (<1·0%) | .. | .. |
| Складність у видаленні | 276/885 (31·2%) | 128/875 (14·6%) | .. | .. |
| Потреба в анестезії | 382/934 (40·9%) | 293/922 (31·8%) | .. | .. |
| Небажані явища | ||||
| Кількість жінок із серйозними небажаними явищами | 108/1025 (10·5%) | 99/1023
‖ (9·7%) |
.. | .. |
| Серйозні небажані явища у матері, n | 126 | 115 | .. | .. |
| Кількість новонароджених з серйозними небажаними явищами | 8/1025 (<1·0%) | 19/1023
‖ (1·9%) |
.. | .. |
| Неонатальні серйозні небажані явища, n | 15 | 25 | .. | .. |
| Кількість жінок із супутніми непередбачуваними серйозними побічними реакціями | 6/1025 (<1·0%) | 3/1023
‖ (<1·0%) |
.. | .. |
| Кількість пов’язаних з материнством непередбачуваних серйозних побічних реакцій, n | 9 | 3 | .. | .. |
| Кількість новонароджених з пов’язаною непередбачуваною серйозною побічною реакцією | 1/1025 (<1%) | 0/1023
‖ |
.. | .. |
| Кількість непередбачуваних серйозних побічних реакцій, пов’язаних з новонародженими | 1 | 0 | .. | .. |
Дані представлені у вигляді n/N (%), якщо не вказано інше. ВР=відношення ризиків.
* Розрив шийки матки, кровотеча з шийки матки, розрив плодових оболонок або травма сечового міхура у жінок, яким було проведено серкляж.
† Скоригована з урахуванням параметрів мінімізації: первинне показання до проведення серкляжу, необхідність розсічення сечового міхура під час проведення серкляжу та намір розпочати прийом прогестерону (центральну теденцію вилучено з моделі через проблеми з конвергенцією); значення <1 свідчать на користь монофіламентного шва.
Нескоригована оцінка (змінні коригування вилучені з моделі через проблеми зі збіжністю); значення <0 на користь монофіламентної шовної нитки.
- Розриви шийки матки, труднощі з видаленням серкляжного шва або потреба в анестезії у жінок, які підтвердили видалення серкляжного шва (монофіламентний шов n=964, плетений шов n=956; ці знаменники для жінок, яким видалили серкляжний шов, відрізняються від знаменників, наведених у таблиці щодо ускладнень при видаленні серкляжного шва, оскільки деякі жінки не відповіли на запитання про ускладнення при видаленні серкляжного шва).
¶ Скориговано з урахуванням параметрів мінімізації: первинне показання до проведення серкляжу, необхідність розсічення сечового міхура під час проведення серкляжу та намір розпочати прийом прогестерону (центральну тенденцію вилучено з моделі через проблеми з конвергенцією); значення <0 свідчать на користь монофіламентної шовної нитки.
За винятком жінки, яка була рандомізована помилково, оскільки дані про неї не були зібрані.
Обговорення
Дослідження C-STICH мало на меті з’ясувати, чи використання монофіламентної шовної нитки є кращим за використання плетеної шовної нитки у зниженні рівня викиднів при виконанні серкляжу у жінок з високим ризиком передчасних пологів або викиднів у другому триместрі. Наша гіпотеза полягала в тому, що плетений шов може діяти як резервуар для бактерій, які збільшують клінічну частоту інфікування або тяжкість інфекції, що призводить до збільшення втрат вагітності. Загалом, ми не виявили суттєвої різниці у первинних результатах по кількості викиднів між групами. Тепер ми можемо бути відносно впевненими, що використання монофіламентного шва навряд чи матиме суттєвий вплив на втрату вагітності або гестаційний вік під час пологів порівняно з плетеним швом.
Що стосується вторинних результатів, було виявлено зниження ризику материнського сепсису в групі монофіламентного шва (4%) порівняно з групою плетеного шва (7%) і зниження ризику клінічного хоріоамніоніту (3% в групі монофіламентного шва проти 6% в групі плетеного шва); однак дослідження не було достатньо потужним, щоб виявити різницю в цих результатах. Зниження ризику інфекції в групі монофіламентних швів узгоджується з гіпотезою, що плетені шви можуть бути резервуарами для бактерій, які схильні до інфікування.9
Не було виявлено жодних відмінностей у неонатальних наслідках між двома групами. Неонатальні наслідки, зібрані в цьому дослідженні, є рідкісними неонатальними наслідками, переважно пов’язаними з недоношеністю, і дослідження не було спрямоване на виявлення відмінностей між двома групами за цими наслідками. Хоріоамніоніт матері асоціюється з підвищеним ризиком як раннього, так і пізнього неонатального сепсису13 ; однак не було виявлено різниці у клінічно діагностованому неонатальному сепсисі між групою монофіламентного шва (11%) та групою плетеного шва (13%). Не було виявлено різниці у частці новонароджених з підтвердженим неонатальним сепсисом. Частка новонароджених, які потребували антибіотиків, була високою в обох групах (26-27%). Довгострокові неонатальні наслідки хоріоамніоніту залишаються нез’ясованими: одні дослідження повідомляють про підвищений ризик несприятливих неонатальних ускладнень, інші – про відсутність різниці, а деякі дослідження лише виявляють зв’язок між гістологічно підтвердженим хоріоамніонітом і погіршенням результатів нейророзвитку новонароджених.14 Існують деякі докази того, що хоріоамніоніт у поєднанні з недоношеністю підвищує ризик розвитку церебрального паралічу та погіршення результатів нейророзвитку, що особливо важливо для жінок, які потребують цервікального кесаревого розтину.14 Крім того, хоріоамніоніт у матерів асоціюється з підвищеною частотою несприятливих подій серед матерів, включаючи підвищений ризик кровотеч, переливання крові, а також вищий рівень ускладнень після кесаревого розтину та госпіталізації до відділень інтенсивної терапії.15 Висока частота інфекцій, що спостерігалася в нашому дослідженні, може бути наслідком упередженості. Експерти, які оцінювали результати дослідження, могли знати про використаний шовний матеріал, оскільки втручання не можна було замаскувати, і, враховуючи загальновизнане занепокоєння, що плетені шви можуть призвести до вищої частоти інфікування, а також відносну суб’єктивність деяких результатів, могла існувати тенденція до діагностування інфекції в групі з плетеными швами. Така можливість упередженості може здаватися більш вірогідною з огляду на недостатню кількість доказів того, що будь-який з відомих наслідків інфекції, як для матері, так і для дитини, був значно підвищений у групі з плетеним швом. Ми можемо бути впевнені, що первинний наслідок викиднів не пов’язаний з похибкою виявлення, але деякі вторинні наслідки могли бути чутливими до цієї похибки.
Суб’єктивно збільшилася складність видалення монофіламентного шва, а також додаткова потреба в анестезії при видаленні. Це також слід інтерпретувати з урахуванням того, що, на відміну від накладання серкляжів (яке виконується спеціалістами), видалення серкляжних стрічок зазвичай виконує широке коло лікарів, а отже, ці лікарі можуть мати менший досвід видалення монофіламентних швів, ніж плетених, оскільки монофіламентні шви не так часто застосовуються. Крім того, на цей результат могла вплинути похибка виявлення.
Ми не збирали довгострокових даних і тому не можемо зробити жодних висновків про диференційований вплив рівня материнської інфекції на довгострокові результати нейророзвитку або материнську захворюваність. В рамках C-STICH є можливість отримати фінансування для оцінки довгострокових наслідків для матерів і дітей, і це повинно бути пріоритетним завданням.
До цього дослідження існувала значна кількість спостережних даних, які вказували на те, що монофіламентні шви можуть зменшити втрату вагітності та запобігти передчасним пологам, можливо, внаслідок меншого порушення мікробіому піхви. Існує кілька причин, чому цей ефект не був продемонстрований у дослідженні C-STICH – наприклад, лікарі, які брали участь у спостереженні, могли бути більш досвідченими, що призвело до потенційно кращих клінічних результатів, пов’язаних з рівнем кваліфікації, а не з шовною ниткою; вони також могли знати про гіпотетичні недоліки плетеного шва і тому віддали перевагу монофіламентній нитці. C-STICH було прагматичним дослідженням, в якому серкляж виконували лікарі, які регулярно виконують цю процедуру, і це є важливою перевагою цього дослідження.
Це було добре сплановане дослідження, проведене у великій мережі пологових будинків (75 закладів) з прагматичним критерієм включення в дослідження, в якому було набрано різноманітну і репрезентативну популяцію, тому його результати можна узагальнити на світову практику. Результати нашого дослідження мають важливе значення для практики щодо вибору шовної нитки. При оцінці хірургічних процедур у всіх дослідженнях необхідно враховувати такі змінні, як шовна нитка, і, де це обґрунтовано, використовувати стратифікацію для запобігання випадковому дисбалансу в групах. C-STICH демонструє важливість досліджень для забезпечення повної оцінки хірургічних методик і оперативних рішень до того, як відбудуться зміни в практиці, що ґрунтуються лише на даних спостережень. Важливими обмеженнями цього дослідження є коротка тривалість спостереження за наслідками для матерів і новонароджених, причому більшість неонатальних наслідків пов’язані з недоношеністю, а не з інфекційною захворюваністю. Існує важлива можливість продовжити спостереження в цій когорті для більш довгострокових результатів, що особливо важливо в дослідженнях, пов’язаних з недоношеністю. Крім того, деякі результати могли бути пов’язані з упередженістю виявлення через неможливість замаскувати клініцистів і збирачів даних до розподілу груп накладання швів.
Це дослідження мало на меті встановити, чи використання монофіламентного шовного матеріалу є кращим за використання плетеного шовного матеріалу при виконанні серкляжу для запобігання втраті вагітності. Гіпотеза дослідження полягала в тому, що плетені шви можуть утримувати бактерії, які призводять до інфікування, викиднів та передчасних пологів. Насамкінець, наші результати не виявили жодних доказів відмінностей у частоті втрат вагітності між групами швів. Лікарям слід розглянути можливість використання монофіламентної шовної нитки при виконанні серкляжу, щоб зменшити ризик материнського сепсису та хоріоамніоніту, оскільки хоріоамніоніт пов’язаний з несприятливими наслідками для матері.13 Лікарі, які доглядають за жінками, яким пропонується серкляж, повинні використовувати результати цього дослідження, щоб полегшити обговорення шовної нитки для оптимізації наслідків.
Учасники
PT-H був головним дослідником дослідження, розробив концепцію проекту, керував дослідженням COTS, брав участь у розробці, впровадженні та контролі дослідження, а також здійснював нагляд за написанням цього рукопису. VHM був науковим співробітником дослідження, брав участь у розробці, проведенні та наборі учасників дослідження, а також написав цей рукопис. CAM був статистиком дослідження, відповідав за аналіз даних дослідження і був співавтором цього рукопису. KT був статистиком дослідження і підтримував організацію дослідження. LM був старшим статистиком дослідження, відповідав за аналіз даних дослідження і був співавтором цього рукопису. JD брав участь у розробці дизайну дослідження, здійснював нагляд за ходом дослідження та критичне рецензування рукопису. AS і NABS брали участь у наборі учасників дослідження і були співавторами цього рукопису. AKE був співзаявником дослідження, відповідав за дизайн, консультував з питань неонатальних наслідків і брав участь у критичному аналізі рукопису. MH був координатором дослідження. JG надавав мікробіологічні консультації в дослідженні та був співавтором рукопису. PB вніс значний внесок у розробку дизайну дослідження та був співавтором рукопису. РКМ вніс значний внесок у розробку та проведення дослідження, а також здійснював нагляд за аналізом. Автор-кореспондент і статисти дослідження мали повний доступ до всіх даних дослідження, а CM і LM перевіряли дані. Всі автори в авторському колективі розділили остаточну відповідальність за рішення про подання статті до публікації.
Додатковий розділ
Цей додаток був частиною оригінальної заявки і пройшов експертну оцінку.
Ми публікуємо його в тому вигляді, в якому він був наданий авторами.
Таблиця S1
| Монофіламентний шов | Плетений шов | Коефіцієнт ризику3 (95% ДІ) | Різниця ризику4 (95% ДІ) | |
| Викидень n/N (%) | ||||
| Аналіз згідно до протоколу1 | 67/946 (7) | 68/949 (7) | 0.99 (0.71 to 1.37) | -0.01 (-0.03 to 0.02) |
| Аналіз за методом лікування2 | 67/968 (7) | 73/984 (7) | 0.93 (0.68 to 1.28) | -0.01 (-0.03 to 0.01) |
Когорта проаналізована за протоколами включає лише тих жінок, які дотримувалися призначеного лікування (монофіламентний шов N=963, плетений шов N=976).- Аналіз за методом лікування включає жінок залежно від того, який шовний матеріал був використаний в першу чергу (монофіламентний шов N=986, плетений шов N=1012).
- З урахуванням параметрів мінімізації: Первинне показання для серкляжу, запланована техніка серкляжу включає розсічення сечового міхура і намір розпочати прийом прогестерону (центральну тенденцію вилучено з моделі через проблеми з конвергенцією). Значення <1 свідчать на користь монофіламентного шва.
- З урахуванням параметрів мінімізації: Первинне показання для серкляжу, запланована техніка серкляжу включає розсічення сечового міхура та намір розпочати прийом прогестерону (центральну тенденцію видалено з моделі через проблеми з конвергенцією). Значення <0 свідчать на користь монофіламентного шва.
Таблиця S2
| Монофіламентний шов | Плетений шов | Взаємодія p-value | Коефіцієнт ризику¹ (95% ДІ) | Співвідношення2 (95% ДІ) | |
| Запланована дисекція сечового міхура n/N (%) | |||||
| Так | 6/169 (4) | 14/172 (8) | 0.05 | 0.44(0.17 to 1.12) | 0.37
(0.01-0.74)3 |
| Ні | 74/834 (9) | 61/821 (7) | 1.19(0.86 to 1.64) | ||
| Індикація для серкляжу n/N (%) | |||||
| Наявність в анамнезі трьох або більше попередніх викиднів у середньому терміні вагітності або передчасних пологів (≤ 28 тижнів) | 1/22 (5) | 2/24 (8) | 0.55(0.05 to 5.65) | 0.46(0.00-1.56)4 | |
| Накладення цервікальних швів у попередніх вагітностях | 14/213 (7) | 19/212 (9) | 0.72(0.37 to 1.39) | 0.60(0.14-1.07)5 | |
| 0.56 | |||||
| В анамнезі викидень в середині триместру або передчасні пологи з (поточною) вкороченою (≤ 25 мм) шийкою матки | 16/163 (10) | 13/160 (8) | 1.20(0.60 to 2.41) | 1.01(0.20-1.82)6 | |
| Жінки, які, на думку лікарів, мають ризик передчасних пологів або за даними анамнезу, або за результатами ультразвукового сканування | 49/605 (8) | 41/597 (7) | 1.19(0.80 to 1.76) | REF | |
| Лікування прогестероном (поточне або намір розпочати) – n/N (%) | |||||
| Так | 31/402 (8) | 27/403 (7) | 0.66 | 1.15(0.70-1.89) | 1.15(0.43- 1.87)7 |
| Monofilament suture | Braided Suture | Interaction p-value | Risk Ratio¹ (95% CI) | Ratio2 (95% CI) | |
| Ні | 49/601 (8) | 48/590 (8) | 1.00(0.68-1.46) |
- З поправкою на мінімізацію параметрів: Первинне показання для серкляжу, запланована методика серкляжу включає розсічення сечового міхура, намір розпочати прийом прогестерону. Значення <1 свідчать на користь монофіламентного шва.
- Співвідношення ефектів підгруп.
- Розсічення сечового міхура (так) проти розсічення сечового міхура (ні).
- Призначення для серкляжу (три або більше попередніх викиднів в середньому терміні вагітності або передчасних пологів (≤ 28 тижнів) в анамнезі) vs. показання для серкляжу (жінки, які, на думку клініцистів, мають ризик передчасних пологів або в анамнезі, або за результатами ультразвукового дослідження).
- Показання до проведення серкляжу (накладання швів на шийку матки під час попередніх вагітностей) vs. показання до проведення серкляжу (жінки, у яких лікарі вважають, що існує ризик передчасних пологів або за даними анамнезу, або за результатами ультразвукового дослідження).
- Показання для серкляжу (В анамнезі втрата вагітності в середині триместру або передчасні пологи з (поточною) вкороченою (≤ 25 мм) шийкою матки) vs. показання для серкляжу (Жінки, у яких лікарі вважають, що існує ризик передчасних пологів або за даними анамнезу, або за результатами ультразвукового дослідження).
- Лікування прогестероном (так) проти лікування прогестероном (ні).
Таблиця S3
| Монофіламентний шов – материнський |
| Передчасний розрив плодових оболонок (ПРПО) протягом 24 годин після накладання швів. Передчасні пологи через 558 годин після ПРПО. |
| Можливий спонтанний розрив плодових оболонок і біль у животі після накладання шва на шийку матки. |
| Поступила в передпологове відділення після сортування з неспровокованою вагінальною кровотечею та болями в животі. |
| Нетримання сечі після пологів вагінальна везикулярна нориця, що підтікає сечею близько до попереднього цервікального рубця – відносні симптоми дискомфорту після проведення серкляжу * діагностується під час наступного серкляжу. |
| Шов Широдикара, знятий в операційному блоці, частково спав, оскільки він розірвався через передній біль шийки матки. Мерсилінова стрічка видалена шляхом витягування вузла за допомогою лунок Спенсера. Накладання швів не потрібно. Через 4 години після пологів в палаті виникла кровотеча об’ємом 1,5 л, що потребувала переливання 2 пакетів крові. Очевидної причини кровотечі не виявлено, але хоріоамніоніт, який був у пацієнтки на той час, є можливою причиною. Недотримання початкової рандомізації. |
| Спробували зняти шви (36+5). Шов легко знятий. Артеріальна передпологова кровотеча з шийки матки, що потребувала накладання швів. Спроба індукції пологів. Екстрений розтин 2 категорії. |
| Екстрений кесарів розтин в терміні 35+3 тижнів вагітності з приводу брадикардії плода з подальшим видаленням серкляжу. Результати – інтервенційні пологи, передчасні пологи, тривала госпіталізація. |
| Кесарів розтин 3 категорії. Класичний розтин матки та двостороннє перев’язування труб. На 14-ту добу після кесаревого розтину – лихоманка з внутрішньочеревним накопиченням. 15-й день – лапаротомія та субтотальна гістеректомія. Одужання ускладнене інфекцією |
| Монофіламентний шов – материнський та неонатальний |
| Поступила після сортування для зняття швів на шийці матки та ЗГВ (при тазовому передлежанні) в терміні вагітності 37+. Невдалі спроби зняття шва з використанням ентоноксу для знеболення не дали результату, записана на операцію під регіонарною (спинномозковою) анестезією. Пацієнтка була госпіталізована на процедуру і мала гіпотензивну реакцію на спінальну анестезію, що призвело до брадикардії плода, яка стала причиною кесаревого розтину за категорією 1. Пацієнтка була госпіталізована до відділення інтенсивної терапії на одну добу після пологів. |
| Плетений шов – материнський |
| Післяпологова пірексія, яку лікували як сепсис, що призвело до подовження терміну перебування в стаціонарі. |
| Поступила в передпологове відділення зі скаргами на біль у правому боці живота, біль при сечовипусканні та блювоту, ознаки інфекції сечовивідних шляхів. Пролікована та одужала. |
| Повторні післяпологові кровотечі під час вагітності. Післяпологова кровотеча почалася з крововтрати 300 мл, також були стягнуті і болісні – відчувалося розтягнення шийки матки. Шов знято. Стрічка заглиблена в тканини шийки матки на 10 годин. Розрізали дистальніше вузла і видалили. Маткова активність нормалізувалася, вагінальна кровотеча припинилася, пацієнтку виписали додому. |
Посилання:
- The Lancet Preterm birth: what can be done?. Lancet. 2008; 371: 2
- Short term outcomes after extreme preterm birth in England: comparison of two birth cohorts in 1995 and 2006 (the EPICure studies).
BMJ. 2012; 345e7976 - Every 30 seconds a baby dies of preterm birth. What are you doing about it?.
Am J Obstet Gynecol. 2010; 203: 416-417 - Multicenter randomized trial of cerclage for preterm birth prevention in high-risk women with shortened midtrimester cervical length.
Am J Obstet Gynecol. 2009; 201: 375 - Cervical insufficiency and cervical cerclage.
J Obstet Gynaecol Can. 2014; 36: 862 - Cerclage: Shirodkar, McDonald, and modifications.
Clin Obstet Gynecol. 2016; 59: 302-310 - Vaginal cerclage: preoperative, intraoperative, and postoperative management.
Clin Obstet Gynecol. 2016; 59: 270-285 - Cervical cerclage and type of suture material: a survey of UK consultants’ practice.
J Matern Fetal Neonatal Med. 2014; 27: 1584-1588 - Relationship between vaginal microbial dysbiosis, inflammation, and pregnancy outcomes in cervical cerclage.
Sci Transl Med. 2016; 8350ra102 - Pregnancy outcome after elective cervical cerclage in relation to type of suture material used.
Med Hypotheses. 2013; 81: 119-121 - C-STICH: Cerclage Suture Type for an Insufficient Cervix and its effect on Health outcomes—a multicentre randomised controlled trial.
Trials. 2021; 22: 664 - A core outcome set for evaluation of interventions to prevent preterm birth.
Obstet Gynecol. 2016; 127: 49-58 - Chorioamnionitis and risk for maternal and neonatal sepsis: a systematic review and meta-analysis.
Obstet Gynecol. 2021; 137: 1007-1022 - Chorioamnionitis and risk of long-term neurodevelopmental disorders in offspring: a population-based cohort study.
Am J Obstet Gynecol. 2022; 227: 287 - Severe adverse maternal outcomes associated with chorioamnionitis.
Am J Obstet Gynecol MFM. 2019; 1100027