Автор: Luck J. Louis
КЛЮЧЕВЫЕ СЛОВА
Ультразвук, вмешательства на скелетно-мышечной системе, пролотерапия, барботаж, синовиальная киста, ганглион (гигрома)
Применение ультрасонографии в интервенционной костно-мышечной радиологии достаточно хорошо изучено и используется в основном для направления введения игл для инъекции, аспирации или биопсии. Главным преимуществом ультразвуковой визуализации является возможность визуального контроля в режиме реального времени, многоплоскостная визуализация без ионизирующего излучения. Эта методика относительно недорогая, широкодоступная и позволяет сравнивать зону патологического поражения с бессимптомной стороной. С другой стороны, это исследование зависит от оператора и требует детального знания соответствующей анатомии, что связано с длительной кривой обучения. Кроме того, поражения, которые расположены глубоко и имеют костную структуру, визуализируются с большими техническими трудностями.
Исчерпывающий обзор различных вмешательств на мышечно-скелетной системе под ультразвуковым контролем выходит за рамки этого раздела. Главные цели этой статьи заключаются в представлении ключевых принципов и практической информации, которые могут быть применены в большинстве процедур. Обзор включает в себя обсуждение существующих руководств и мер предосторожности в отношении использования кортикостероидов – лекарств, которые обычно вводят под ультразвуковым контролем в мягкие ткани и суставы. После этого будут представлены различные аспекты внутрисуставных вмешательств, включая возможные траектории доступа для нескольких крупных суставов. Внутрисухожильная аспирация отложений (депозитов) кальция и внутрисухожильная пролотерапия, которые выполняются под ультразвуковым контролем, являются относительно новыми вариантами старых концепций. Оба этих метода продемонстрировали большой потенциал в лечении рефрактерных хронических поражений сухожилий и будут описаны подробно. В конце статьи будут рассмотрены вмешательства при бурситах и синовиальных кистах (гигромах, ганглионах).
ОБЩИЕ ПРИНЦИПЫ
Выбор ультразвукового датчика имеет решающее значение. Высокочастотные (7-12 МГц) линейные датчики должны использоваться в стандартных условиях. Для визуализации глубоких структур, таких как бедро, у более крупных пациентов, могут потребоваться конвексные датчики с более низкой частотой. Однако следует по возможности избегать применения таких датчиков, потому что они подвержены развитию артефакта анизотропии. Анизотропия – явление, при котором изображение структуры изменяется в зависимости от угла, под которым она исследуется. Артефакт анизотропии распространен при исследовании акустически отражающих, высокоорганизованных структур, таких как связки, сухожилия, мышцы и нервы. Когда сканирующий ультразвуковой луч не перпендикулярен исследуемой структуре, ультразвук отражается от структуры и от датчика, что приводит к появлению зон пониженной эхогенности (рис. 1).
Рис. 1. Артефакт анизотропии. Продольная сонограмма локтевого нерва (закрашенные стрелки) на уровне запястья с использованием линейного высокочастотного датчика. По мере того, как нерв изгибается по отношению к поверхности датчика, сканирующий ультразвуковой луч становится не перпендикулярным нерву. В результате, сам нерв визуализируется гипоэхогенным (не закрашенные стрелки), что имитирует патологический процесс. Конвексные датчики часто усугубляют эффект анизотропии, потому что сканирующие ультразвуковые лучи с краев поверхности датчика, как правило, не перпендикулярны исследуемой структуре.
Независимо от выбранного датчика, необходимо проведение полного сонографического исследования (включая цветную доплерографию) той области, которая подлежит пункции, для определения взаимосвязи со смежными важными структурами, такими как нервы и сосуды, которых следует избегать во время проведения вмешательства. Только тогда можно правильно спланировать траекторию введения иглы. Также следует избегать областей поверхностной инфекции при выборе траектории иглы для предотвращения более глубокого её распространения. К таковым относятся области целлюлита (флегмоны), септического бурсита и абсцесса. В случаях аспирации или биопсии подозреваемого злокачественного новообразования, перед процедурой необходимо провести магнитно-резонансную томографию (МРТ), а предлагаемую траекторию иглы следует обсудить с онкохирургом ортопедом, чтобы предотвратить ненужное нарушение герметичности анатомических футляров, что может осложнить дальнейшее хирургическое лечение.
Один общий метод локализации – выполнить пункцию без прямого ультразвукового наведения. При этой технике «безопасной инъекции» сначала сканируется поражение в поперечной плоскости, и определяется его максимальная ширина. Отмечаются две точки на поверхности кожи на каждом конце датчика (рис. 2А). Затем датчик поворачивается на 90 ° и определяется максимальная длина поражения. Отметки снова помещаются со стороны каждого конца датчика, отмечается глубина поражения, а четыре точки связываются между собой с образованием перекрестия. Затем кожа пациента дезинфицируется, а игла вводится через центр перекрестия под прямым углом к исходным плоскостям сканирования и доходит до заданной глубины (рис. 2В). Преимущество этого метода заключается в том, что он занимает меньше времени, потому что датчик не требует специальной стерильной обработки.
Рис. 2. Техника безопасной инъекции. (A) Точки отмечаются на поверхности кожи на каждом из концов датчика после определения максимальной длины и ширины поражения. (B) Путем соединения четырех точек формируется перекрестие. Затем иглу вводят через центр перекрестия до заданной глубины. (Техника дезинфекции не показана).
Однако большинство процедур на скелетно-мышечной системе можно выполнять с помощью «hands-free» техники, которая обеспечивает прямую динамическую визуализацию кончика иглы. Ниже приводится метод выбора автора. После планирования безопасной траектории доступа, параллельно длинной оси поверхности датчика может быть нанесена линия на участок кожи, который прилегает к концу датчика, где вводится игла (рис. 3).
Рис. 3. Техника «hands-free». Как только выбрана безопасная траектория иглы, параллельно поверхности датчика на кожу наносится линия на предполагаемом участке введения иглы. Игла вводится к объекту интереса вдоль этой линии под постоянным ультразвуковым контролем. (Техника дезинфекции не показана).
После того, как кожа и датчик пациента дезинфицируются и накрываются стерильными пеленками, датчик возвращается в то же место и с такой же ориентацией, и совмещается с маркировкой на коже. Затем используется 1,5-дюймовая (3,8 см) игла 25-G для инфильтрации подкожных тканей местным анестетиком, таким как 1% или 2% лидокаин. Игла направляется к намеченному объекту под постоянным контролем за параллельностью длинной оси иглы, в соответствии с длинной осью поверхности датчика. Угол, под которым продвигается игла с анестетиком, следует запомнить, так как другие иглы, которые вводятся после этого, будут направляться по идентичной траектории. Во многих случаях можно заранее направить иглу при анестезии в интересующий объект, при этом использовать одну и ту же иглу для выполнения аспирации или инъекции. Это позволяет избежать многократной пункции и ускоряет процедуру. В стандартных условиях доступны пункции с помощью одного прокола для плечевых суставов, а у относительно худых пациентов также могут быть доступны тазобедренные суставы и зона начала подколенного сухожилия. Если планируется выполнение процедуры с применением только одной иглы, необходимо надежно накрутить иглу на шприц, а затем открутить иглу на восьмом обороте. Это гарантирует то, что шприц можно легко удалить из иглы, не нарушая положение самой иглы относительно объекта интереса.
Иногда бывает сложно визуализировать иглы меньшего диаметра. Существует несколько эффективных приемов для распознавания кончика иглы. Во-первых, поверхность датчика должна оставаться как можно перпендикулярнее игле, что достигается с помощью вращения и изменении наклона датчика. Когда игла, таким образом, идеально ориентирована, позади неё обычно обнаруживается артефакт реверберации. Это помогает четко визуализировать иглу (рис. 4).
Рис. 4. Артефакт реверберации. Сонограмма в коронарной проекции дистального сухожилия надостной мышцы (SS) выше его фиксации к большой бугристости (GT). Игла 25--G, введенная для диагностического блока субакромиальной сумки, генерирует артефакты реверберации (стрелки), которые визуализируются в виде нескольких параллельных линий, расположенных глубже иглы. Этот артефакт, когда он определяется, полезен для определения положения иглы. Иглы маленького диаметра производят меньший эффект реверберации.
Другой прием заключается в том, чтобы проводить датчик из стороны в сторону при многократном перемещении иглы внутрь и наружу, что помогает идентифицировать наконечник в реальном времени. Инъекция небольшого количества местного анестетика изменяет структуру смежных мягких тканей, что также помогает локализовать наконечник иглы. В свою очередь, вращение датчика на 90º для оценки иглы вдоль короткой оси, может оказаться полезным для определения изменения направления иглы с одной стороны от предполагаемого направления.
Дезинфекция кожи и техника асептики сильно различаются между разными учреждениями и специалистами. В нашем отделении всегда используются стерильный контактный гель и одноразовые стерильные пеленки. Внесуставные структуры обычно пунктируются после тщательной обработки только кожи и датчика. Однако для внутрисуставной пункции используются одноразовые пластиковые накладки для датчика, чтобы минимизировать риск септического артрита. Гелевые подушки зачастую создают механические помехи при проведении процедуры и, поэтому, никогда не используются.
Размер, длина и тип иглы должны быть выбраны исходя из поставленной задачи. Большие иглы (18-20-G) обычно необходимы для аспирации предполагаемого густого материала, такого как гной, ганглии или организованная гематома. Для проведения большинства инъекций достаточно игл небольшого диаметра (22-27-G), но они не подходят для аспирации, если только исследуемый субстрат не является достаточно жидким. Для биопсии мягких тканей часто требуются специализированные иглы с режущими наконечниками, такими как игла для биопсии Westcott (Becton, Dickinson и Company, Franklin Lakes, New Jersey) или набор игл для core-биопсии.
МЕДИЦИНСКИЕ ПРЕПАРАТЫ
Наиболее распространенными медицинскими препаратами, которые используются при вмешательствах на скелетно-мышечной системе, являются препараты для местной анестезии. Лидокаин 2% (Xylocaine) является препаратом выбора автора. Он имеет быстрое начало с продолжительностью действия до 5 часов. Бупивакаин (Sensorcaine, Marcaine) представляет собой альтернативный более медленный анестетик, но его эффект может длиться до 12 часов. Он доступен в концентрациях 0,25%, 0,5% и 0,75%. Продолжительность действия обоих препаратов короче у растворов с более низкой концентрацией.
Кортикостероиды обладают сильными противовоспалительными свойствами и обычно назначаются для инъекций в мягкие ткани, суставные сумки (бурсы), сухожильные оболочки и суставы. В учреждении автора чаще всего применяются два вида кортикостероидов: триамцинолон ацетонид и метилпреднизолон ацетат (Depo-Medrol). Перед проведением инъекции они обычно смешиваются с 1 частью лидокаина 2%, 1 частью бупивакаина 0,25% и 2 частями 40 мг/мл кортикостероида.
Несколько потенциальных побочных эффектов кортикостероидов имеют отношение к вмешательствам на мышечно-скелетной системе, о которых должны знать специалисты-практики. В первую очередь при местном применении, инъекционном введение в очаг поражения, внутрикожном или подкожном введении кортикостероидов, могут развиваться: атрофия кожи, некроз жировой клетчатки и депигментация кожи. Метилпреднизолон в меньшей степени приводит к атрофии кожи, чем триамцинолон и, поэтому, является предпочтительным при инъекции в зону патологических изменений вблизи поверхности кожи.
Во-вторых, модели на животных показали неблагоприятное влияние на биомеханические свойства сухожилий при внутрисухожильном введении кортикостероидов. Кортикостероиды могут ограничивать образование грануляций и соединительной ткани, уменьшать объем сухожилий и уменьшать величину нагрузки, которое сухожилие может выдержать до механического повреждения. Сообщения о разрыве сухожилий после внутрисухожильной инъекции кортикостероидов достаточно распространены в литературе. Хотя кортикостероиды и использовались для лечения дегенеративных процессов сухожилий или тендиноза, воспаление не является преобладающей особенностью этого состояния и, если оно присутствует, может иметь важное значение в процессе заживлении. В настоящее время нет достаточных доказательств, для обоснования использования кортикостероидов при лечении хронических заболеваний сухожилий. Даже околосухожильные инъекции могут способствовать разрыву сухожилия, поэтому и их следует выполнять с осторожностью.
Кортикостероиды также были уличены в разрушение хряща при введении в синовиальные суставы, в частности суставы на которые падает наибольшая осевая нагрузка. На суставной поверхности развиваются множественные кистозные дефекты, которые заполняются некротическими обломками. Такие поражения, как правило, не развиваются при аналогичных инъекциях в суставы, которые функционируют при минимальной нагрузке. Также показано снижение эластичности хряща, которое может дополнительно ускорять процесс разрушения хряща, поскольку теряется его амортизирующий эффект. Существует, по крайней мере, один патологический случай развития патологии, похожей на артропатию Шарко, после внутрисуставного использования кортикостероидов.
В настоящее время не существует общепринятого консенсуса и руководств на основе доказательной медицины определяющих количество безопасных инъекций на одном участке или адекватного интервала между инъекциями. Таким образом, многие рекомендации по использованию местных инъекционных кортикостероидов являются эпизодическими. В Таблице 1 приведены некоторые предложения по применению кортикостероидов в мягких тканях и суставах.
Таблица 1. Предложения по проведению инъекций кортикостероидов в мягкие ткани и суставы.
Speed C.A. Двухнедельный обзор: инъекции кортикостероидов при поражениях сухожилий. BMJ 2001; 323 (7309): 382-6 и Tehranzadeh J, Booya F, Root J. Хрящевой обмен при остеоартрите и влияние вискосаплиментации и стероидов: обзор. Acta Radiol 2005; 46 (3): 288-96. |
ВНУТРИСУСТАВНОЕ ВМЕШАТЕЛЬСТВО
Eustace и его коллеги обнаружили, что инъекции в слепую при боли в плече, даже в руках специалистов-травматологов, успешны только в небольшом числе случаев. В их исследовании только 29% субакромиальных инъекций и 42% инъекций в плечевой сустав были выполнены точно без визуального контроля. В другом недавнем исследовании, в котором сравнивались пункция под ультразвуковым контролем и в слепую при подозрении на внутрисуставной выпот, только в 32% случаев была получена жидкость при аспирации в слепую. В отличие от этого, под ультразвуковым контролем жидкость была получена в 97% случаев. Было действительно показано, что ультрасонография оказалась эффективной для визуального наведения при сложных суставных пункциях во многих частях тела.
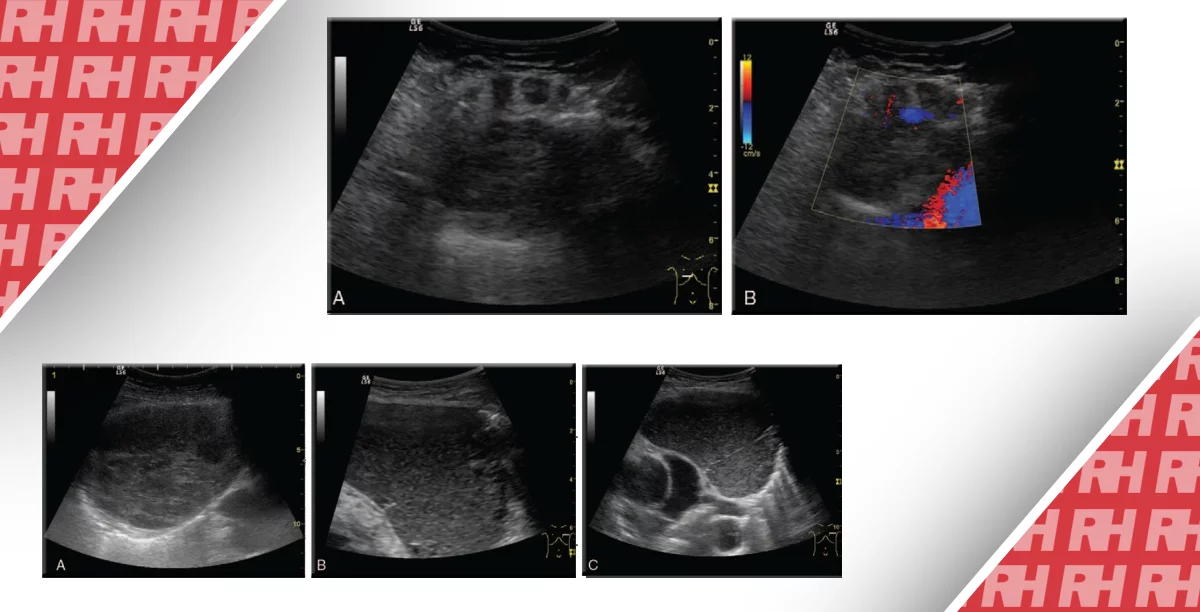
Аспирация под контролем ультразвука может быть выполнена для диагностики таких состояний как кристаллическая артропатия и септический артрит. В случае инфицированного сустава, аспирация выпота также может быть терапевтической процедурой. Выпот в инфицированном суставе обычно гипоэхогенный с внутренними эхо-сигналами низкой амплитуды, однако жидкость также может быть гиперэхогенной или, достаточно редко, анэхогенной (Рис. 5В).
Рис. 5. Передний доступ к голеностопному суставу. (A) Датчик позиционируется в сагиттальной плоскости у тибиотаранного сочленения, при этом игла вводится из переднего доступа. Следует проявлять осторожность, чтобы избежать травматизации дорсальной артерии стопы и сухожилий разгибателей. (B) Сагиттальная сонограмма передней поверхности голеностопного сустава у внутривенного наркомана. Гипоэхогенный суставный выпот, содержащий внутренние эхосигналы низкой амплитуды, расположен между дистальной частью большеберцовой кости и куполом таранной кости, при этом смещает капсулу голеностопного сустава кпереди (не закрашенная стрелка). Кончик иглы виден в полости сустава (закрашенная стрелка). (Техника дезинфекции не показана).
Приблизительно в 0,5% инфицированных суставов при первоначальном ультразвуковом исследовании не будет обнаруживаться никакого внутрисуставного выпота. Повторное ультразвуковое исследование следует проводить тогда, если в подобном случае сохраняются лихорадка и боль в суставе. Хотя септический артрит и может быть связан с повышенной васкуляризацией, ультразвуковое доплеровское сканирование является ненадежным методом при дифференциальной диагностике септического состояния от асептического артрита. Наконец, следует избегать внутрисуставной инъекции местного анестетика, поскольку лидокаин обладает бактериостатическим свойством и может способствовать развитию ложноотрицательных результатов.
Внутрисуставные инъекции под ультразвуковым контролем также обычно выполняются для диагностики и лечения. Диагностические блоки выполняются путем инъекции небольшого количества анестетика в сустав, а затем проводится клиническая оценка состояния – улучшила ли процедура симптомы пациента. Несколько исследований in vitro и на животных продемонстрировали хондротоксические эффекты, возникающие в результате внутрисуставного воздействия анестезирующих растворов, включая лидокаин и бупивокаин. Хотя эти данные и являются предварительными, эти результаты подчеркивают необходимость проведения всех внутрисуставных вмешательств с осторожностью и только при наличии явных клинических показаний. Для этой цели автор использует равную объемную смесь лидокаина и бупивокаина, при этом общий объем вводимого раствора будет зависеть от размера сустава. Большинство тазобедренных и плечевых суставов легко вмещают 10 мл, тогда как небольшие суставы рук и ног могут вмещать менее 1 мл. Во всех случаях инъекция должна быть прекращена, если пациент жалуется на чрезмерный дискомфорт. Эта процедура эффективна для подтверждения или исключения источника боли, а в случае последующего хирургического лечения помогает прогнозировать послехирургическое облегчение боли. Болевая реакция оценивается субъективно по 10-балльной шкале. Пациенту предлагается вести дневник эффективности блокады в течение последующих 24 часов. Пациентов следует проинструктировать, чтобы они не перегружали суставы, потому что облегчение боли, хотя и потенциально выраженное, будет недолгим.
Терапевтическая внутрисуставная инъекция кортикостероидов и введение в сустав искусственной синовиальной жидкости (вискосаплиментация) эффективны при лечении остеоартрита и могут выполняться под ультразвуковым контролем. Вискосаплиментация – это процедура, при которой гиалуроновая кислота или её производное вводятся непосредственно в пораженные суставы и направлена на то, чтобы заменить то, что считается важным фактором суставной смазки. В настоящее время коммерчески доступными являются несколько препаратов, которые различаются по продолжительности эффекта и графиком введения. Хотя точный механизм действия не совсем понятен, многочисленные клинические испытания показали некоторое облегчение боли и улучшение функции суставов.
В следующем разделе описаны потенциальные пути доступа к суставам, в которые наиболее часто проводятся инъекции. Как уже обсуждалось, следует принять все меры предосторожности для предотвращения развития септического артрита. Правильная дезинфекция и укрывание стерильными медицинскими пеленками пациента и оборудования играют при этом большое значение.
Плечевой сустав
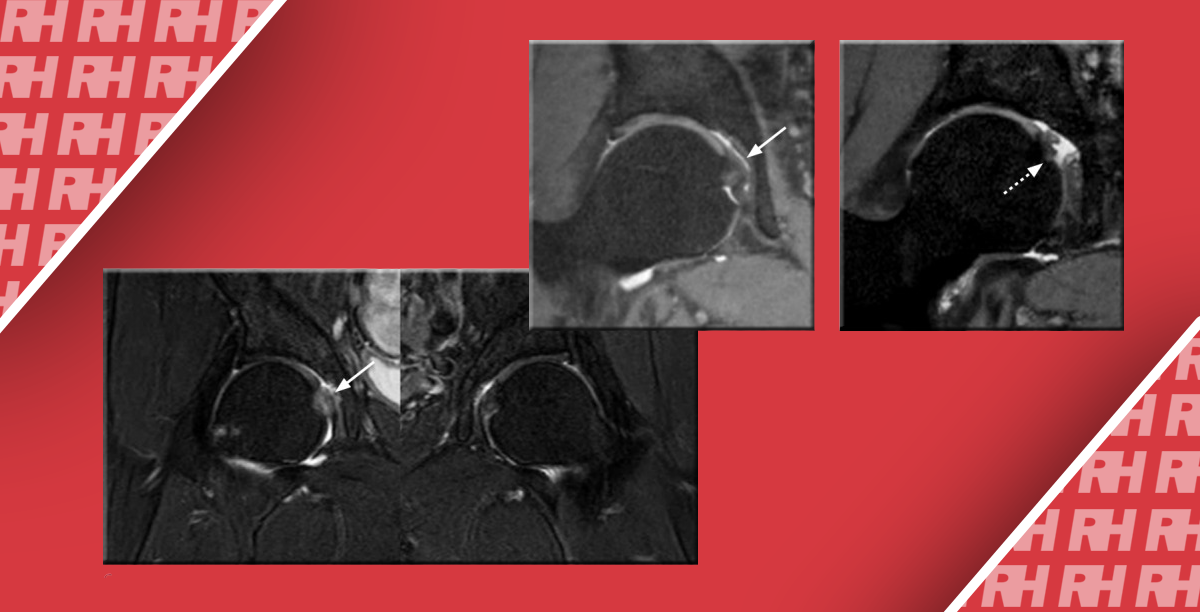
Большинство плечевых суставов можно пунктировать, когда пациент находится в положении сидя. Однако, если пациент склонен к потери сознания или чрезмерно взволнован, положение лежа на боку одинаково эффективно. Хотя плечевой сустав достигается и из переднего, и из заднего доступа, предпочтительным доступом является последний. Этот доступ особенно эффективен при выполнении инъекций гадолиния перед проведением МРТ, потому что при этом меньше шансов вызвать интерстициальную инъекцию в участок вращающей манжеты или переднюю губу, где эктопированный контрастный материал может имитировать патологический процесс.
Когда рука пациента мягко опирается на противоположное плечо, исследуется задняя часть сустава в осевой плоскости, при этом идентифицируются ключевые ориентиры: задняя губа треугольной формы, головка плечевой кости и суставная капсула (рис. 6).
Рис. 6. Доступ к плечевому суставу из заднего доступа. (A) Пациент находится в сидячем положении. В поперечной плоскости исследуется задняя поверхность плечевого сустава. (B) Игла вводится с бокового и заднего доступа (пунктирная линия). Важные ориентиры включают: (1) головку плечевой кости (Humerus), которая покрыта тонким, гипоэхогенным слоем суставного хряща, (2) костный суставный край (не закрашенная стрелка) и (3) эхогенную, треугольной формы заднюю губу (закрашенная стрелка), которая крепится к суставной ямке. (Техника дезинфекции не показана).
Игла вводится сбоку в осевой плоскости и продвигается медиально. Цель иглы находится между наиболее задней поверхностью головки плечевой кости и задней губой. Однако следует проявлять особую осторожность, чтобы не проколоть губу или суставной хрящ. Как только наконечник иглы определяется напротив головки плечевой кости, выполняется небольшая инъекция анестетика. При правильном внутрисуставном размещении, анестетик легко входит в сустав. Если ощущается сопротивление во время инъекции, осторожно прокручиваем шприц или оттягиваем иглу на 1-2 мм, при этом продолжаем вводить небольшое количество анестетика, что зачастую решает проблему.
Почти во всех случаях для доступа к этому суставу через один прокол будет достаточно 1,5-дюймовой иглы 25-G, которая используется для местной анестезии. У более крупных пациентов может потребоваться более длинная спинальная игла 22-G.
Локтевой сустав
Пациент сидит или лежит на спине с согнутым локтем, при этом рука помещается в удобное положение на грудную клетку (рис.7А).
Рис. 7. Задний доступ к локтевому суставу. (A) Пациент находится в положении сидя. Пораженная рука располагается на грудной клетке. Задняя поверхность сустава исследуется в сагиттальной плоскости. (B) Игла вводится из задне-верхнего доступа (пунктирная линия), который проходит рядом с сухожилием трицепса (не закрашенная стрелка), через заднюю жировую подушку (звездочка) в полость сустава. Вогнутая локтевая ямка плечевой кости (закрашенные стрелки) служит важным ориентиром. (Техника дезинфекции не показана).
Ультразвуковой датчик располагается вдоль задней поверхности, при этом ему задается такое направление, чтобы сухожилие трицепса визуализировалось продольно. Датчик, который остается параллельно волокнам трицепса, затем скользит в поперечном направлении до тех пор, пока он четко не будет показывать сухожилие трицепса. Основными ориентирами являются – локтевая ямка плечевой кости, задняя жировая подушка и локтевой отросток (рис. 7B). Игла вводится из верхнего доступа, который проходит около сухожилия трицепса и через заднюю жировую подушку, до входа в полость сустава. Этот сустав легко пунктируется иглой длиной 1,5 дюйма.
Тазобедренный сустав
Существует два стандартных доступа к тазобедренному суставу. Выбор между ними зависит от предпочтения врача, наличия суставного выпота и конституции тела. В обоих случаях пациент лежит на спине, а сустав пунктируется спереди.
Когда присутствует суставный выпот или в случае с более крупными пациентами, чаще всего наилучшим является доступ с расположением датчика вдоль длинной оси шейки бедренной кости. Вогнутый переход между передней поверхностью головки бедренной кости и шейкой может быть четко визуализирована, при этом суставная капсула определяется сразу же поверхностно (рис. 8).
Рис. 8. Техника доступа вдоль длинной оси тазобедренного сустава. При позиционировании ультразвукового датчика вдоль длинной оси шейки бедренной кости, визуализируется характерный вогнутый переход между головкой бедренной кости и её шейкой. В этом случае передняя часть капсулы тазобедренного сустава (закрашенные стрелки) смещена кпереди за счет значительного суставного выпота. Игла вводится из нижнего и переднего доступа (пунктирная линия), латеральнее бедренного сосудисто-нервного пучка (не показан).
Игла вводится из нижнего доступа и проходит через суставную капсулу до упора в субкапитальную часть бедренной кости. Септический артрит тазобедренного сустава является частым клиническим случаем, особенно у пациентов с артропластикой тазобедренного сустава. Хотя тонкая игла и эффективна для внутрисуставных инъекций, аспирация прогнозируемого выпота при септическом артрите должна выполняться с помощью иглы 18-G. Кроме того, что гнойный материал значительно легче аспирировать, также, при необходимости, через большую иглу можно ввести биопсийную иглу Westcott 22--G, чтобы получить синовиальные ткани для биопсии.
У более худых пациентов зачастую легче получить доступ к тазобедренному суставу с помощью ультразвукового датчика, который располагается аксиально. При правильном позиционировании будет визуализироваться головка бедренной кости и вертлужная впадина (рис. 9).
Рис. 9. Техника доступа вдоль короткой оси тазобедренного сустава. При позиционировании ультразвукового датчика в поперечной плоскости, визуализируются ключевые ориентиры: головка бедренной кости и передняя поверхность вертлужной впадины (стрелки). Игла вводится из переднего и латерального доступа (пунктирная линия), проникает через переднюю часть суставной капсулы, до упора в головку бедренной кости. Бедренный сосудисто-нервный пучок (не показан) остается медиальнее в удалении от траектории иглы.
Игла вводится из передне-латерального доступа, оставаясь при этом латеральнее бедренного сосудисто-нервного пучка. Кончик иглы продвигается до упора в головку бедренной кости, прилегая к ее самой передней поверхности. Следует избегать касания губы тазобедренного сустава, которая крепится к вертлужной впадине.
Коленный сустав
Оптимальный доступ для проведения инъекции или аспирации коленного сустава, увеличенного за счет внутрисуставного выпота, осуществляется через супрапателлярную бурсу в положении пациента на спине со слегка согнутым коленом. Для правильного позиционирования помогает маленькая подушка или губка, которая располагается под коленом. Датчик помещается в сагиттальную плоскость выше коленной чашечки, при этом волокна сухожилия дистального квадрицепса визуализируются вдоль длинной оси (рис.10).
Рис. 10. Передний доступ к коленному суставу. Сонограмма в сагиттальной проекции супрапателлярного отдела коленного сустава демонстрирует сухожилие дистального отдела квадрицепса (закрашенные стрелки), дистальную часть бедренной кости и верхний полюс надколенника (звездочка). Игла вводится из переднего и верхнего доступа (пунктирная линия) и по возможности проводится по одну сторону от сухожилия четырехглавой мышцы без ее прокола. В этом случае синовиальная пластинка (не закрашенная стрелка) определяется в слегка растянутой супрапателларной бурсе.
Датчик удерживается параллельно сухожилию четырехглавой мышцы и при этом скользит медиально или латерально до тех пор, пока волокна квадрицепса не исчезнут из поля зрения. Затем проводят иглу непосредственно в бурсу.
Для коленных суставов без суставного выпота отличным ориентиром является медиальная пателлофеморальная поверхность. После пальпаторного определения края надколенника и медиальной пателлофеморальной суставной линии датчик помещается в аксиальную плоскость таким образом, чтобы была видна коленная чашечка и медиальный мыщелок бедра. Затем датчик разворачивается на 90° и позиционируется вдоль суставной линии. Игла вводится либо из нижнего, либо из верхнего доступа непосредственно в полость сустава.
Голеностопный сустав
Передняя часть тибиотарзального сустава исследуется в сагиттальной плоскости в положении пациента на спине (см. рис. 5А). Если есть какие-либо сомнения в правильности положения датчика, необходимо согнуть и разогнуть стопу, при этом легко идентифицируется таранная кость, которая перемещается через большеберцовую кость. Положение тыльной артерии стопы и сухожилий разгибателей следует пометить и избегать во время проведения иглы. Иглу вводят в полость сустава в сагиттальной плоскости с использованием нижнего доступа (см. рис. 5B).
Интересует продолжение статьи? Подпишитесь на новости сайта RH и мы сообщим Вам об обновлении!
Рекомендуем рассмотреть детальные характеристики УЗИ аппарата Toshiba Aplio 500. Современное программное обеспечение и много других преимуществ от компании RH. Переходите по ссылке, чтобы узнать больше!














14.10.2019
Олег