11Современные знания и потенциальные будущие применения, недооцененный метод?
Авторы: Andreas Gutwein и Christoph Thalhammer
Факультет медицинского университета, кафедра ангиологии, Кантональная больница Аурау, Швейцария
Резюме
Современная стандартная методика измерения венозного давления все еще остается инвазивной и требует введения катетера. Кроме того, клиническая оценка центрального венозного давления (ЦВД) оказалась ненадежной по сравнению с инвазивными методами. Между тем, различные неинвазивные ультразвуковые методы могут стать надежной альтернативой инвазивному измерению венозного давления. Особенно многообещающим является новый компрессионный ультразвук (КУЗ), который сочетает свойства ультразвука с манометром тканевого давления, что позволяет еще больше расширить сферу его применения в будущем.
Этот обзор содержит обзор использования ультразвукового управляемого неинвазивного измерения венозного давления (УЗУВИВДни) в клинических исследованиях и фокусируется на трех целях:
(1) Подытожить основные методы, использующие УЗУВИВДни для измерения центрального венозного давления
(2) Очертить основные результаты предыдущих клинических испытаний УЗУВИВДни по измерению ЦВД с основным акцентом на новом компрессионном ультразвуковом исследовании вен предплечья
(3) Указать на ограничения и возможные будущие клинические последствия этих ультразвуковых методов. УЗУВИВД являются простой в исполнении и безопасной альтернативой инвазивным диагностическим инструментам “золотого стандарта” для измерения центрального венозного давления.
После короткого ознакомления неспециализированный персонал, использующий портативное ультразвуковое устройство, может применить этот метод приемлемым способом. Из всех упомянутых в этом обзоре методов именно КУЗ является методом выбора, что подчеркивает его способность правильно оценивать категории ЦВД пациента. Кроме того, определение неинвазивного центрального венозного давления в отделении неотложной помощи является независимым предиктором повторной кардиологической госпитализации у пациентов с декомпенсированной сердечной недостаточностью, что помогает в стратификации риска, а также является дополнительным инструментом в общем гемодинамическом менеджменте критически больных пациентов. Этот обзор свидетельствует о важной роли ультразвукового неинвазивного измерения венозного давления, пригодного для широкого применения в повседневной клинической практике. Однако для подтверждения причинно-следственной связи в этом отношении необходимы дальнейшие исследования.
Ключевые слова: Центральное венозное давление, неинвазивное измерение венозного давления, компрессионный ультразвук, ультразвуковое управляемое измерение венозного давления, новый ультразвук.
Абревиатуры
| ЦВК | Центральный венозный катетер |
| КС | Компрессионная сонография |
| ЦВД | Центральное венозное давление |
| ниЦВД | Неинвазивное центральное венозное давление |
| иЦВД | Инвазивное центральное венозное давление |
| КК | Коэффициент корреляции |
| КУЗ |
Компрессионное УЗИ вен предплечья с манометром тканевого давления
|
| ДСН | Декомпенсированная сердечная недостаточность |
| ОНП | Отделение неотложной помощи |
| НПВ | Нижняя полая вена |
| НПВ-С | Склонность к спаданию нижней полой вены |
| ВЯВ-С | Измерение спадания внутренней яремной вены |
| ОИТ | Отделение интенсивной терапии |
| ПВД | Периферическое венозное давление |
| ИПД | Измерение периферического давления |
| УЗУВИВДни |
Ультразвуковое управляемое неинвазивное измерение венозного давления
|
| ВЗ | Венозный застой |
Вступление
Оценка центрального венозного давления (ЦВД) для выявления внутрисосудистой гипо- или гиперволемии имеет важное значение для диагностики и терапии, особенно у критически больных пациентов [1]. В то время как дефицит жидкости может привести к гипотензии с тяжелыми симптомами, такими как ишемия сердца и сердечная недостаточность, перегрузка жидкостью или венозный застой (ВЗ) приводит к легочным симптомам и гипертрофии левого желудочка [2]. Более того, ВЗ, похоже, является независимым предиктором органной недостаточности и смертности от всех причин [3, 4, 5]. Кроме того, декомпенсированная сердечная недостаточность (ДСН) является растущей проблемой в системе здравоохранения, что приводит к более 1 миллиону госпитализаций ежегодно только в США [6]. ЦВД указывает на предварительную нагрузку на сердце и хорошо коррелирует с внутрисосудистым объемом крови, что делает его важным инструментом для мониторинга гемодинамики [4, 5].
Нынешний “золотой стандарт” измерения ЦВД является инвазивный метод, который заключается во введении венозного катетера. Катетер обычно вводят в подключичную, яремную или затылочную вену, что в свою очередь, связано с соответствующими осложнениями [7]. Между тем, установка центральных венозных катетеров является ресурсо- и времязатратной процедурой с рядом ограничений, включая потребность в специальном мониторинговом оборудовании и подготовленном персонале. Несмотря на технологический прогресс в установлении центральных венозных катетеров, эта инвазивная процедура все еще несет в себе значительный риск как мгновенных, так и отсроченных осложнений (кровотечение, инфекция, венозный тромбоз и т.д.) [8, 9]. Поэтому рутинная установка центрального венозного катетера только для измерения ЦВД, особенно в амбулаторных условиях, часто является непрактичной и неоправданной.
На сегодняшний день в многочисленных контролируемых исследованиях сравнивали инвазивные и неинвазивные методы измерения ЦВД с целью поиска целесообразной альтернативы [10, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20, 21], 22]. Среди них клиническое измерение ЦВД уже показало свою неполноценность [1, 23], поскольку некоторые исследования сообщили о низком коэффициенте корреляции (r=0,17-0,30) по сравнению со стандартным инвазивным измерением [10, 24]. Кроме того, потеря навыков клинического обследования и растущая распространенность ожирения приводят к частой неправильной интерпретации и невозможности визуализации яремной вены [25, 26, 27].
Компрессионная сонография с прикрепленным к датчику манометром для оценки ЦВД была предложена Baumann и соавт. в 2005 году [15]. Этот метод позволил применить новый неинвазивный подход. Физиологически измерение основывается на том, что периферические вены, такие как плечевая вена, соотносятся с верхней полой веной, оттуда и предварительная нагрузка сердца, когда пациент находится в положении лежа на спине. Клинические исследования до сих пор были направлены на проверку неинвазивных ультразвуковых методов определения венозного давления.
В этом обзоре представлен обзор использования неинвазивного измерения венозного давления (УЗУВИВДни) в клинических испытаниях на сегодняшний день и сосредоточено внимание на трех целях:
- Подытожить основные методы, использующие УЗУВИВДни для измерения центрального венозного давления.
- Очертить основные результаты предыдущих клинических исследований УЗУВИВДни по измерению ЦВД с основным акцентом на новом компрессионном ультразвуковом исследовании вен предплечья.
- Указать на ограничения и возможные будущие клинические последствия этих ультразвуковых методов.
Методы ультразвукового неинвазивного измерения центрального венозного давления
Компрессионное УЗИ вен предплечья с манометром тканевого давления (КУЗ)
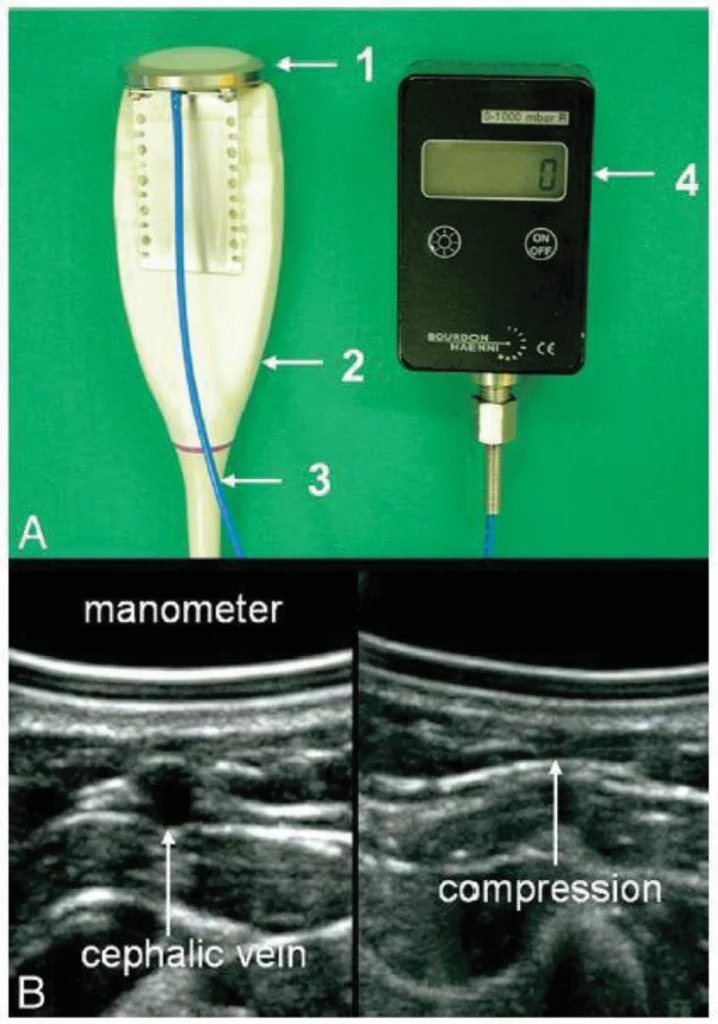
Ультразвуковая визуализация выполняется с помощью дуплексного устройства с датчиком от 5 до 12 МГц. Манометр (PPM0310, Baumann, Мюнсинген, Швейцария), который легко присоединяется к датчику, состоит из полупрозрачной кремниевой мембраны (MVQ, Angst and Pfister AG, Цюрих, Швейцария), соединенной с коммерческим измерителем давления (Bourdon Haenni AG, Йегеншторф, Швейцария) с помощью гибкой напорной трубки (Рис. 1А и 2). Во время этой процедуры здоровые пациенты размещаются в удобном положении лежа на спине в комнате с контролируемой температурой после периода отдыха в течение 15 минут. Измерение проводят на предплечье, положенном на кровать. Вена (предпочтительно лучше всего видимая дистальная главная вена) должна легко сжиматься и не иметь постфлебитических изменений. Кроме того, не должно быть явных клинических признаков проксимальной венозной обструкции. Более проксимальные вены менее пригодны для этого метода, поскольку для минимизации ложно повышенных значений требуются поверхностные вены, под которыми находятся поддерживающие кости. Место измерения обычно находится ниже уровня правого предсердия. После нанесения геля, пропускающего ультразвук, датчик с манометром размещают на коже без давления. После установления нулевого значения датчик медленно увеличивает давление до полного пережатия вены (Рис. 1B). Давление в точке спада соответствует внутрисосудистому периферическому венозному давлению (ПВД) и измеряется непрерывно [30]. Если центральный венозный катетер (ЦВК) уже установлен, ПВД измеряют на контралатеральной стороне центрального венозного катетера, чтобы избежать ложно повышенных значений, вызванных частичной обструкцией катетера.
Для коррекции высоты столба крови между уровнем точки сонографического измерения и уровнем правого предсердия высоту столба крови между уровнем точки сонографического измерения и уровнем правого предсердия, определяют соответствующую разницу и соответственно корректируют результат, полученный с помощью КУЗ.
Измерение способности нижней полой вены к спаданию (НПВ-С)
Диаметр нижней полой вены (НПВ) оценивается во время нормального дыхательного цикла. В положении пациента лежа на спине диаметр НПВ измеряется на расстоянии 2-3 см от границы правого предсердия в продольно-осевом субксифоидном или субкостальном ракурсе с помощью криволинейного датчика с частотой 4-2 МГц, исходя из наилучшего доступного ракурса. Изображения фиксируются и сохраняются на ультразвуковом аппарате. Для того, чтобы сделать тест максимально простым, и поскольку связь между диаметром НПВ и дыхательным циклом у интубированных пациентов является противоречивой, максимальный и минимальный диаметры НПВ измеряются с помощью покадрового анализа без учета фаз дыхательного цикла. НПВ-С рассчитывается по формуле
НПВ-С=максимальный диаметр НПВ-минимальный диаметр НПВ/максимальный диаметр НПВ.
Измерение способности внутренней яремной вены к спаданию (ВЯВ-С)
Линейный датчик 12-5 МГц используется для измерения диаметров внутренней яремной вены (ВЯВ) во время дыхательного цикла в поперечном сечении с использованием циклической записи. Диаметры ВЯВ измеряются с помощью покадрового анализа. Методика получения показаний заключается в следующем: пациент находится в положении лежа на спине (изголовье кровати, 0°), а датчик размещается сбоку на шее пациента в поперечной плоскости над ВЯВ на 2 см выше уровня ключицы. Подбородок пациента удерживается по средней линии. Чтобы гарантировать, что датчик не сжимает ВЯВ во время записи данных, оператор определяет величину давления, необходимую для сжатия вены, а затем уменьшает давление датчика на ВЯВ до полного расширения вены. Запись не начинается, пока эти параметры не станут удовлетворительными. ВЯВ-С рассчитывается по формуле ВЯВ-С = максимальный диаметр яремной вены – минимальный диаметр яремной вены / максимальный диаметр яремной вены.
Клинические исследования с новой компрессионной сонографией для измерения ЦВД
В 2005 году Бауманн и соавт. представили новый метод неинвазивного измерения венозного давления путем сочетания ультразвука и манометра тканевого давления. Измерение периферического давления (ИПД) определялось неинвазивно через яремную и базилярную вены. На 32 критически больных пациентах он успешно продемонстрировал, что УЗУВИВД с тканевым прессингом является простым методом быстрой оценки ЦВД, хотя абсолютные значения могут существенно отличаться от инвазивного ЦВД и между различными исполнителями исследования [15].
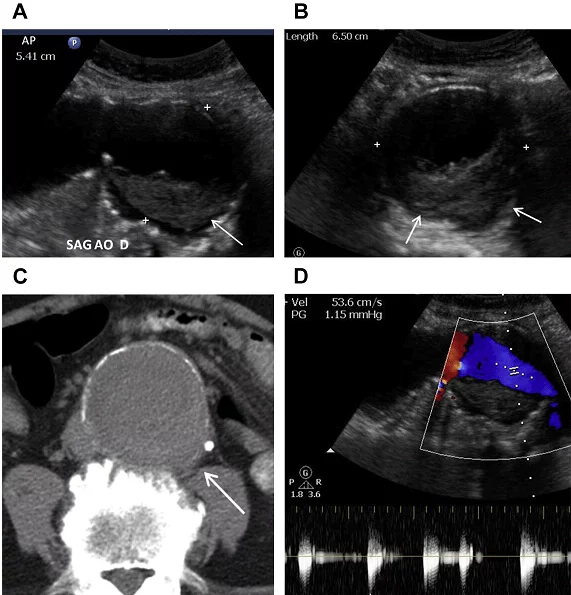
С целью валидации этой новой неинвазивной методики Thalhammer и соавт. провели проспективное слепое исследование, в котором сравнивали инвазивную ЦВД (иЦВД) с неинвазивной ЦВД (ниЦВД) у критически больных пациентов (отделение интенсивной терапии) с помощью метода КУЗ, как описано выше. Это исследование показало сильную корреляцию (r=0,95; p<0,001) между неинвазивно и инвазивно измеренным периферическим венозным давлением на предплечье у здоровых лиц (n=10) с экспериментально индуцированной венозной гипертензией с широким диапазоном значений давления (Рис. 3А). После этого успешного исследования УЗУВИВДни было применено у 50 пациентов отделений интенсивной терапии, что продемонстрировало хорошую корреляцию между ниЦВД и иЦВД при расположении предплечья как ниже уровня сердца (r=0,84; p<0,001), так и на уровне сердца (r=0,85; p<0,001). Кроме того, отличную надежность системы продемонстрировала высокая согласованность между наблюдателями с внутриклассным коэффициентом корреляции (КК) 0,988 (Рис. 3B). Средняя разница между инвазивным и неинвазивным измерением была клинически незначимой (-0,1±3,5 см H2O и -0,7±3,4 см H2O соответственно). В целом, это исследование показало, что КУЗ является простым, надежным и воспроизводимым новым методом измерения ЦВД [28].
Поскольку предыдущие исследования с новой компрессионной сонографией проводились только опытным персоналом (>10 лет опыта ультразвукового исследования сосудов) с использованием высококлассного оборудования в исследуемых условиях, оставался вопрос, возможно ли применение этого метода в первую очередь в будущих неотложных ситуациях в реальных условиях. Thalhammer и соавт. решили проверить гипотезу о том, что КУЗ может быть надежно применено неспециализированным персоналом с помощью портативной ультразвуковой системы после короткой обучающей программы. Стандартизированный тренинг состоял из трех 1-часовых сессий для обучения студентов-медиков. После этого исследовательская группа исследовала целесообразность и точность КУЗ у 50 пациентов отделений интенсивной терапии (ОИТ), сравнивая результаты студентов и экспертов, а также высококлассных и портативных ультразвуковых систем. Осуществимость составляла от 88% до 92%. Кроме того, не было выявлено никаких различий между измерениями, выполненными студентами и экспертами по сосудистой хирургии, а также между высококлассными и портативными ультразвуковыми системами.
Кроме того, измерение ниЦВД показало значительную линейную корреляцию (r=0,58-0,68; p<0,001) с иЦВД у всех исследуемых. Кроме того, 20 исследуемых пациентов, находившихся на ИВЛ, измеряли ЦВД во время полного дыхательного цикла, чтобы проверить, достаточно ли точно КУЗ измеряет изменения ЦВД, вызванные дыханием. Нижнее значение ниЦВД регистрировали, как описано выше, верхнее значение ниЦВД регистрировали как раз тогда, когда наблюдался устойчивый коллапс вены в течение всего дыхательного цикла. Линейный регрессионный анализ выявил значительную положительную корреляцию между минимальным иЦВД и ниЦВД (r=0,66; p<0,01) и максимальным иЦВД и ниЦВД (r=0,71; p<0,001) в течение дыхательного цикла. Измерение ниЦВД переоценивало иЦВД со средней разницей в 1,6 мм рт.ст. для минимальных значений и 0,8 мм рт.ст. для максимальных значений. Недооценка с помощью представленного метода КУЗ может быть объяснена методом измерения, при котором давление определяется в момент первого коллапса вены. Это значение соответствует нижней границе амплитуды дыхательного давления. С теоретической точки зрения оба метода, то есть “одномоментное” давление против среднего давления, не отличаются достоверно, пока амплитуда давления является низкой. Подытоживая, Thalhammer et al. показали, что ниЦВД может быть адекватно получен в течение короткого времени (менее 4 мин) и не зависит ни от специализированного персонала, ни от высокотехнологичных ультразвуковых систем, таким образом, будучи потенциально полезным инструментом в “реальной ситуации” [31].
Чтобы доказать “реальные” преимущества КУЗ, Uthoff и соавт. исследовали взаимосвязь между ЦВД при поступлении в отделение неотложной помощи (ОНП) и риском смертности и кардиологических повторных госпитализаций у пациентов с декомпенсированной сердечной недостаточностью (ДСН). 100 пациентов с ДСН были включены в исследование, и конечные точки были определены вслепую без учета ЦВД с медианой наблюдения 12 месяцев. ЦВД измеряли в поверхностной вене предплечья (преимущественно в дистальном отделе главной вены) в течение 1 часа двумя опытными исследователями с помощью ультразвуковой системы высокого разрешения после первичной клинической базовой оценки. Кардиологические госпитализации, сердечная смертность и смертность от всех причин оценивались как функция постоянных уровней ЦВД и предварительно определенных категорий ЦВД (низкое <6 см H2O, промежуточное 6-23 см H2O и высокое >23 см H2O). Хотя не было выявлено связи между сердечной смертностью и ЦВД, была обнаружена независимая связь между повторной госпитализацией и ЦВД (ОР 1,09, 95% ДИ 1,01-1,18, P=0,034). Кроме того, анализ Каплана-Мейера подтвердил постепенное увеличение кардиологических повторных госпитализаций от низкого к высокому ЦВД (логарифмический ранговый критерий P=0,015, ч) [32].
Неинвазивные управляемые ультразвуковые альтернативы
На сегодняшний день новый КУЗ показал себя как быстрый и практичный инструмент для измерения ЦВД с реальными преимуществами, особенно по сравнению с текущим инвазивным золотым стандартом. [15, 28, 31, 32]. Другие ультразвуковые неинвазивные методы измерения ЦВД были описаны ранее, частично с противоречивыми результатами, выделяя измерения склонности к спаданию внутренней яремной вены (ВЯВ-С) [33, 34, 35, 36] и нижней полой вены (НПВ-С) как ценные альтернативы [37, 38, 39, 40, 41, 42, 43]. Оба метода, как описано выше, впервые сравнили в 2012 году с КУЗ для оценки точности оценки ЦВД в одноцентровом проспективном обсервационном исследовании [44]. В целом 81 пациент с одновременным мониторингом иЦВД, которые находились в хирургическом и медицинском отделениях интенсивной терапии, были последовательно включены в рандомизированной последовательности. Пять исследователей с опытом проведения ультразвуковых исследований не были уведомлены о проведении эксперимента при измерении иЦВД ниЦВД, и их просили оценить качество исследования после каждого измерения. ЦВД классифицировали как низкое (<7 мм рт.ст.; склонность к спаданию >0,6), нормальное (7-12 мм рт.ст.; склонность к спаданию 0,6-0,2) и высокое (>12 мм рт.ст.; склонность к спаданию <0,2), как было определено ранее [38].
Следует отметить, что до сих пор в литературе не сообщалось ни о каких пороговых значениях для ВЯВ-С. Хотя ретроспективная оценка различных пороговых значений не позволила достичь лучшего соответствия с категориями, основанными на иЦВД [44]. ВЯВ-С обследование превосходило другие методы по качеству обследования (выполнимо у 100% пациентов, у 84% с хорошим качеством, рис. 5A, 5B и 5C) и времени обследования (медиана – 2 секунды) (медиана 60 сек). КУЗ продемонстрировал наилучшую корреляцию (r=0,485) и наивысшее соответствие категоризации ЦВД (61%) по отношению к CVPi (Таблица I), а также был единственным методом, обеспечивающим численное (прямое) сравнение значений ЦВД со значениями CVPi с клинически приемлемой абсолютной разницей (3 мм рт.ст.). НПВ-С имела самую низкую корреляцию с иЦВД и правильно классифицировал ЦВД у менее чем 50% пациентов. Общий процент ошибочной классификации ЦВД по двум категориям (высокий как низкий и наоборот) для всех модальностей составлял примерно 8% [41]. В целом, способность всех трех методов оценивать иЦВД была лишь умеренной (коэффициенты корреляции 0,186-0,485) в этом исследовании и не согласовывалась с предыдущими исследованиями, как указано выше. Сообщалось о более высоких коэффициентах корреляции 0,85 (КУЗ), 0,74 (НПВ) и 0,81 (ВЯВ) [15, 28, 31, 32, 33, 39, 40]. В качестве возможного объяснения Uthoff и соавт. утверждают, что пациенты хирургических отделений интенсивной терапии отражают более сложную задачу по выявлению ЦВД, поскольку измерение КУЗ было возможным у 94,1% пациентов терапевтических отделений интенсивной терапии, но только у 87,5% пациентов хирургических отделений интенсивной терапии. Кроме того, исследование было ограниченным, поскольку согласно протоколу исследования, КУЗ пытались измерять только на контралатеральной стороне центрального венозного катетера, чтобы избежать ложно повышенных значений, вызванных обструкцией через катетер. Кроме того, вариабельность между наблюдателями не оценивалась, поэтому результаты могут в определенной степени отражать способности отдельных наблюдателей [44].
Однако КУЗ представляется лучшим методом, если нужны абсолютные значения ЦВД. На самом деле, все полученные с помощью КУЗ значения ЦВД были почти в пределах дыхательного диапазона иЦВД (медиана абсолютной разницы 0 [IQR 0; 1,75], рис. 6), что подчеркивает способность этого метода правильно оценивать категорию ЦВД пациента. Для сравнения, ВЯВ-С демонстрирует преимущество в том, что является самым быстрым и доступным подходом, свойства которого особенно ценны в критических ситуациях [44].
Таблица І. Категориальное сравнение. Наблюдаемые проценты категорий ЦВД по данным ультразвуковых измерений по отношению к инвазивным категориям ЦВД.
| Invasive CVP | Низкий | Средний | Высокий |
| CUS | |||
| Низкий | 4.3 (42.9) | 7.1 (15.6) | 2.9 (6.5) |
| Средний | 4.3 (42.9) | 21.4 (46.9) | 5.7 (12.9) |
| Высокий | 1.4 (14.3) | 17.1 (37.5) | 35.7 (80.6) |
| Сумма | 10 (100) | 45.7 (100) | 44.3 (100) |
| IVC-C | |||
| Низкий | 6.6 (50.0) | 0.0 (0.0) | 0.0 (0.0) |
| Средний | 2.6 (20.0) | 11.8 (31.0) | 18.5 (37.8) |
| Высокий | 3.9 (30.0) | 26.3 (69.0) | 30.3 (62.2) |
| Сумма | 13.1 (100) | 38.1 (100) | 48.8 (100) |
| IJV-C | |||
| Низкий | 2.6 (25.0) | 1.3 (2.9) | 0.0 (0.0) |
| Средний | 1.3 (12.5) | 6.4 (14.3) | 1.3 (2.9) |
| Высокий | 6.4 (62.5) | 37.2 (82.9) | 43.5 (97.1) |
| Сумма | 10.3 (100) | 44.9 (100) | 44.8 (100) |
Примечания. Числа в скобках указывают на проценты по отношению к отдельным столбикам. Жирным шрифтом выделены проценты идентичной классификации ЦВД между ультразвуковыми и инвазивными методами [44].
Ограничения ультразвукового неинвазивного измерения венозного давления
В общем, измерение ЦВД является сложным процессом, на который влияют многочисленные факторы, такие как положение пациента, определенные заболевания и параметры механической вентиляции. Врачи должны знать, что измеренное ЦВД не является фиксированным значением у одного пациента, а подвергается значительным колебаниям, как и дыхательный цикл (то есть около 7 мм рт.ст.) [44]. С тех пор, как в 2005 году Baumann и соавт. представили новую компрессионную сонографию, роль измерения центрального венозного давления существенно изменилась. Хотя ЦВД широко используется и все еще рекомендуется для управления объемом жидкости, его актуальность подвергается серьезной критике. На самом деле, многочисленные исследования, включая обновленный мета-анализ, пришли к выводу, что центральное венозное давление не должно использоваться для принятия клинических решений на основе только ЦВД [45, 46]. Кроме того, неинвазивные методы измерения ЦВД не предназначены для замены инвазивных центральных венозных катетеров в отделениях интенсивной терапии, учитывая частую потребность в центральном введении лекарств у этих пациентов. Однако ультразвуковой подход может быть полезным для ранней оценки состояния жидкости и повысить надежность оценки ЦВД, особенно у критически больных пациентов [40, 44].
В зависимости от выбранного метода ультразвукового исследования необходимо учитывать несколько критериев исключения. Как это часто бывает с пациентами отделений интенсивной терапии, из-за множественных венозных проколов у них часто обнаруживаются неадекватные вены, что снижает целесообразность в одном исследовании до 86% для КУЗ всех пациентов, прошедших скрининг [28]. Пациенты не подходят, если в анамнезе у них была лучевая терапия шеи или тела [44]. Также следует учитывать наличие тромбоза подключичной или центральной вены, поскольку это может вызвать ложно высокие периферические показатели и завысить ЦВД. Однако, занижение ЦВД с помощью системы КУЗ маловероятно. Поэтому считается, что низкое или нормальное периферическое давление исключает клинически значимое повышение ЦВД [28]. С другой стороны, при более высоких амплитудах ЦВД можно ожидать больших отличий от среднего значения, измеренного инвазивным методом, поскольку ниЦВД отражает самый низкий уровень давления во время дыхательного цикла [28]. С другой стороны, при более высоких амплитудах ЦВД можно ожидать больших отличий от среднего значения, измеренного инвазивным методом, поскольку ниЦВД представляет самую низкую точку давления во время дыхательного цикла [28]. КУЗ оказался независимым от ИМТ, но подкожная жировая клетчатка и глубина вены под кожей могут влиять на результаты [28, 31].
Также из-за силиконовой мембраны манометра можно ожидать определенной потери качества в В-режиме, что приводит к неадекватной визуализации стенки сосуда, если исследование выполняется с помощью старых ультразвуковых систем или неопытным персоналом [28]
Если КУЗ сравнивается с НПВ-С, ожирение и хирургическое вмешательство являются важными критериями исключения [44]. Кроме того, в двух исследованиях сообщалось, что НПВ-С является ненадежной для прогнозирования ЦВД, включая мета-анализ, в котором было выявлено 2843 случая (r=0,54), особенно у пациентов, находящихся на ИВЛ с запущенной вентиляцией под положительным давлением [41, 43]. В отличие от НПВ-С, недавний системный обзор поддерживает использование УЗИ внутренней яремной вены для оценки центрального венозного давления и клинических последствий у пациентов с подозреваемой или подтвержденной декомпенсированной сердечной недостаточностью (n=1481 пациент с ДСН) [36].
В общем, с точки зрения эффективности, все три метода существенно отличаются в определении правильной категории ЦВД. НПВ-С и ВЯВ-С показали значительно лучшие результаты у пациентов с высоким ЦВД, и ни разу не определили низкий ЦВД неправильно. КУЗ и ВЯВ-С лучше всего выявляли высокий ЦВД. Более того, Uthoff и соавт. отметили, что 30% измерений НПВ-С и 62,5% измерений ВЯВ-С ошибочно указывали на высокий ЦВД у пациентов с низким иЦВД, что ставит под сомнение клиническую ценность этих методов обследования в зависимости от наводящего вопроса. Хотя из-за небольшого количества пациентов в этой категории ЦВД окончательные выводы не могут быть сделаны [44]
Наконец, измерения зависят от опыта и определенного эффекта кривой обучения. Необходима специальная подготовка медицинского персонала перед использованием ультразвуковых методов, особенно при применении КУЗ [31]. Несмотря на все ограничения, наблюдаемые показатели обследования при всех изученных методах УЗИ все еще превышают показатели клинического обследования. Например, несколько исследований показали слабую корреляцию между яремным венозным давлением (r=0,17-0,30) и неспособностью визуализировать яремную вену у 37% пациентов, что свидетельствует об утрате навыков клинического обследования и росте распространенности ожирения [44].
Клиническое применение и перспективы на будущее
Этот обзор свидетельствует о значительной роли ультразвукового неинвазивного измерения венозного давления, пригодного для широкого спектра повседневной клинической практики. При условии учета специфических ограничений и преимуществ выбранного ультразвукового метода [32, 44]. Тем не менее, методы измерения ЦВД не предназначены для замены инвазивных центральных венозных катетеров в отделении интенсивной терапии, что связано с введением лекарственных средств. Измерение ниЦВД быстрым и доступным способом для повышения надежности оценки ЦВД для дальнейшей диагностики и терапии может быть важным инструментом, особенно в условиях отделения неотложной помощи, когда требуется менее инвазивный подход [31].
Кроме того, эти методы демонстрируют потенциал в углубленной стратификации риска, например, для определения сердечной смертности, повторной госпитализации и времени выписки у пациентов с декомпенсированной сердечной недостаточностью, а также для прогнозирования заболеваемости и ухудшения почечной недостаточности у пациентов с сердечной недостаточностью [32, 47]. Однако для доказательства причинно-следственной связи в этом отношении необходимы дальнейшие исследования. Из всех упомянутых в этом обзоре методов КУЗ является методом выбора, что подчеркивает его способность правильно распределять пациентов по ЦВД на категории [31, 32, 44].
Благодаря неинвазивному щадящему подходу, технологическому прогрессу в ультразвуковых системах и достаточно быстрому обучению методикам, как упоминалось выше, можно обеспечить широкую доступность в клиниках и практиках [31]. Таким образом, появляется возможность дальнейшего применения, особенно с новой комбинацией компрессионной сонографии и манометра. Возможные будущие перспективы были протестированы с помощью этого метода. Такие характеристики, как качественная визуализация и количественные измерения механических свойств тканей, были использованы, например, для выявления острого компартмент-синдрома с помощью неинвазивного измерения внутрикамерного давления [28, 48]. Кроме того, некоторые исследования указывают на перспективность применения у пациентов, находящихся на гемодиализе, основанной на ультразвуковом измерении, для улучшения гемодинамической стабильности и, возможно, для определения точного “сухого веса” [35, 49]. Новые возможности также появляются у пациентов с хронической венозной недостаточностью, поскольку новая компрессионная сонография также может быть использована для выявления измерения венозного давления большой подкожной вены, что, возможно, поможет в диагностике и понимании заболевания [50].
В конце концов, неинвазивное измерение венозного давления под контролем ультразвука остается перспективным методом, который требует дальнейших исследований.
Использованная литература
- 1 McGee SR. Physical examination of venous pressure: a critical review. Am Heart J. 1998;136(1):10–8. First citation in articleCrossref Medline, Google Scholar
- 2 Burton JO, Jefferies HJ, Selby NM, McIntyre CW. Hemodialysis-induced repetitive myocardial injury results in global and segmental reduction in systolic cardiac function. Clin J Am Soc Nephrol. 2009;4(12):1925–31. First citation in articleCrossref Medline, Google Scholar
- 3 Damman K, van Deursen VM, Navis G, Voors AA, van Veldhuisen DJ, Hillege HL. Increased central venous pressure is associated with impaired renal function and mortality in a broad spectrum of patients with cardiovascular disease. J Am Coll Cardiol. 2009;53(7):582–8. First citation in articleCrossref Medline, Google Scholar
- 4 Rivers EP, Coba V, Whitmill M. Early goal-directed therapy in severe sepsis and septic shock: a contemporary review of the literature. Curr Opin Anaesthesiol. 2008;21(2):128–40. First citation in articleCrossref Medline, Google Scholar
- 5 Barbier C, Loubières Y, Schmit C, Hayon J, Ricôme JL, Jardin F, et al. Respiratory changes in inferior vena cava diameter are helpful in predicting fluid responsiveness in ventilated septic patients. Intensive Care Med. 2004;30(9):1740–6. First citation in articleCrossref Medline, Google Scholar
- 6 Rosamond W, Flegal K, Furie K, Go A, Greenlund K, Haase N, et al. Heart disease and stroke statistics – 2008 update: a report from the American Heart Association Statistics Committee and Stroke Statistics Subcommittee. Circulation. 2008;117(4):e25–e146. First citation in articleMedline, Google Scholar
- 7 Taylor RW, Palagiri AV. Central venous catheterization. Crit Care Med. 2007;35(5):1390–6. First citation in articleCrossref Medline, Google Scholar
- 8 Parienti JJ, Mongardon N, Mégarbane B, Mira JP, Kalfon P, Gros A, et al. Intravascular complications of central venous catheterization by insertion site. N Engl J Med. 2015;373(13):1220–9. First citation in articleCrossref Medline, Google Scholar
- 9 Ruesch S, Walder B, Tramèr MR. Complications of central venous catheters: internal jugular versus subclavian access – a systematic review. Crit Care Med. 2002;30(2):454–60. First citation in articleCrossref Medline, Google Scholar
- 10 Amar D, Melendez JA, Zhang H, Dobres C, Leung DH, Padilla RE. Correlation of peripheral venous pressure and central venous pressure in surgical patients. J Cardiothorac Vasc Anesth. 2001;15(1):40–3. First citation in articleCrossref Medline, Google Scholar
- 11 Charalambous C, Barker T, Zipitis C, Siddique I, Swindell R, Jackson R, et al. Comparison of peripheral and central venous pressures in critically Ill patients. Anaesthesia and intensive care. 2003;31(1):34–9. First citation in articleCrossref Medline, Google Scholar
- 12 Anter A, Bondok R. Peripheral venous pressure is an alternative to central venous pressure in paediatric surgery patients. Acta Anaesthesiol Scand. 2004;48(9):1101–4. First citation in articleCrossref Medline, Google Scholar
- 13 Desjardins R, Denault AY, Bélisle S, Carrier M, Babin D, Lévesque S, et al. Can peripheral venous pressure be interchangeable with central venous pressure in patients undergoing cardiac surgery? Intensive Care Med. 2004;30(4):627–32. First citation in articleCrossref Medline, Google Scholar
- 14 Tugrul M, Camci E, Pembeci K, Al-Darsani A, Telci L. Relationship between peripheral and central venous pressures in different patient positions, catheter sizes, and insertion sites. J Cardiothorac Vasc Anesth. 2004;18(4):446–50. First citation in articleCrossref Medline, Google Scholar
- 15 Baumann UA, Marquis C, Stoupis C, Willenberg TA, Takala J, Jakob SM. Estimation of central venous pressure by ultrasound. Resuscitation. 2005;64(2):193–9. First citation in articleCrossref Medline, Google Scholar
- 16 Sahin A, Salman MA, Salman AE, Aypar U. Effect of catheter site on the agreement of peripheral and central venous pressure measurements in neurosurgical patients. J Clin Anesth. 2005;17(5):348–52. First citation in articleCrossref Medline, Google Scholar
- 17 Sahin A, Salman MA, Salman AE, Aypar U. Effect of body temperature on peripheral venous pressure measurements and its agreement with central venous pressure in neurosurgical patients. J Neurosurg Anesthesiol. 2005;17(2):91–6. First citation in articleCrossref Medline, Google Scholar
- 18 Hoftman N, Braunfeld M, Hoftman G, Mahajan A. Peripheral venous pressure as a predictor of central venous pressure during orthotopic liver transplantation. J Clin Anesth. 2006;18(4):251–5. First citation in articleCrossref Medline, Google Scholar
- 19 Ward KR, Tiba MH, Barbee RW, Ivatury RR, Arrowood JA, Spiess BD, et al. A new noninvasive method to determine central venous pressure. Resuscitation. 2006;70(2):238–46. First citation in articleCrossref Medline, Google Scholar
- 20 Choi SJ, Gwak MS, Ko JS, Kim GS, Kim TH, Ahn H, et al. Can peripheral venous pressure be an alternative to central venous pressure during right hepatectomy in living donors? Liver Transpl. 2007;13(10):1414–21. First citation in articleCrossref Medline, Google Scholar
- 21 Biancofiore G, Ostuni F, Bindi ML, Urbani L, Filipponi F. A reliable and handy “rescue” approach to estimate central venous pressure. J Clin Monit Comput. 2008;22(3):181. First citation in articleCrossref Medline, Google Scholar
- 22 Cave G, Harvey M. The difference between peripheral venous pressure and central venous pressure (CVP) decreases with increasing CVP. Eur J Anaesthesiol. 2008;25(12):1037–40. First citation in articleCrossref Medline, Google Scholar
- 23 Ruesch S, Walder B, Tramèr MR. Complications of central venous catheters: internal jugular versus subclavian access – a systematic review. Critical care medicine. 2002;30(2):454–60. First citation in articleCrossref Medline, Google Scholar
- 24 Merrer J, De Jonghe B, Golliot F, Lefrant J-Y, Raffy B, Barre E, et al. Complications of femoral and subclavian venous catheterization in critically ill patients: a randomized controlled trial. JAMA. 2001;286(6):700–7. First citation in articleCrossref Medline, Google Scholar
- 25 Brennan JM, Blair JE, Goonewardena S, Ronan A, Shah D, Vasaiwala S, et al. A comparison by medicine residents of physical examination versus hand-carried ultrasound for estimation of right atrial pressure. Am J Cardiol. 2007;99(11):1614–6. First citation in articleCrossref Medline, Google Scholar
- 26 Eisenberg PR, Jaffe AS, Schuster DP. Clinical evaluation compared to pulmonary artery catheterization in the hemodynamic assessment of critically ill patients. Crit Care Med. 1984;12(7):549–53. First citation in articleCrossref Medline, Google Scholar
- 27 Demeria DD, MacDougall A, Spurek M, Reid J, Laframboise K, Taylor-Gjevre RM, et al. Comparison of clinical measurement of jugular venous pressure versus measured central venous pressure. Chest. 2004;126(4):747S. First citation in articleCrossref, Google Scholar
- 28 Thalhammer C, Aschwanden M, Odermatt A, Baumann UA, Imfeld S, Bilecen D, et al. Noninvasive central venous pressure measurement by controlled compression sonography at the forearm. J Am Coll Cardiol. 2007;50(16):1584–9. First citation in articleCrossref Medline, Google Scholar
- 29 Bloch A, Tomaschett C, Jakob SM, Schwinghammer A, Schmid T. Compression sonography for non-invasive measurement of lower leg compartment pressure in an animal model. Injury. 2018;49(3):532–7. First citation in articleCrossref Medline, Google Scholar
- 30 Desjardins R, Denault AY, Bélisle S, Carrier M, Babin D, Lévesque S, et al. Can peripheral venous pressure be interchangeable with central venous pressure in patients undergoing cardiac surgery? Intensive Care Med. 2004;30(4):627–32. First citation in articleCrossref Medline, Google Scholar
- 31 Thalhammer C, Siegemund M, Aschwanden M, Gassmann M, Baumann UA, Jaeger KA, et al. Non-invasive central venous pressure measurement by compression ultrasound – a step into real life. Resuscitation. 2009;80(10):1130–6. First citation in articleCrossref Medline, Google Scholar
- 32 Uthoff H, Thalhammer C, Potocki M, Reichlin T, Noveanu M, Aschwanden M, et al. Central venous pressure at emergency room presentation predicts cardiac rehospitalization in patients with decompensated heart failure. Eur J Heart Fail. 2010;12(5):469–76. First citation in articleCrossref Medline, Google Scholar
- 33 Donahue SP, Wood JP, Patel BM, Quinn JV. Correlation of sonographic measurements of the internal jugular vein with central venous pressure. Am J Emerg Med. 2009;27(7):851–5. First citation in articleCrossref Medline, Google Scholar
- 34 Deol GR, Collett N, Ashby A, Schmidt GA. Ultrasound accurately reflects the jugular venous examination but underestimates central venous pressure. Chest. 2011;139(1):95–100. First citation in articleCrossref Medline, Google Scholar
- 35 Kerleroux B, Pasco J, Dupuis M, Eustache M, Lemrabott A, Jouzel C, et al. Ultrasonographic assessment of the internal jugular vein for the estimation of central venous pressure in hemodialysis patients: A preliminary study. J Clin Ultrasound. 2018;46(4):253–8. First citation in articleCrossref Medline, Google Scholar
- 36 Chaudhary R, Sukhi A, Simon MA, Villanueva FS, Pacella JJ. Role of internal jugular venous ultrasound in suspected or confirmed heart failure: a systematic review. J Card Fail. 2022;28(4):639–49. First citation in articleCrossref Medline, Google Scholar
- 37 Brennan JM, Blair JE, Goonewardena S, Ronan A, Shah D, Vasaiwala S, et al. Reappraisal of the use of inferior vena cava for estimating right atrial pressure. J Am Soc Echocardiogr. 2007;20(7):857–61. First citation in articleCrossref Medline, Google Scholar
- 38 Stawicki SP, Braslow BM, Panebianco NL, Kirkpatrick JN, Gracias VH, Hayden GE, et al. Intensivist use of hand-carried ultrasonography to measure IVC collapsibility in estimating intravascular volume status: correlations with CVP. J Am Coll Surg. 2009;209(1):55–61. First citation in articleCrossref Medline, Google Scholar
- 39 Nagdev AD, Merchant RC, Tirado-Gonzalez A, Sisson CA, Murphy MC. Emergency department bedside ultrasonographic measurement of the caval index for noninvasive determination of low central venous pressure. Ann Emerg Med. 2010;55(3):290–5. First citation in articleCrossref Medline, Google Scholar
- 40 Schefold JC, Storm C, Bercker S, Pschowski R, Oppert M, Krüger A, et al. Inferior vena cava diameter correlates with invasive hemodynamic measures in mechanically ventilated intensive care unit patients with sepsis. J Emerg Med. 2010;38(5):632–7. First citation in articleCrossref Medline, Google Scholar
- 41 Juhl-Olsen P, Frederiksen CA, Sloth E. Ultrasound assessment of inferior vena cava collapsibility is not a valid measure of preload changes during triggered positive pressure ventilation: a controlled cross-over study. Ultraschall Med. 2012;33(2):152–9. First citation in articleCrossref Medline, Google Scholar
- 42 Coen D, Cortellaro F, Pasini S, Tombini V, Vaccaro A, Montalbetti L, et al. Towards a less invasive approach to the early goal-directed treatment of septic shock in the ED. Am J Emerg Med. 2014;32(6):563–8. First citation in articleCrossref Medline, Google Scholar
- 43 Alavi-Moghaddam M, Kabir A, Shojaee M, Manouchehrifar M, Moghimi M. Ultrasonography of inferior vena cava to determine central venous pressure: a meta-analysis and meta-regression. Acta Radiologica. 2017;58(5):537–41. First citation in articleCrossref Medline, Google Scholar
- 44 Uthoff H, Siegemund M, Aschwanden M, Hunziker L, Fabbro T, Baumann U, et al. Prospective comparison of noninvasive, bedside ultrasound methods for assessing central venous pressure. Ultraschall Med – Eur J Ultrasound. 2012;33(07):E256–E62. First citation in articleCrossref, Google Scholar
- 45 Hu B, Xiang H, Liang H, Yu L, Xu T, Yang JH, et al. Assessment effect of central venous pressure in fluid resuscitation in the patients with shock: a multi-center retrospective research. Chin Med J (Engl). 2013;126(10):1844–9. First citation in articleMedline, Google Scholar
- 46 Marik PE, Cavallazzi R. Does the central venous pressure predict fluid responsiveness? An updated meta-analysis and a plea for some common sense. Crit Care Med. 2013;41(7):1774–81. First citation in articleCrossref Medline, Google Scholar
- 47 Uthoff H, Breidthardt T, Klima T, Aschwanden M, Arenja N, Socrates T, et al. Central venous pressure and impaired renal function in patients with acute heart failure. Eur J Heart Fail. 2011;13(4):432–9. First citation in articleCrossref Medline, Google Scholar
- 48 Sellei RM, Hingmann SJ, Kobbe P, Weber C, Grice JE, Zimmerman F, et al., Compartment elasticity measured by pressure-related ultrasound to determine patients “at risk” for compartment syndrome: an experimental in vitro study. Patient Saf Surg. 2015;9(1):4. First citation in articleCrossref Medline, Google Scholar
- 49 Thalhammer C, Segerer S, Augustoni M, Jacomella V, Clemens RK, Wuthrich RP, et al. Acute effects of haemodialysis on central venous and arterial pressure characteristics. Nephrology (Carlton). 2015;20(2):91–5. First citation in articleCrossref Medline, Google Scholar
- 50 Koster M, Amann-Vesti BR, Husmann M, Jacomella V, Meier TO, Jeanneret C, et al. Non-invasive pressure measurement of the great saphenous vein in healthy controls and patients with venous insufficiency. Clin Hemorheol Microcirc. 2013;54(3):325–32. First citation in articleCrossref Medline, Google Scholar