АВТОРЫ: Douglas Hoffman, MD, Stefano Bianchi, MD
Подошвенный болевой синдром является распространенным ортопедическим состоянием, с частотой встречаемости от 1 из 4, до 1 из 5 пациентов в исследуемых популяциях. Несмотря на то, что подошвенная фасциопатия является наиболее распространенной причиной подошвенного болевого синдрома заднего и среднего отделов стопы, представленной в поликлиниках, ряд других расстройств также могут проявляться подошвенной болью в стопе и должны рассматриваться, как часть дифференциальной диагностики. Оценка подошвенной боли в стопе начинается с тщательного анализа истории болезни, физикального исследования и стандартной рентгенографии. В случаях, когда симптомы пациента не поддаются лечению или причина симптомов у пациента не достаточно ясна, может быть показана расширенная диагностика. Ультразвуковая оценка подошвенной поверхности стопы может легко выявлять характерные патологические изменения, связанные с подошвенной фасциопатией. В случае, когда подошвенная фасция имеет нормальные признаки при проведении сонографии, рутинное изучение структур заднего и среднего отделов стопы может объяснить альтернативную причину боли, и её применение является обоснованным. Эта работа демонстрирует классические сонографические признаки подошвенной фасциопатии и других патологий стопы, которые следует учитывать у пациентов с подошвенным болевым синдромом стопы.
ПАТОЛОГИЯ ПОДОШВЕННОГО АПОНЕВРОЗА
Подошвенный апоневроз состоит из 3 пучков: медиального, центрального и бокового. Центральный пучок является наибольшим и самым сильным, начинается от медиального бугорка пяточной кости и делится на 5 расходящихся пучков, которые вплетаются в подошвенную пластинку плюснефалангового сустава и основания проксимальных фаланг. Боковой пучок начинается от бокового пяточного бугорка, проходит более поверхностно относительно мышцы, отводящей мизинец, и заканчивается на основании пятой плюсневой кости, ниже и латеральнее места прикрепления короткой малоберцовой мышцы. Тонкий медиальный пучок, клинически наименее значимый из 3 пучков, также начинается от медиальной поверхности пяточной кости, располагается над отводящей мышцей большого пальца и соединяется дистально с ее фасцией.
Оба – и боковой, и центральный пучки подошвенного апоневроза легко определяются при сонографии. Центральный пучок имеет равномерное гиперэхогенное фибриллярное строение, при сканировании с проксимальной стороны он толстый и треугольной формы, а с дистальной – тонкий. Нормальная толщина подошвенной фасции при сонографии в самом широком месте составляет примерно от 3 до 4 мм. В ее начале на уровне бугристости пяточной кости, самые глубокие и задние волокна апоневроза имеют косое направление у их костного прикрепления, что может проявиться в виде гипоэхогенной структуры в результате анизотропии. Патология латерального пучка чаще всего развивается в месте ее фиксации на основании пятой плюсневой кости, где он легко оценивается эхографически. Латеральный пучок визуализируется в виде тонкой полосы, которая резко расширяется в месте своего окончания, сохраняя равномерную гиперэхогенную фибриллярную эхотекстуру на всем своем протяжении.
ПОДОШВЕННАЯ ФАСЦИОПАТИЯ
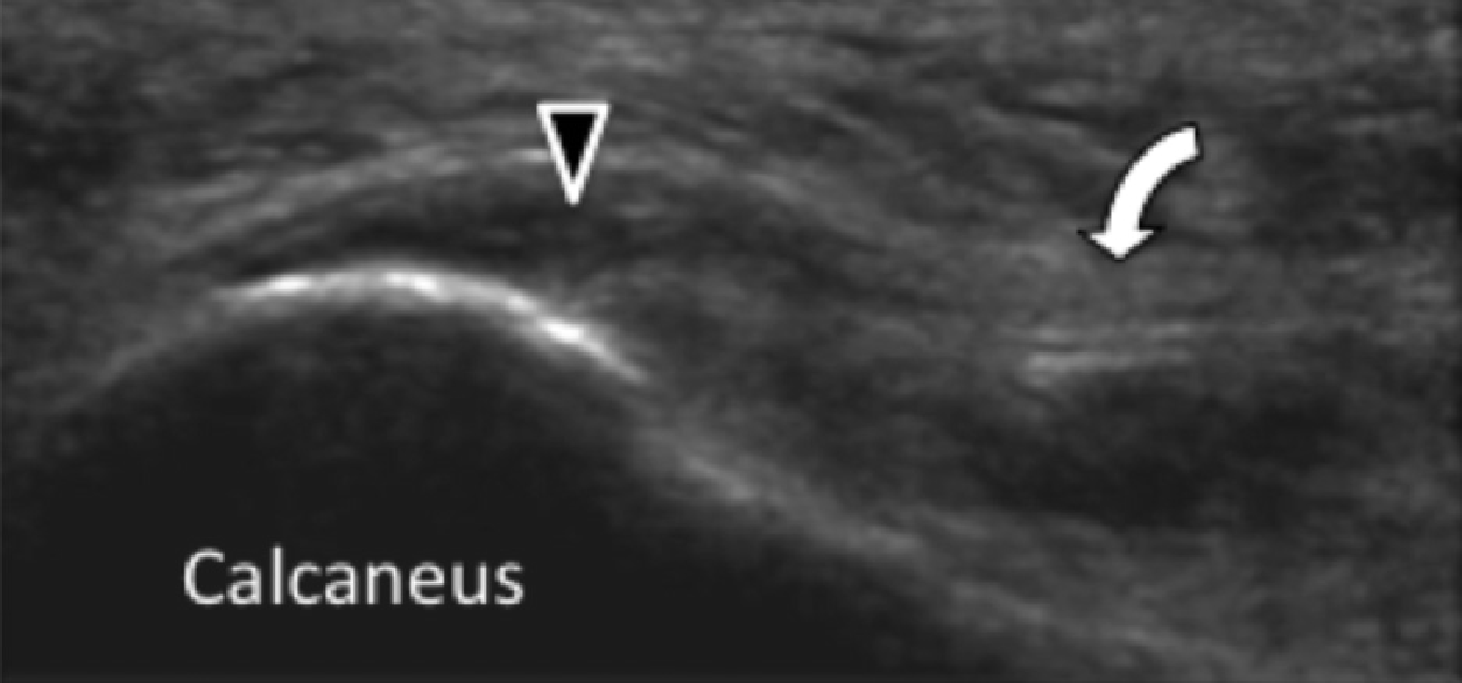
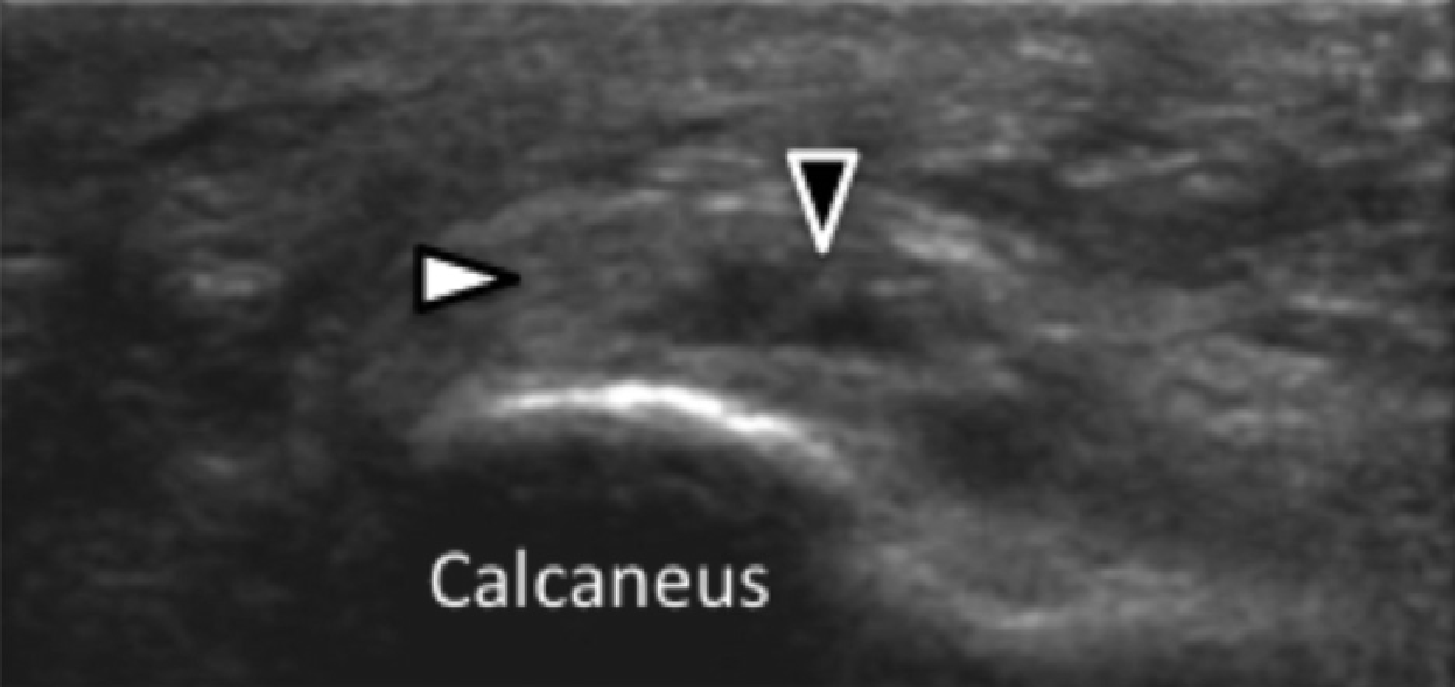
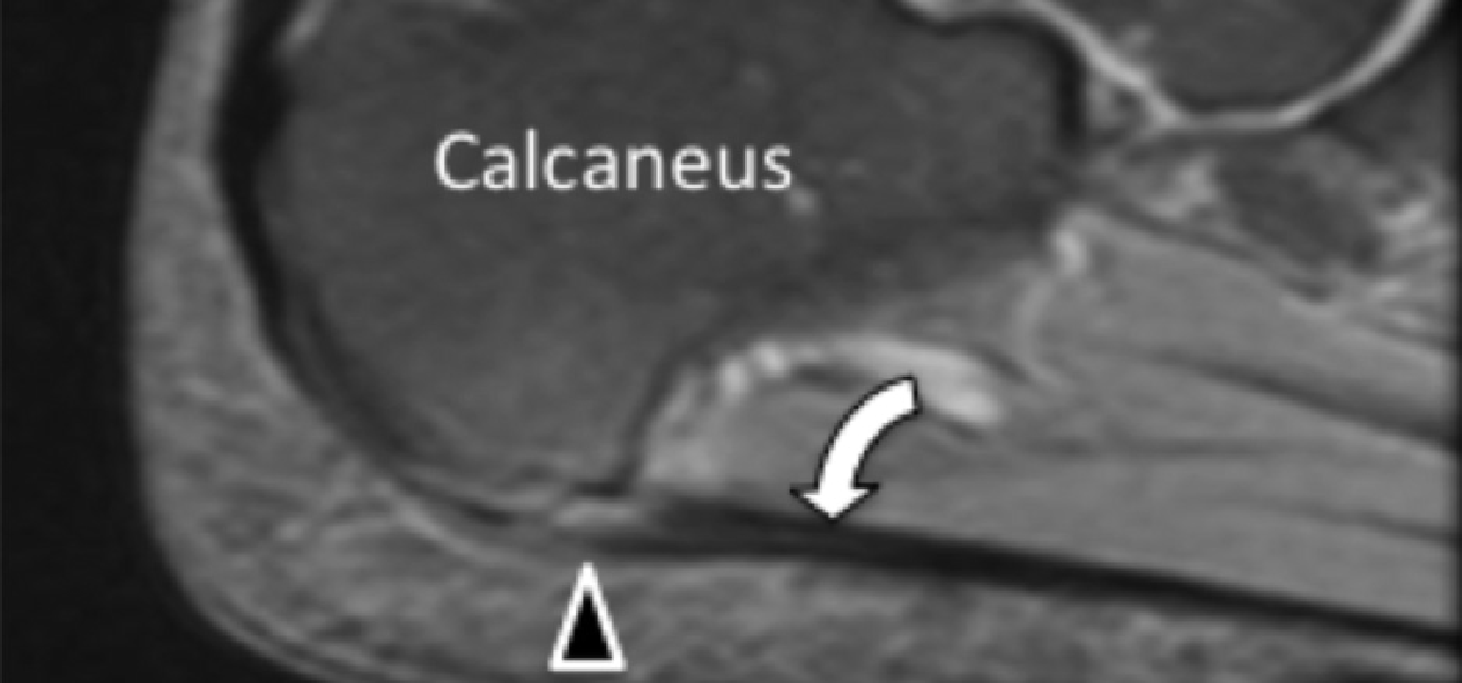
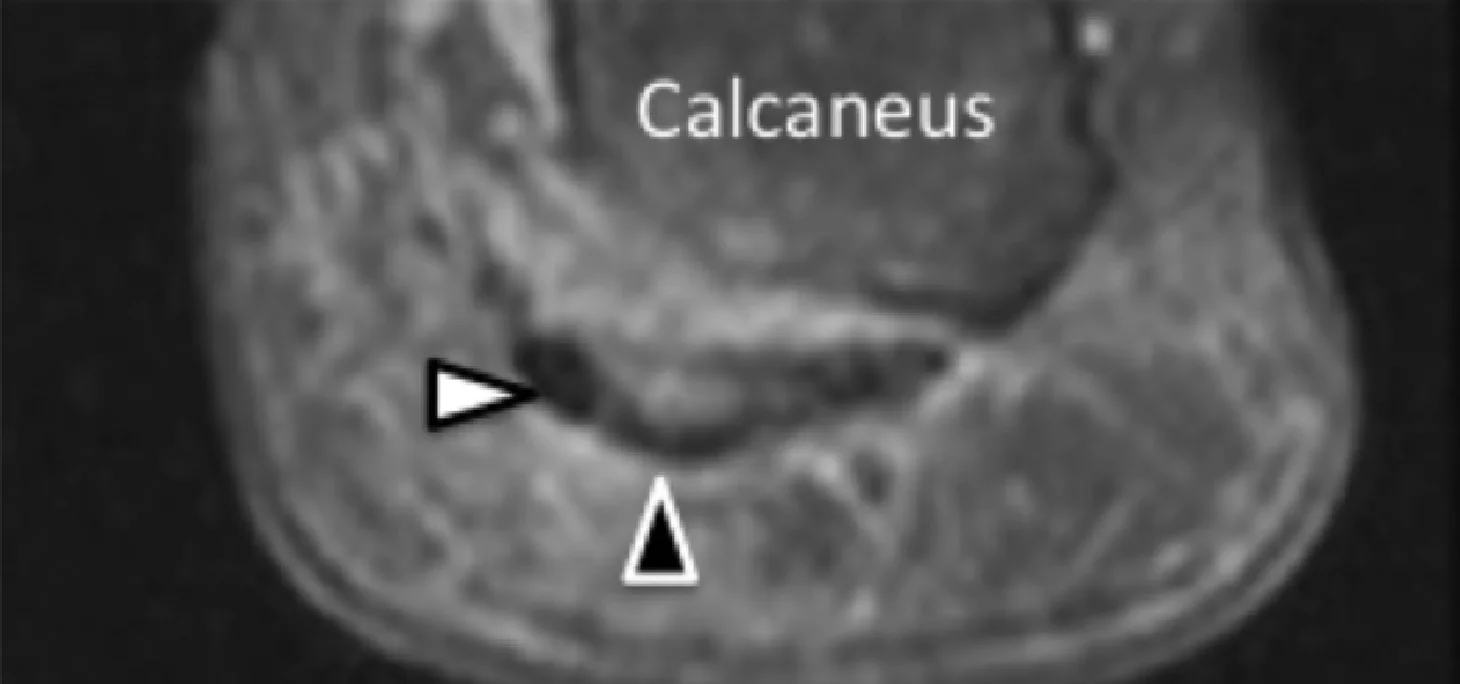
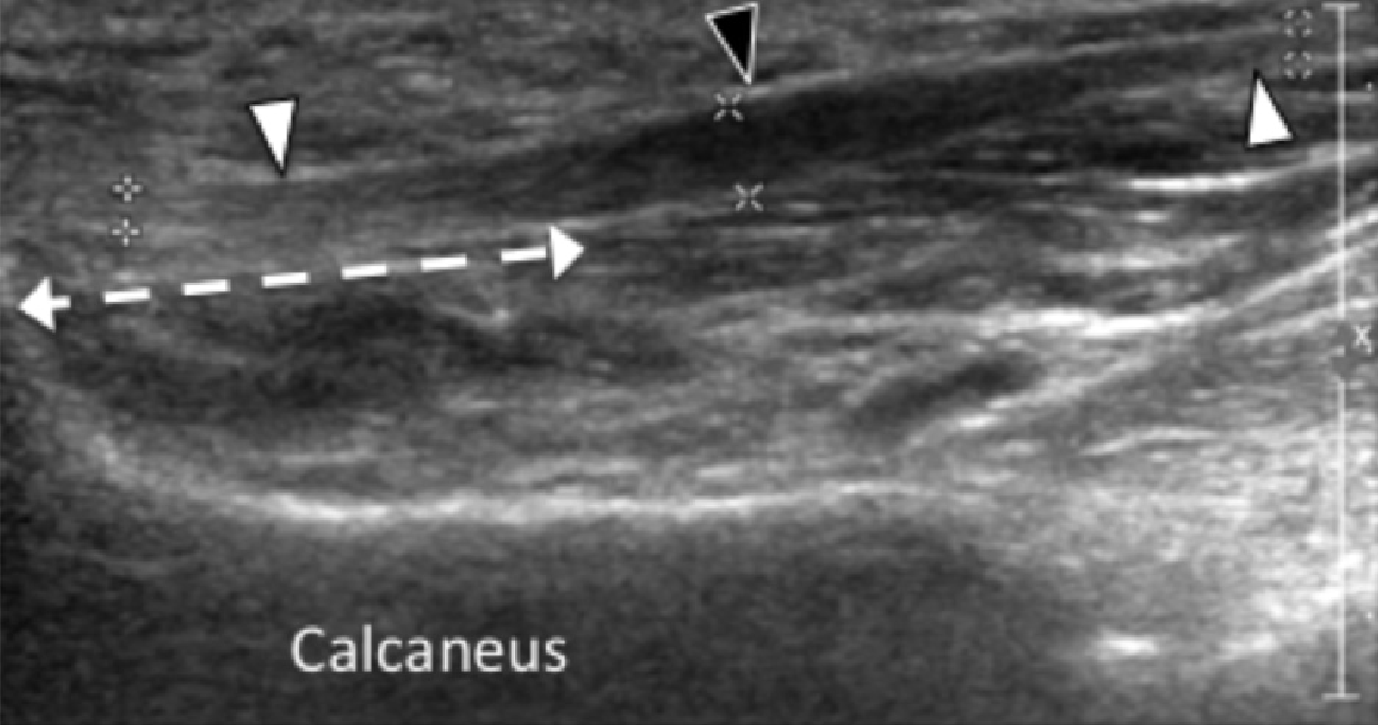
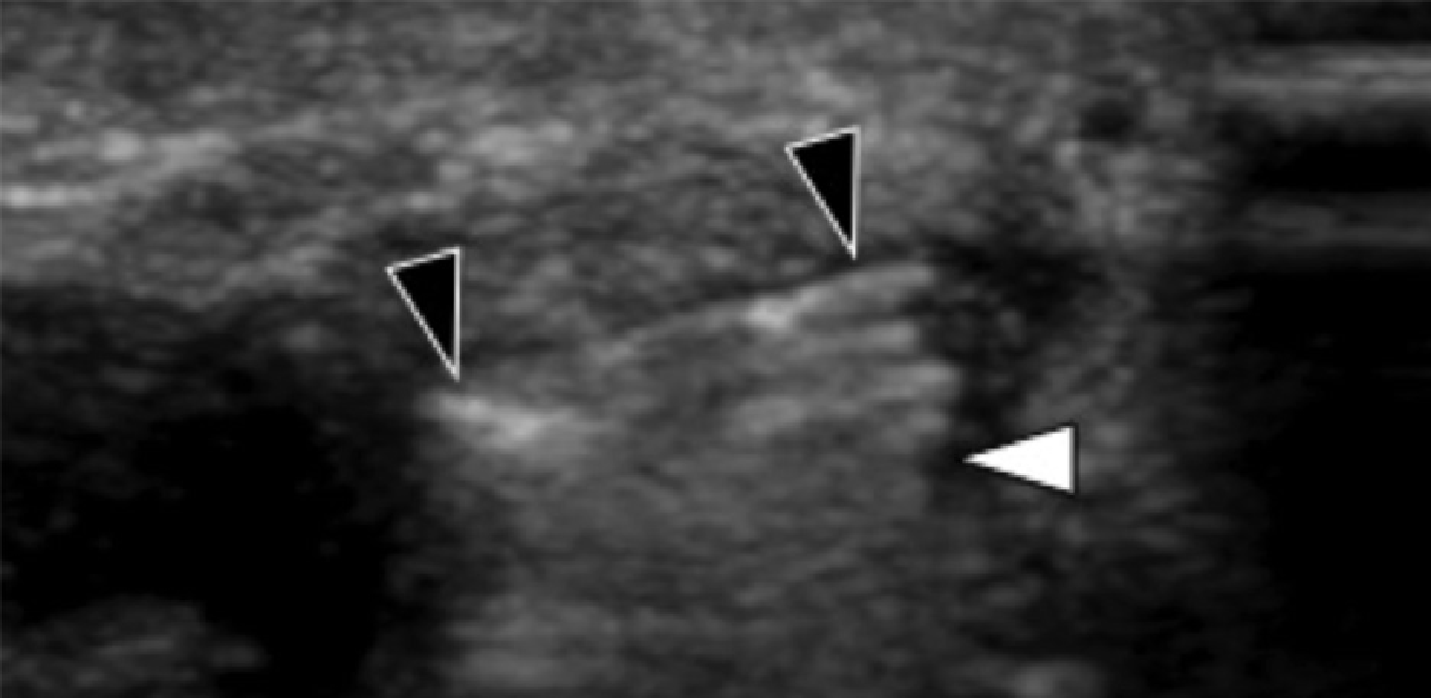
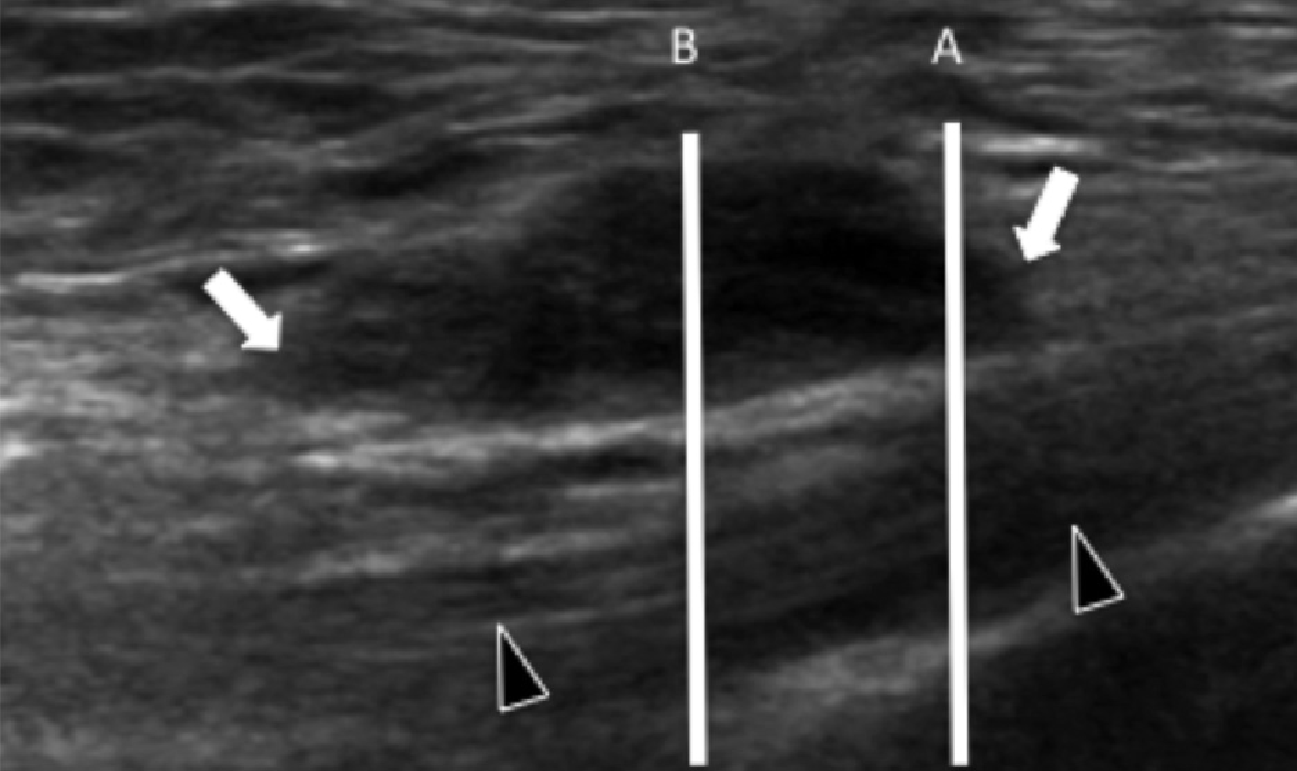
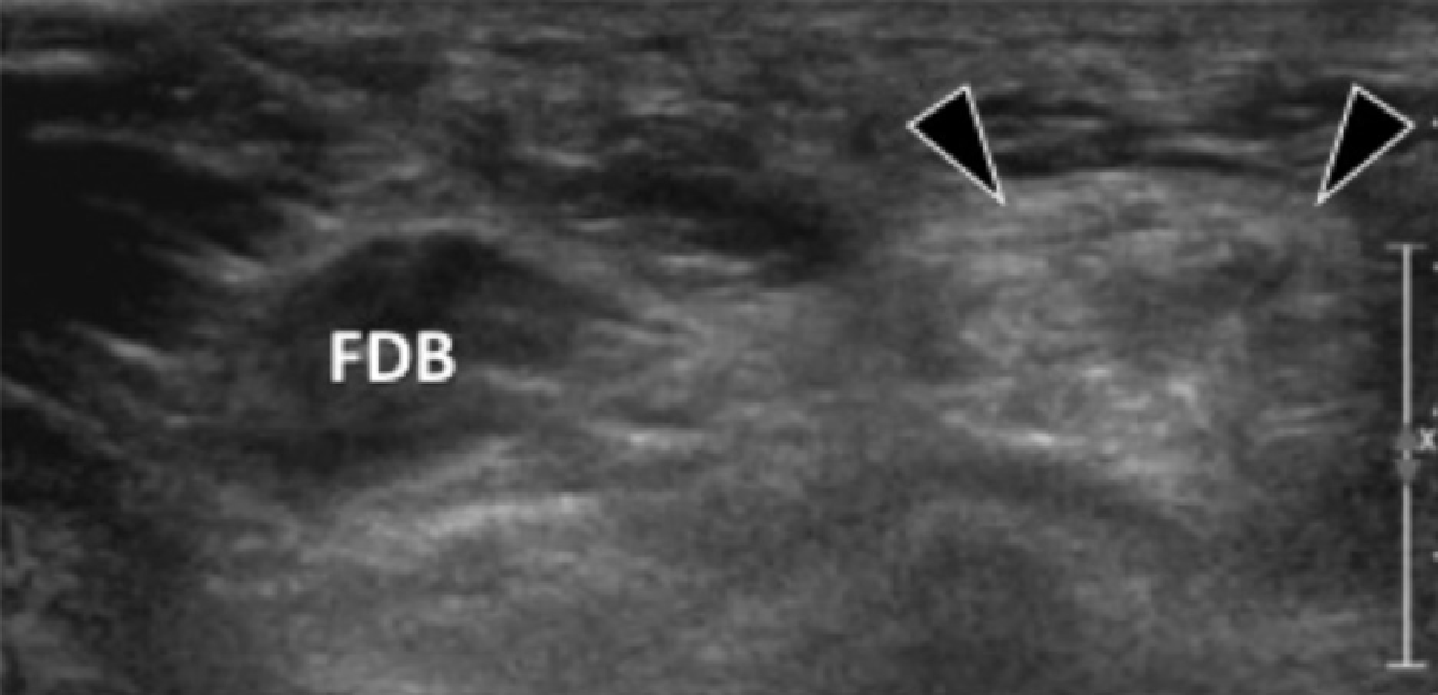
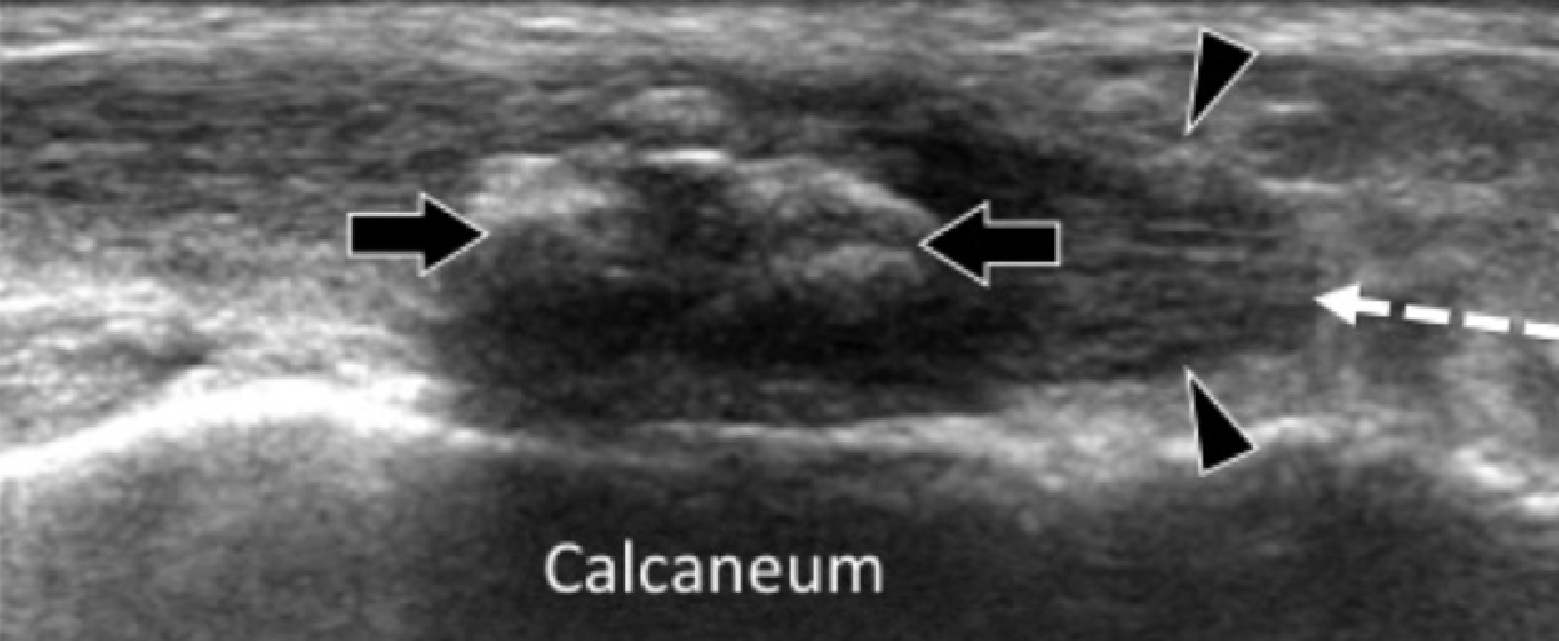
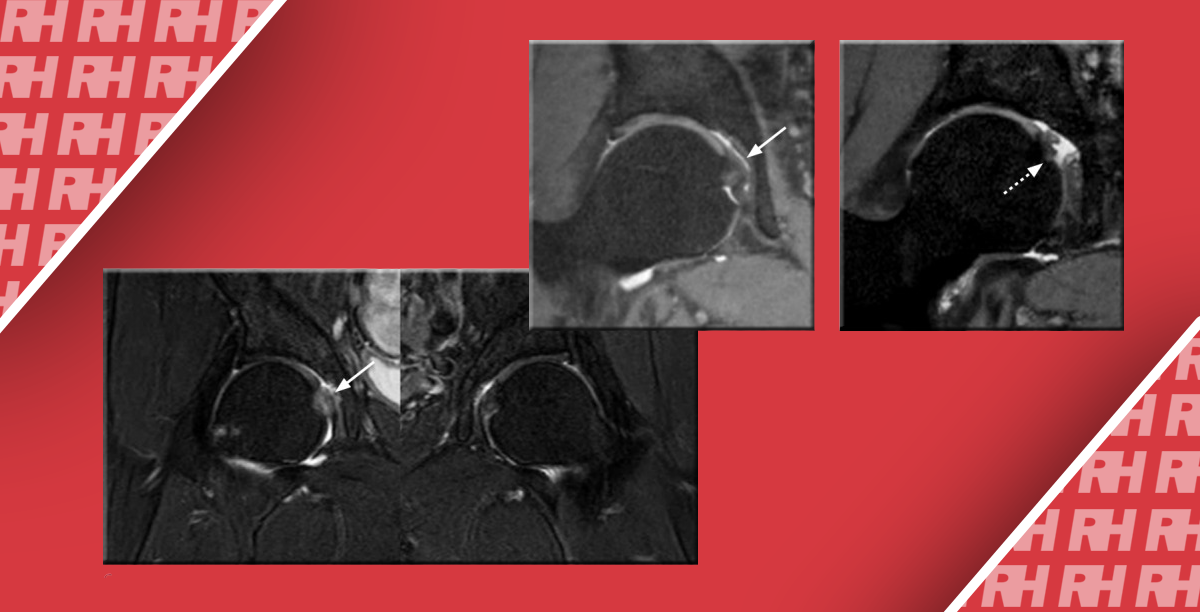
Подошвенная фасциопатия наиболее часто включает в себя проксимальную треть центрального пучка подошвенного апоневроза (Рис. 1). Характерные эхографические признаки подошвенной фасциопатии включают: утолщение гипоэхогенного центрального пучка с утратой обычной фибриллярной структуры в проксимальной трети, и в месте его фиксации на уровне медиального бугорка пяточной кости; гипоэхогенные очаги могут присутствовать в утолщенной части апоневроза, что отражает локальные области некроза коллагена и миксоидной дегенерации. Другие признаки включают в себя размывание глубоких и поверхностных границ апоневроза, перифасциальный отек и кортикальную неравномерность пяточной кости, зачастую с тракционным остеофитом (энтезофит). Допплерография может выявлять гиперваскуляризацию в пределах проксимальных отделов подошвенного апоневроза и в окружающих тканях.
A
B
C
D
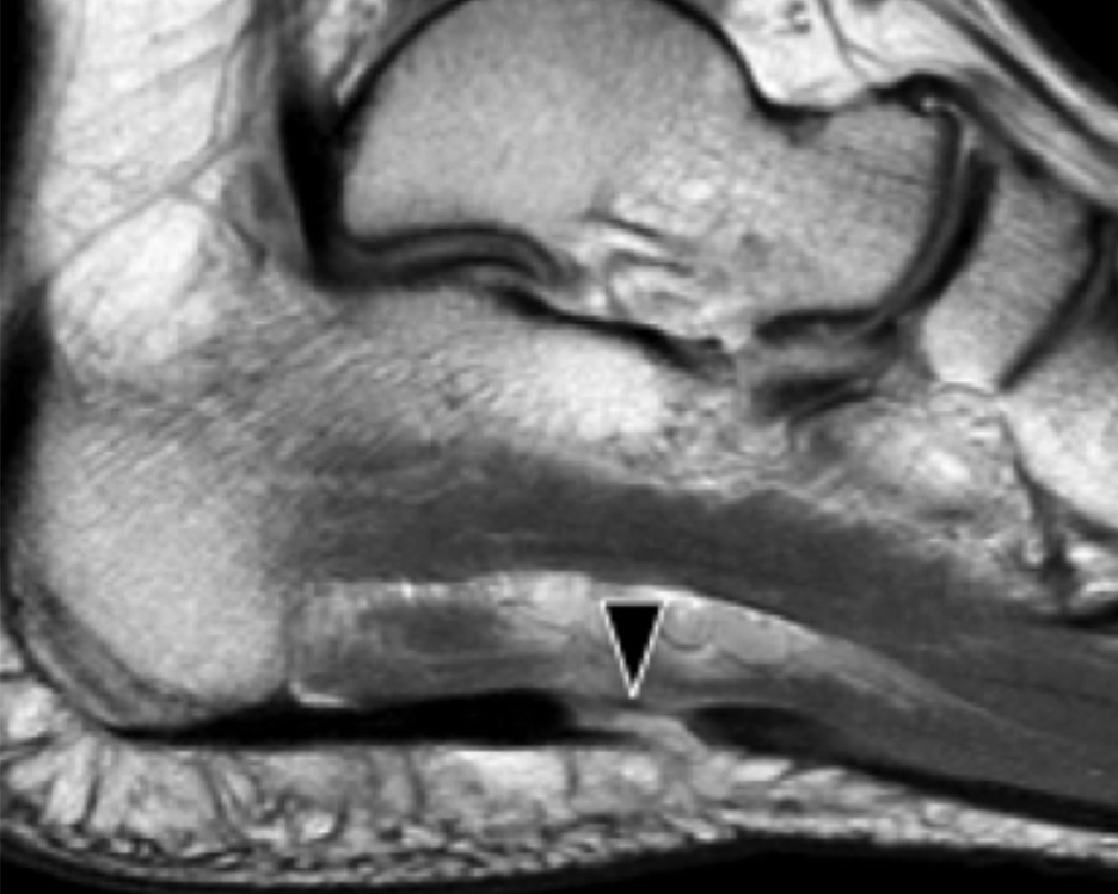
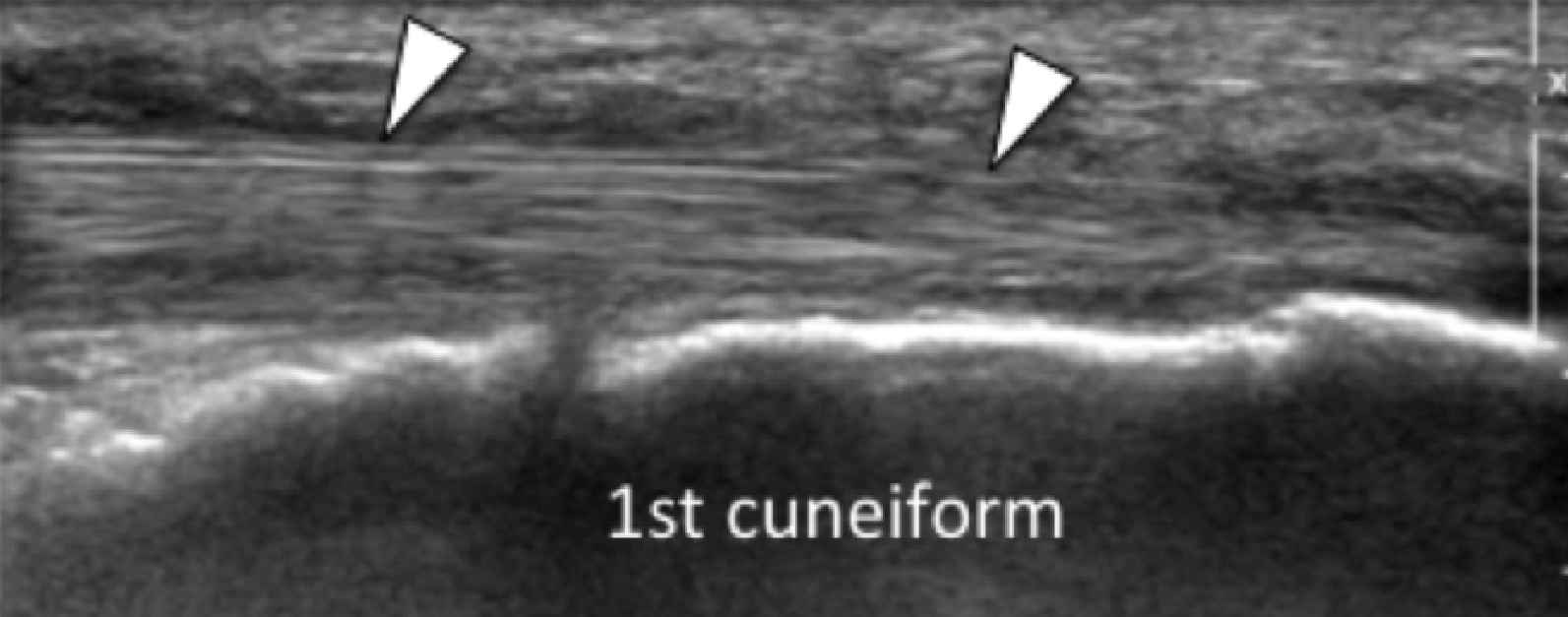
Рис. 1. Энтензопатия подошвенной фасции. A и С, продольная сонограмма (А) и соответствующее Т2-взвешенное с подавлением жировой ткани МРТ изображение (С) проксимального отдела подошвенной фасции. На А, сонограмма показывает утолщение гипоэхогенного апоневроза (черная стрелка) с утратой нормальной гиперэхогенной фибриллярной структуры. Обратите внимание на кортикальную неравномерность надкостницы пяточной кости и размывание глубоких и поверхностных краев апоневроза, по сравнению с нормальным апоневрозом дистальнее (изогнутая белая стрелка). B и D, сонограмма в поперечной проекции (В) и соответствующее Т2-взвешенное с подавлением жировой ткани МРТ изображение (D) проксимального отдела подошвенной фасции. На B, обратите внимание на локальную гипоэхогенную область (черные стрелки) медиального пучка подошвенной фасции в зоне до ее костной фиксации. Латеральный пучок имеет нормальный вид на обоих изображениях (белые стрелки).
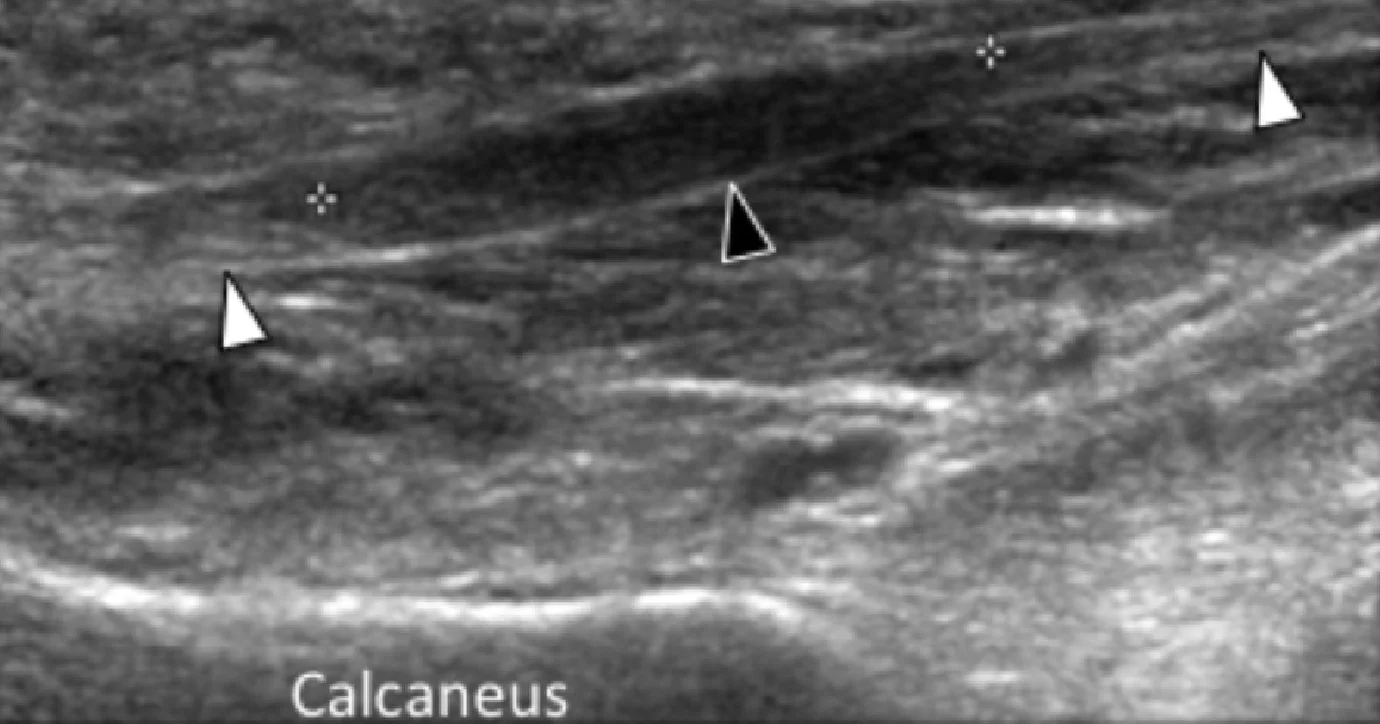
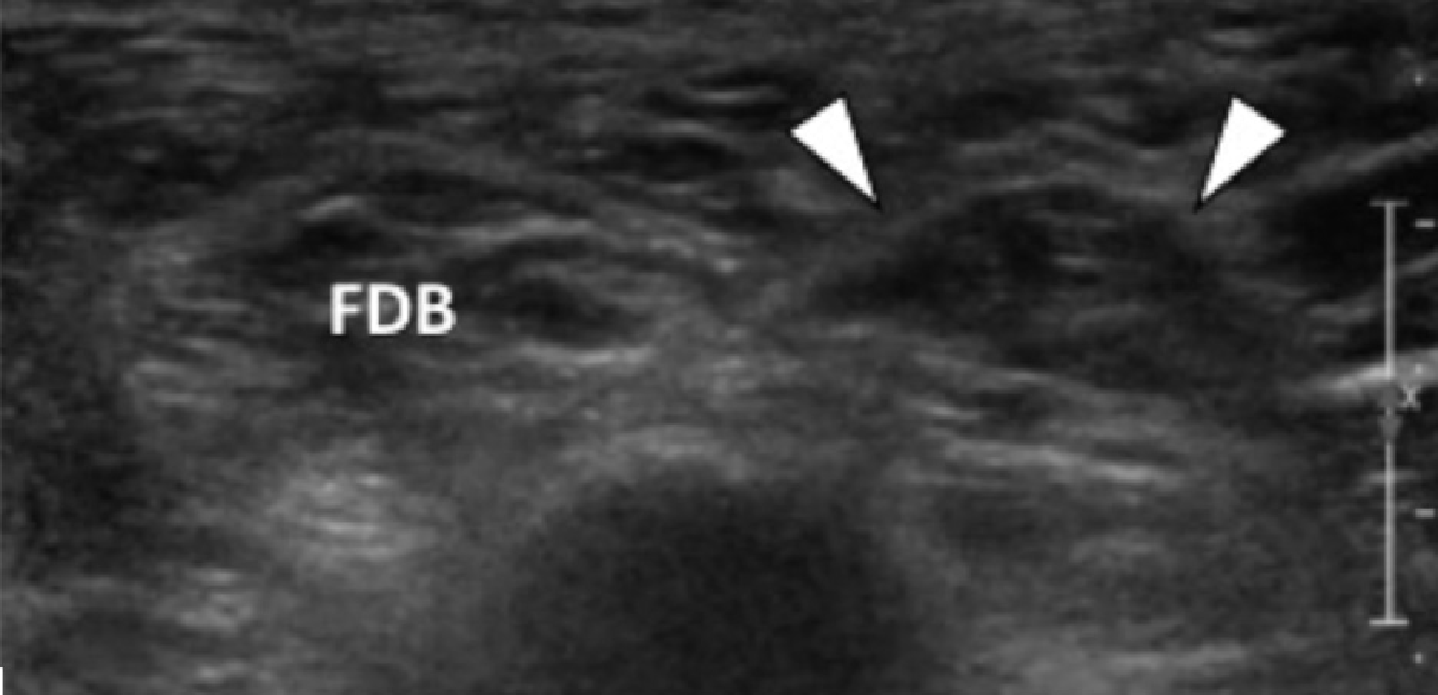
Реже, подошвенная фасциопатия может развиваться в средней или дистальной трети подошвенного апоневроза, что в настоящее время связывают с устойчивой подошвенной пяточной болью (Рис. 2).
РАЗРЫВЫ ПОДОШВЕННОЙ ФАСЦИИ
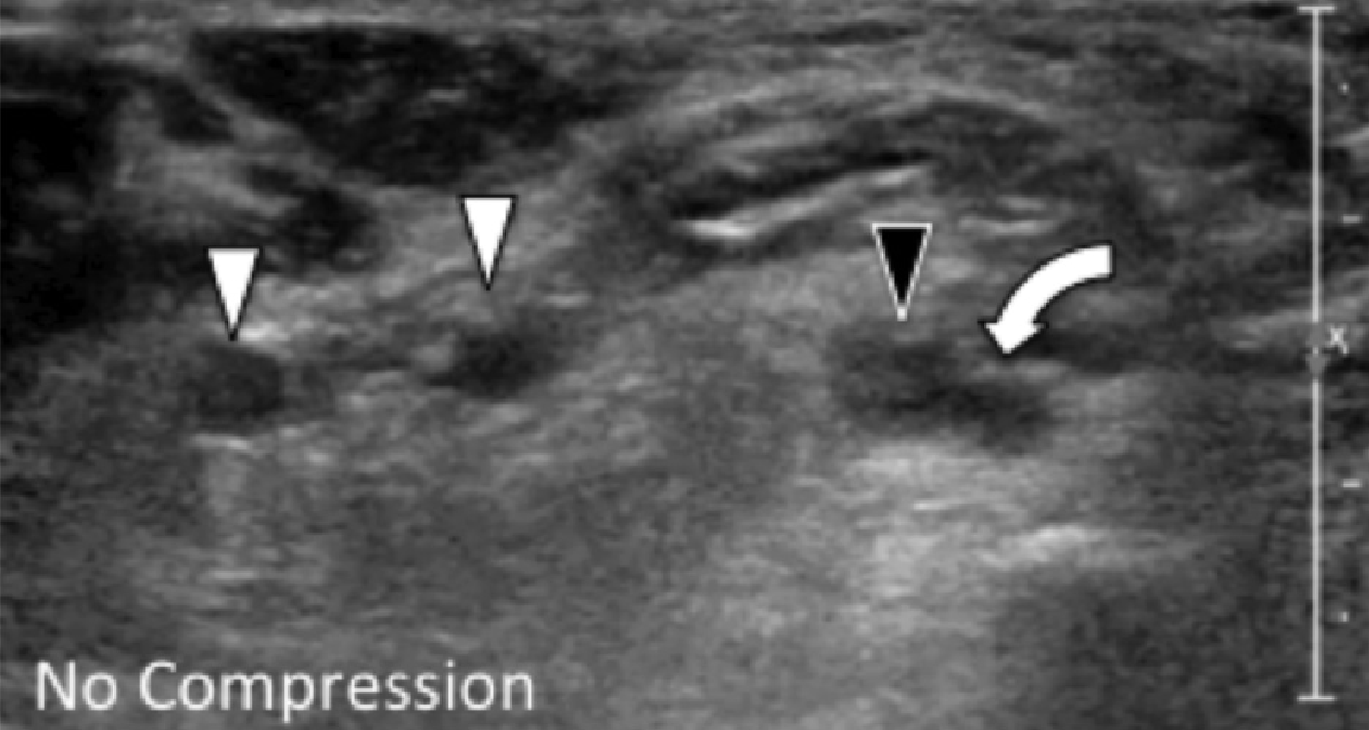
Острые разрывы подошвенной фасции могут встречаться как в проксимальной трети (Рис. 3А), так и в средней трети (Рис. 3В). Ультразвуковая картина включает в себя: локальное узловое утолщение подошвенной фасции с утратой фибриллярной непрерывности, чаще затрагивая поверхностные волокна, чем глубокие. Окружающий отек может присутствовать в зависимости от времени развития травмы. Проведение корреляции с анамнезом больного является полезным элементом в дифференциальной диагностике частичного разрыва от тяжелой фасциопатии, хотя и существует значительное совпадение признаков между этими двумя состояниями. Травматическое начало острой боли после щелчка, особенно у пациентов с уже существующей подошвенной фасциопатией, или недавние местные инъекции стероидов в фасцию, увеличивают вероятность разрыва подошвенной фасции. В случаях, когда полный разрыв апоневроза менее очевиден, динамическая оценка путем осторожного дорзального сгибания лодыжки и большого пальца может помочь отличить выраженную подошвенную фасциопатию или частичный разрыв от полного разрыва. Это проявляется в виде нарушения непрерывности движения или наличия промежутка между проксимальным и дистальным концами апоневроза.
A
B
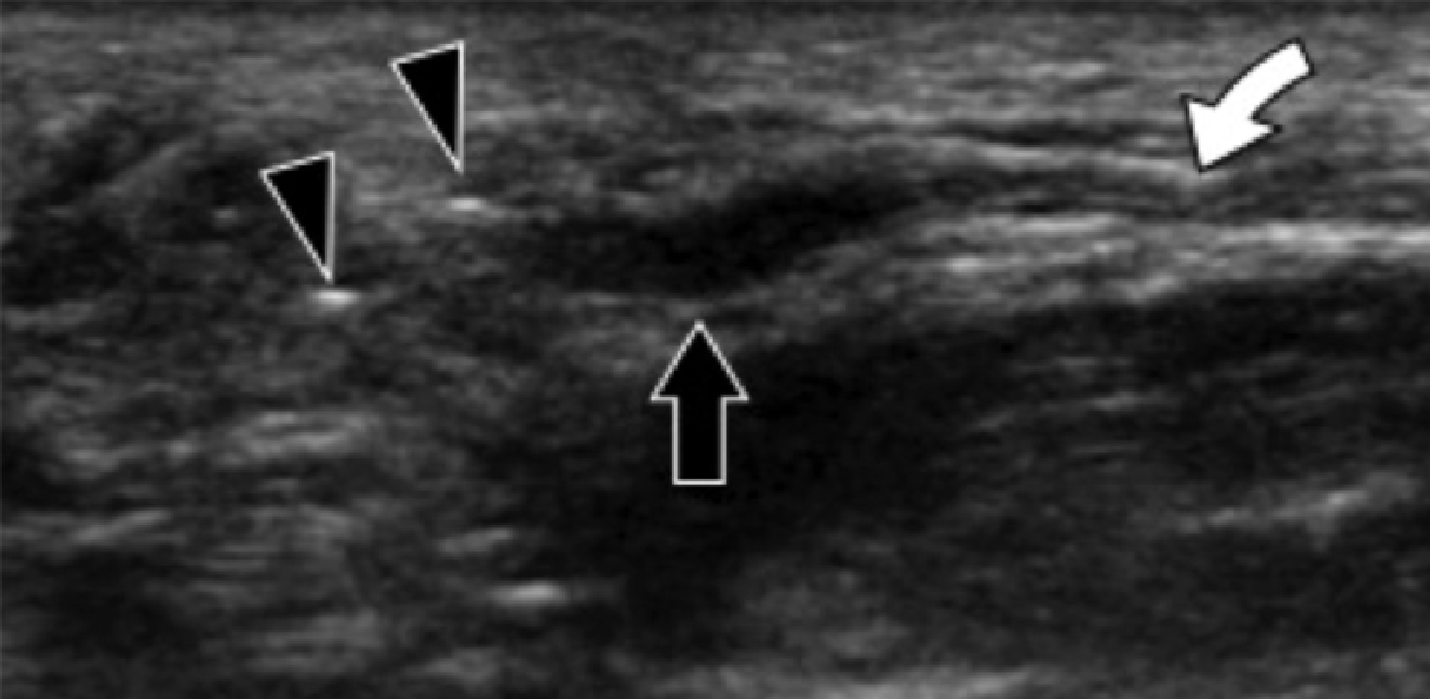
Рис. 2. Подошвенный фасциит: средняя треть. А и В, продольные сонограммы средней трети подошвенного апоневроза отражают сегментарное гипоэхогенное утолщение, утрату внутренней фибриллярной эхотекстуры и размытые края (черные стрелки) – характеристики подошвенного фасциита. Обратите внимание на обычную толщину и внешний вид проксимального и дистального участка подошвенного апоневроза (белые стрелки). На А, может быть измерено расстояние патологического сегмента подошвенного апоневроза от места его фиксации к пяточной кости (пунктирная двойная стрелка), что помогает точно определить место проведения локальной инъекции или ударно-волновой терапии.
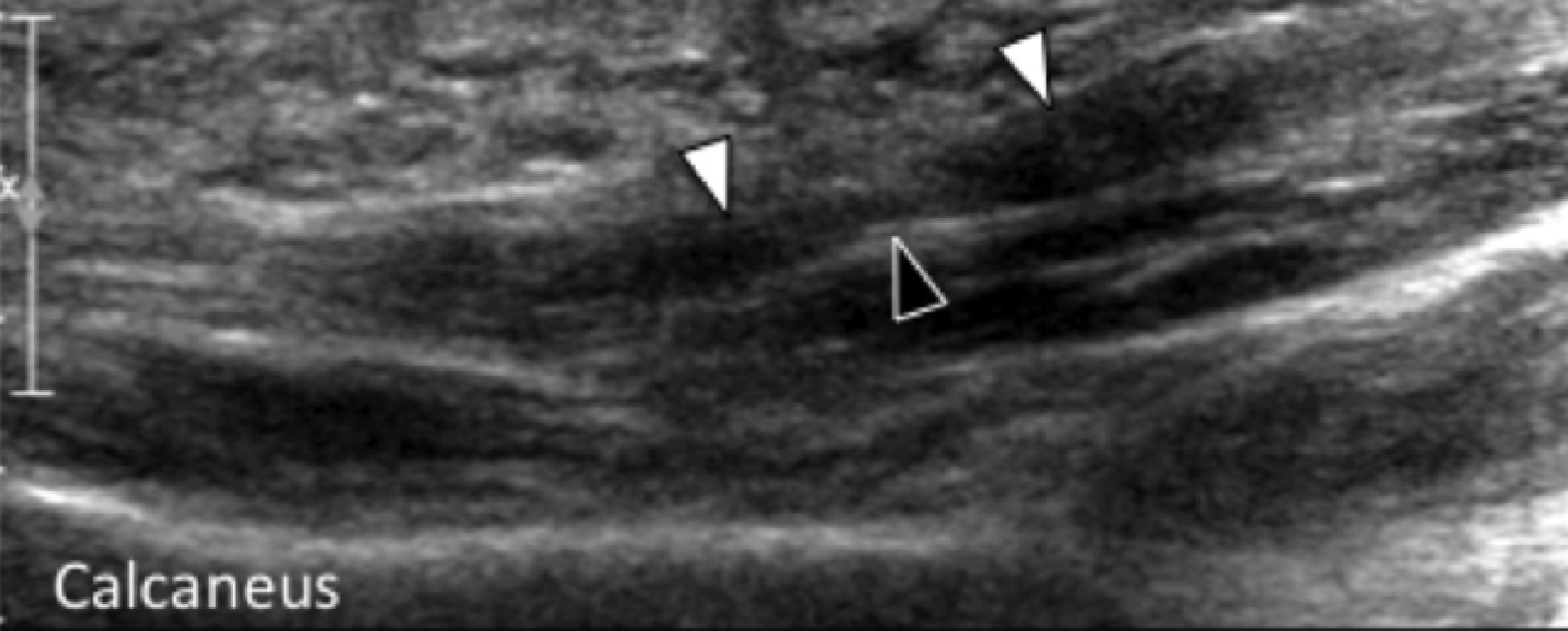
C
Рис.3. Разрыв подошвенной фасции. А, продольная сонограмма показывает втянутый (белая стрелка) центральный пучок подошвенного апоневроза (отметки) от места его крепления к пяточной кости с внутренним и окружающим отеком и кровоизлиянием (черная стрелка). Обратите внимание на прогрессивное утолщение и утрату тонкой фибриллярной эхотекстуры апоневроза дистальнее разрыва, что наводит на мысль о наличии подошвенного фасциита до разрыва. В и С, продольная сонограмма (В) и соответствующее T1-взвешенное МРТ изображение (C) другого пациента показывают разрыв центральной трети подошвенного апоневроза. Как проксимальный, так и дистальный концы апоневроза (белые стрелки) были утолщены, что свидетельствует о ранее существовавшем подошвенном фасциите. Обратите внимание на полное нарушение целостности апоневротической эхотекстуры на месте разрыва (черные стрелки).
ЭНТЕНЗОПАТИЯ ЛАТЕРАЛЬНОГО ПУЧКА ПОДОШВЕННОЙ ФАСЦИИ
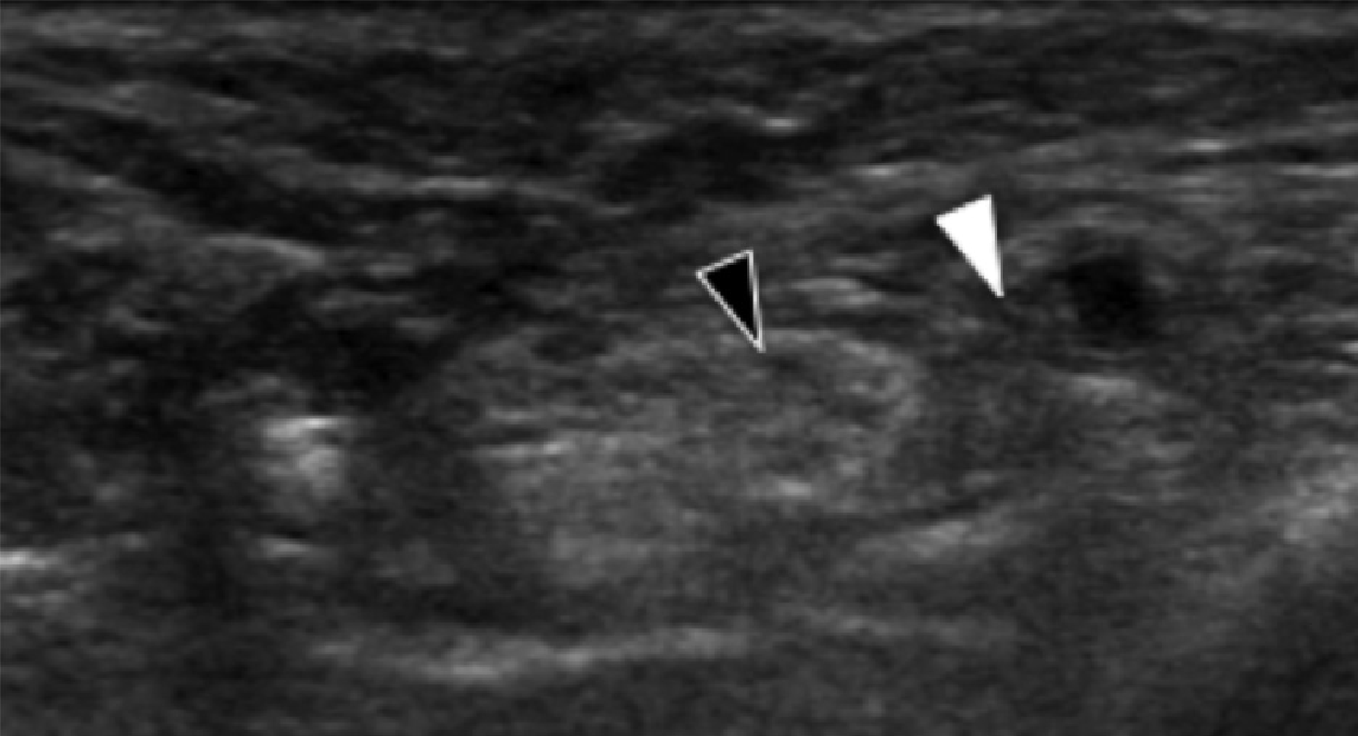
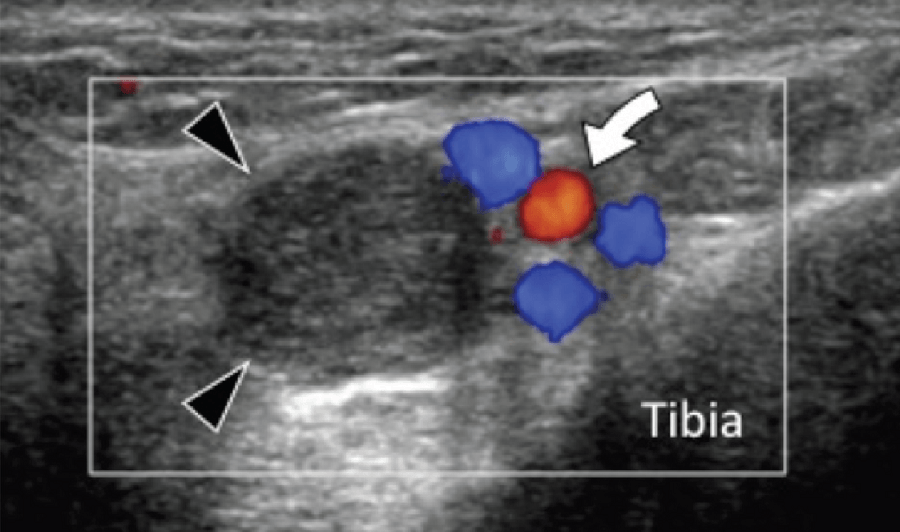
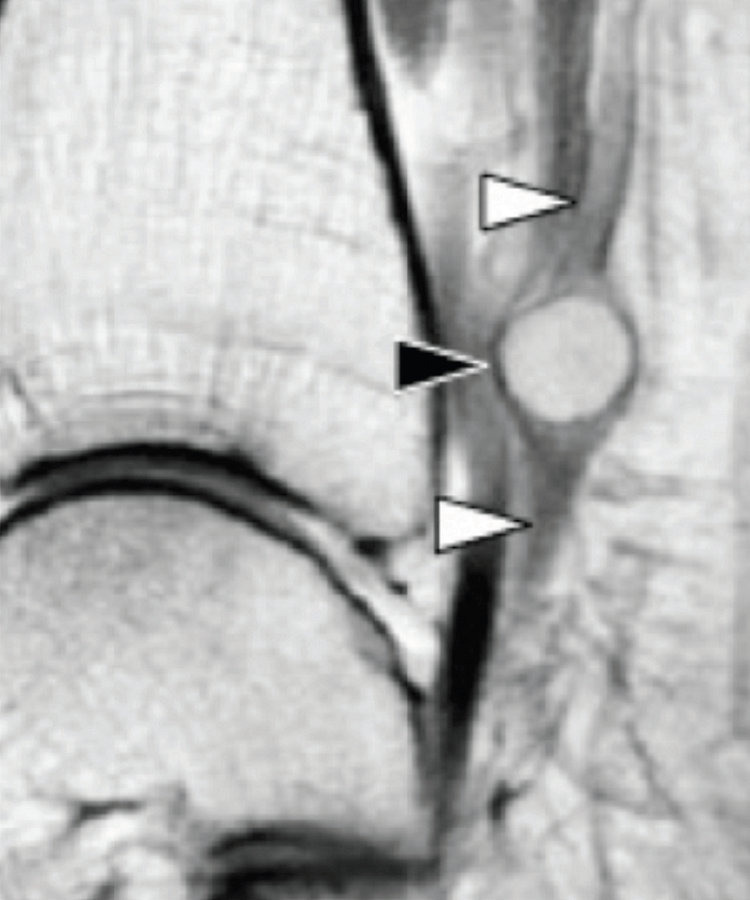
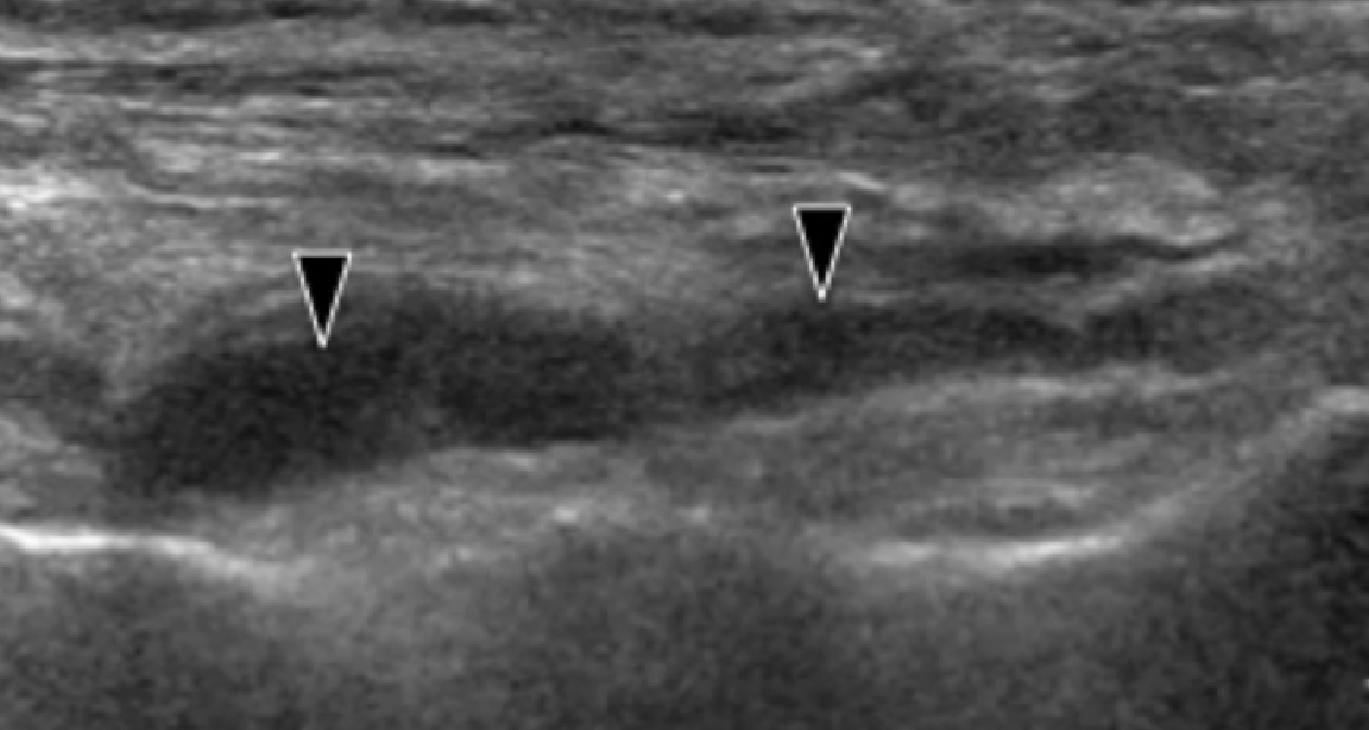
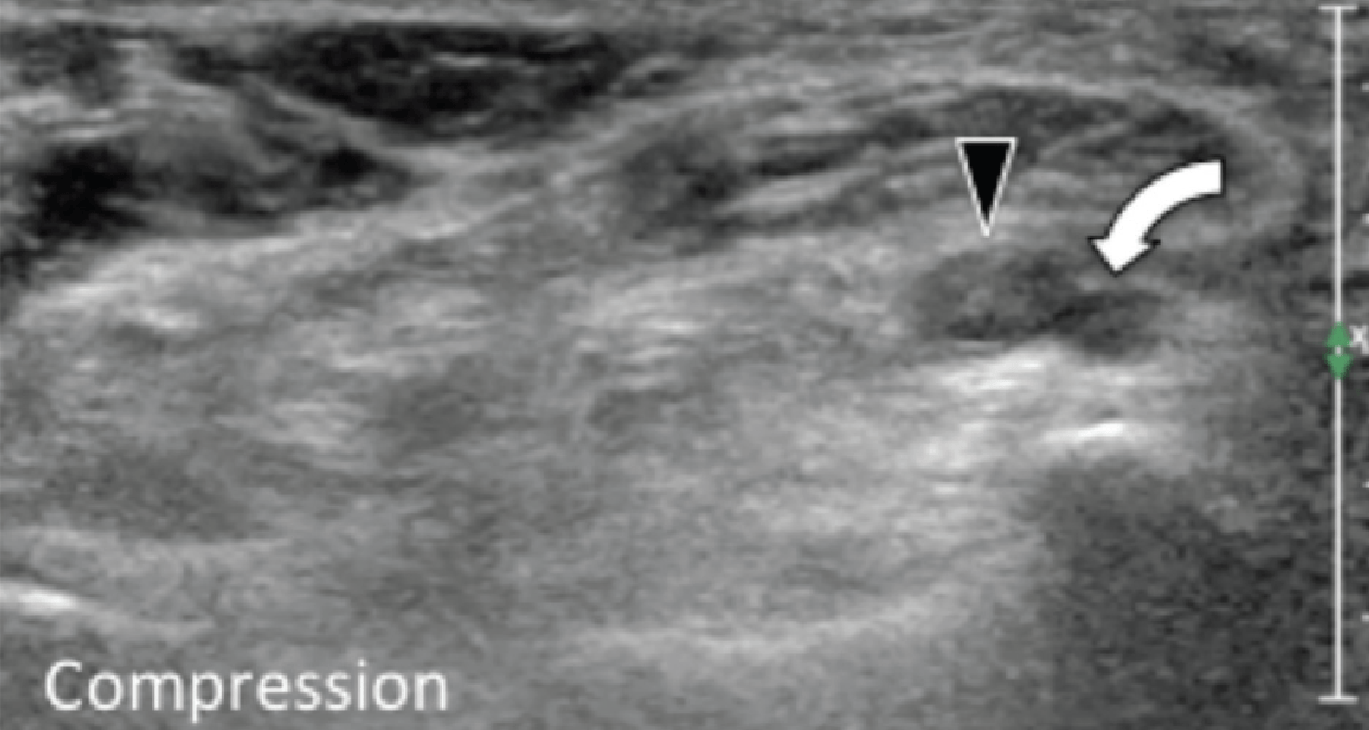
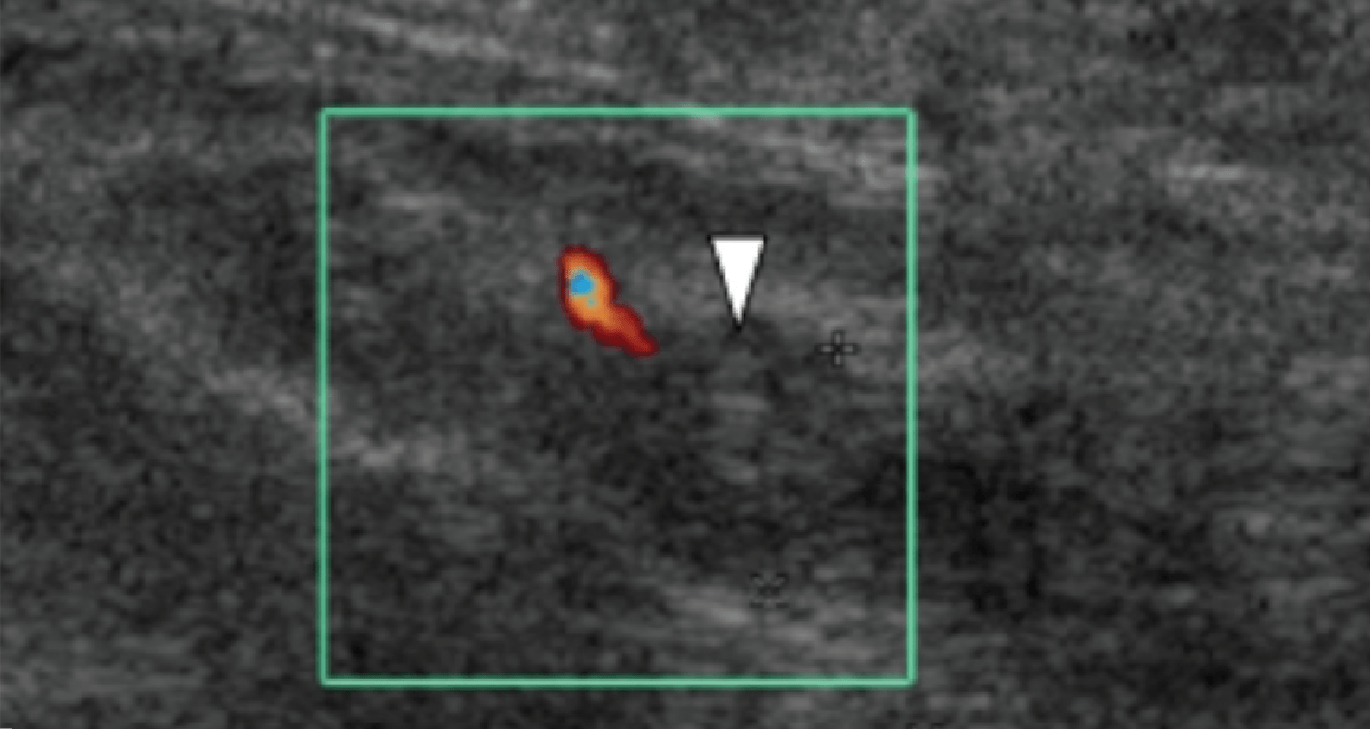
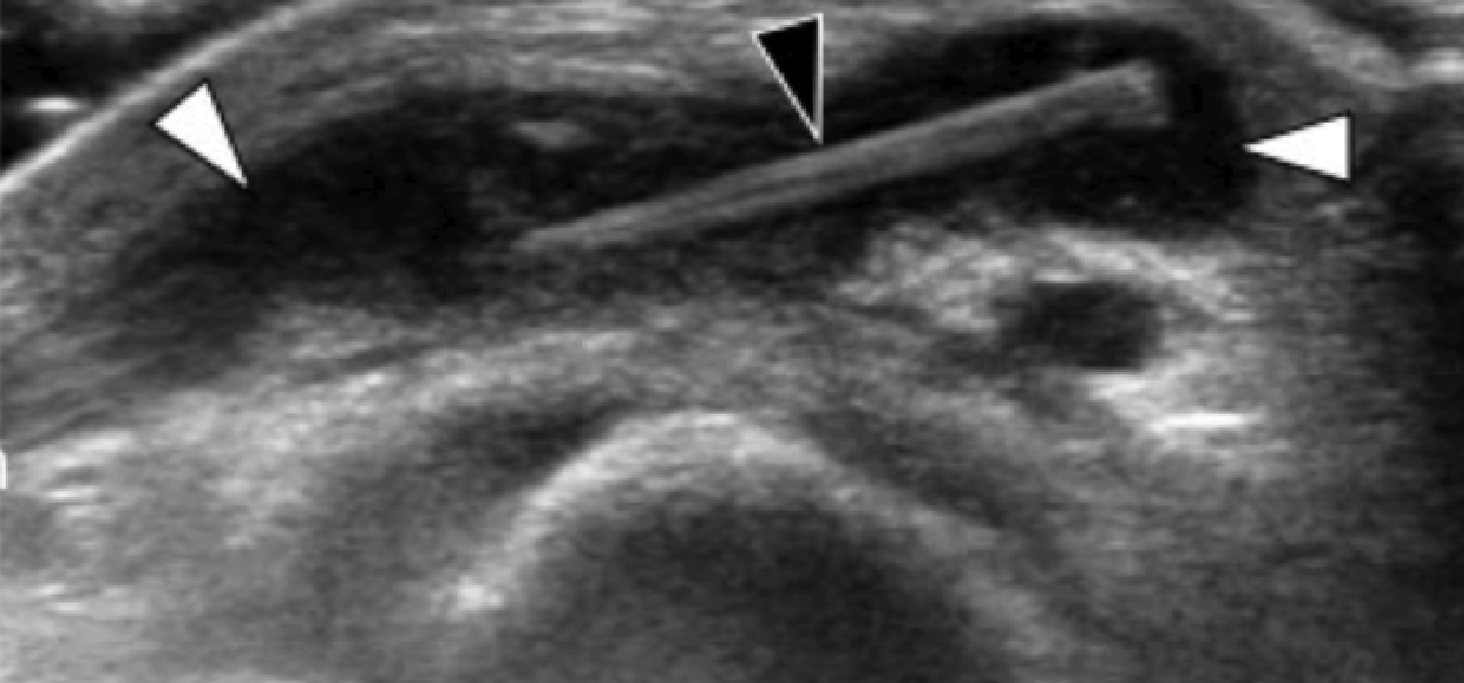
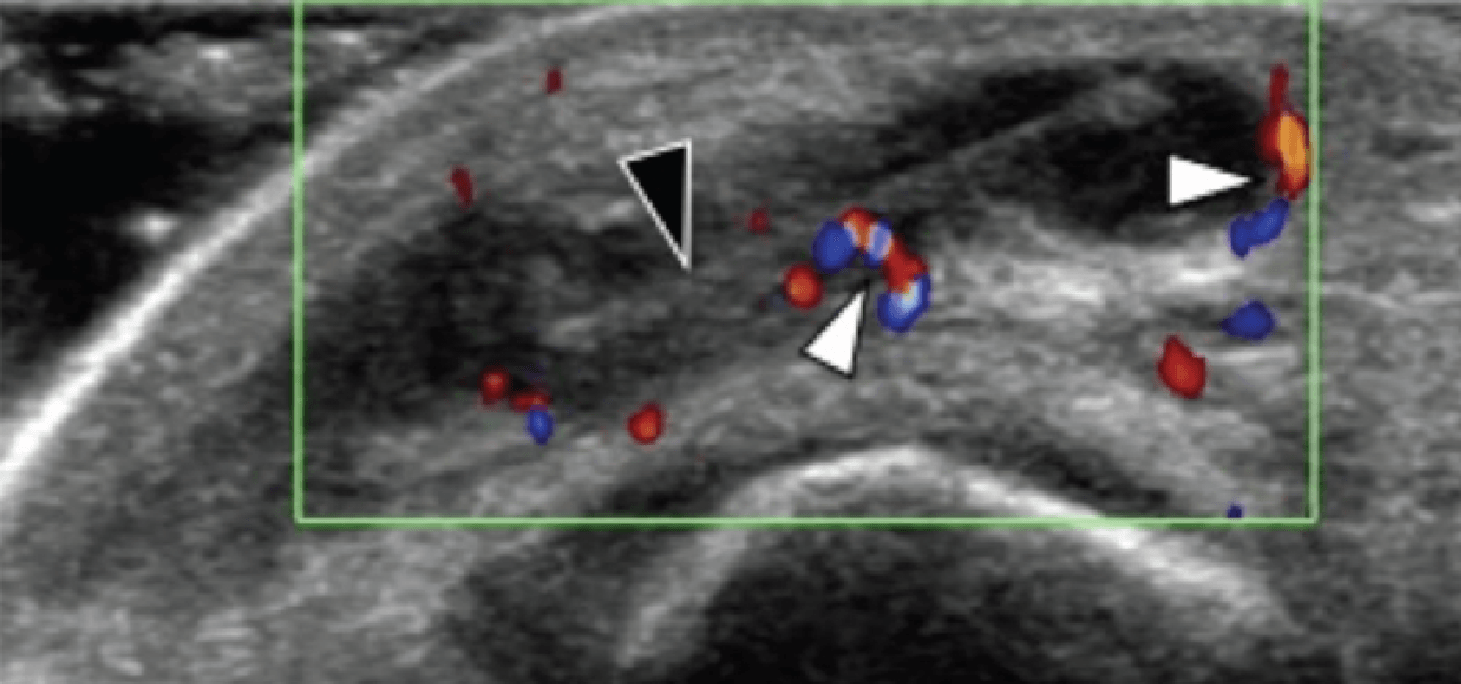
Энтензопатия латерального пучка подошвенной фасции может присутствовать как при латеральном, так и подошвенном болевом синдроме стопы. Это состояние часто сосуществует с подошвенной фасциопатией, потому что пациенты могут ходить на латеральной стороне своей ноги, чтобы избежать прямого давления на медиальный бугорок пяточной кости. Боковой пучок подошвенной фасции вплетается в нижнюю поверхность основания пятой плюсневой кости и имеет гораздо более широкое прикрепление, чем сухожилие короткой малоберцовой мышцы, которое фиксируется на боковой стороне плюсневой кости (Рис. 4А). Знание этих зон фиксации облегчает дифференциальную диагностику энтензопатии латерального пучка от преинсерционной тендинопатии короткой малоберцовой мышцы. На сонограммах при энтензопатии выявляется гипоэхогенное утолщение и утрата фибриллярной эхотекстуры в месте фиксации (Рис. 4В). В случаях, когда эти изменения незначительные, необходимо обязательно провести сравнение с противоположной стороной. Цветная допплерография может выявить гиперваскуляризацию в более острых случаях. Очень часто давление, которое оказывает ультразвуковой датчик, вызывает болевые ощущения, что подтверждает диагноз.
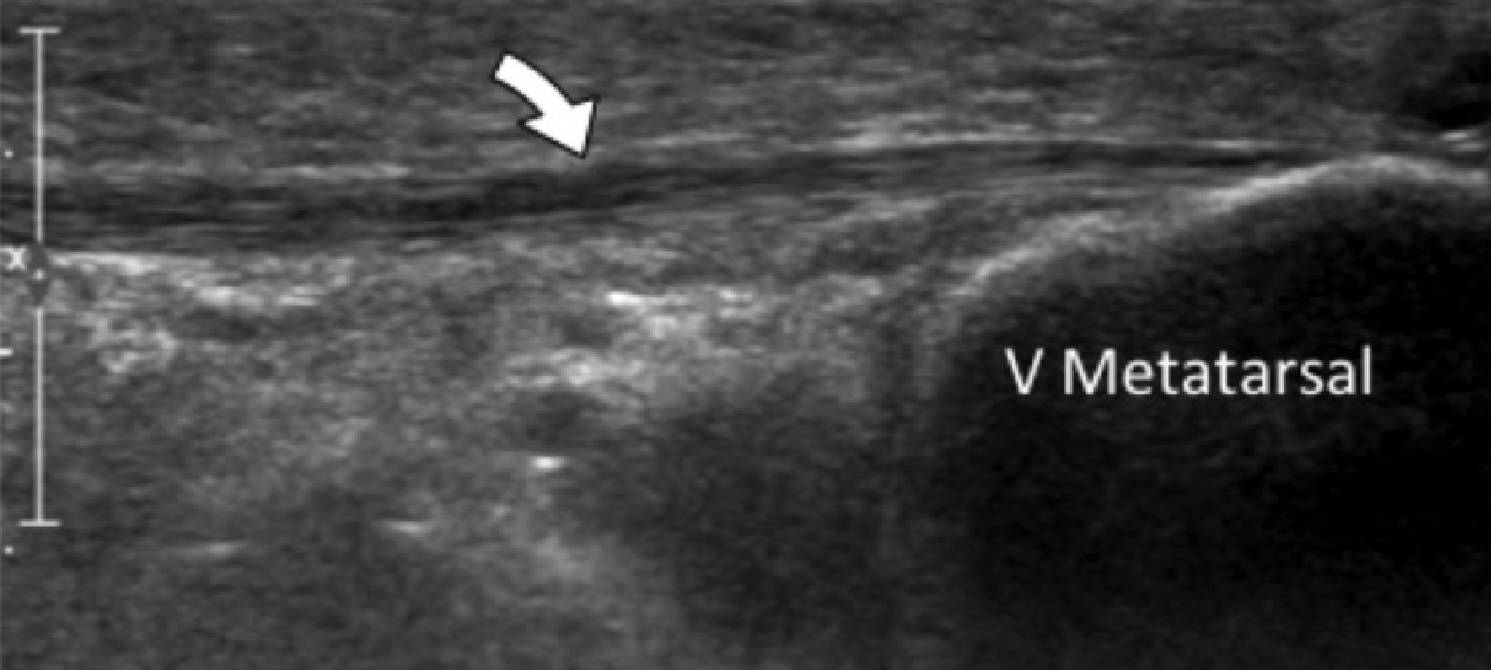
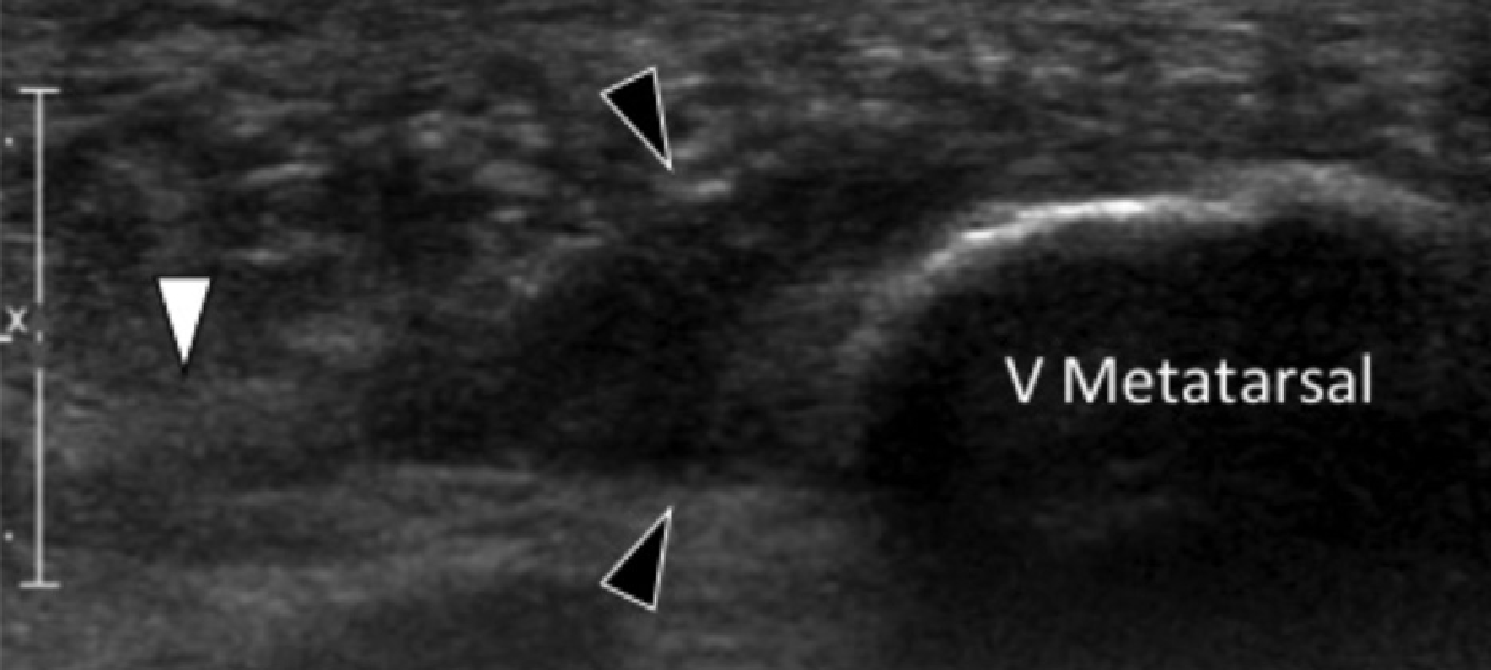
Рис. 4. Энтензопатия латерального пучка подошвенной фасции. А, продольная сонограмма показывает место фиксации нормальной короткой малоберцовой мышцы (изогнутая белая стрелка) в основании пятой плюсневой кости, который расположен выше, чем латеральный пучок подошвенной фасции. Кроме того, короткая малоберцовая мышца не расширяется в месте ее костной фиксации, в отличие от латерального пучка. В, продольная сонограмма, полученная над латеральным пучком подошвенной фасции, показывает его утолщение и гипоэхогенные структуры, с утратой фибриллярной эхотекстуры в месте ее фиксации (черные стрелки). Обратите внимание на переход от нормальной эхотекстуры (белая стрелка) до патологической – в месте ее фиксации, что свидетельствует об энтензопатии.
ПОДОШВЕННЫЙ ФИБРОМАТОЗ (БОЛЕЗНЬ LEDDERHOSE)
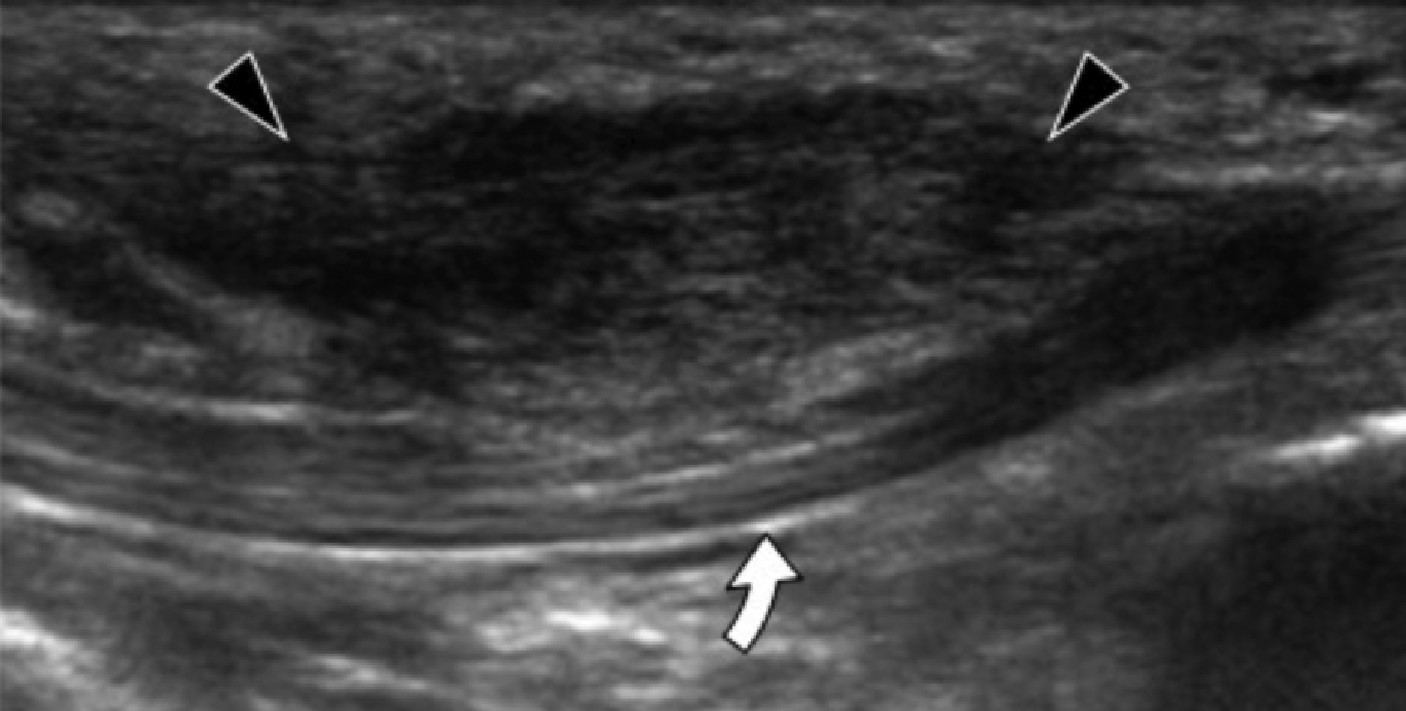
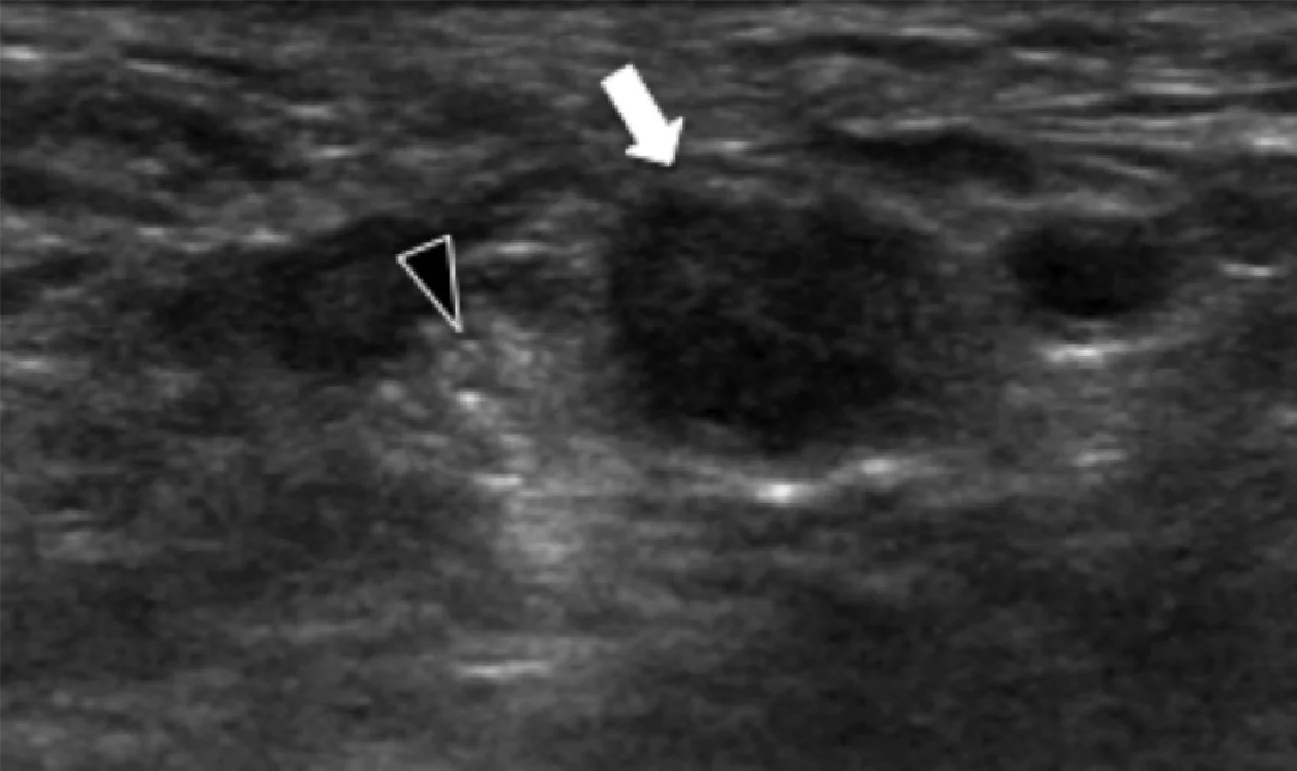
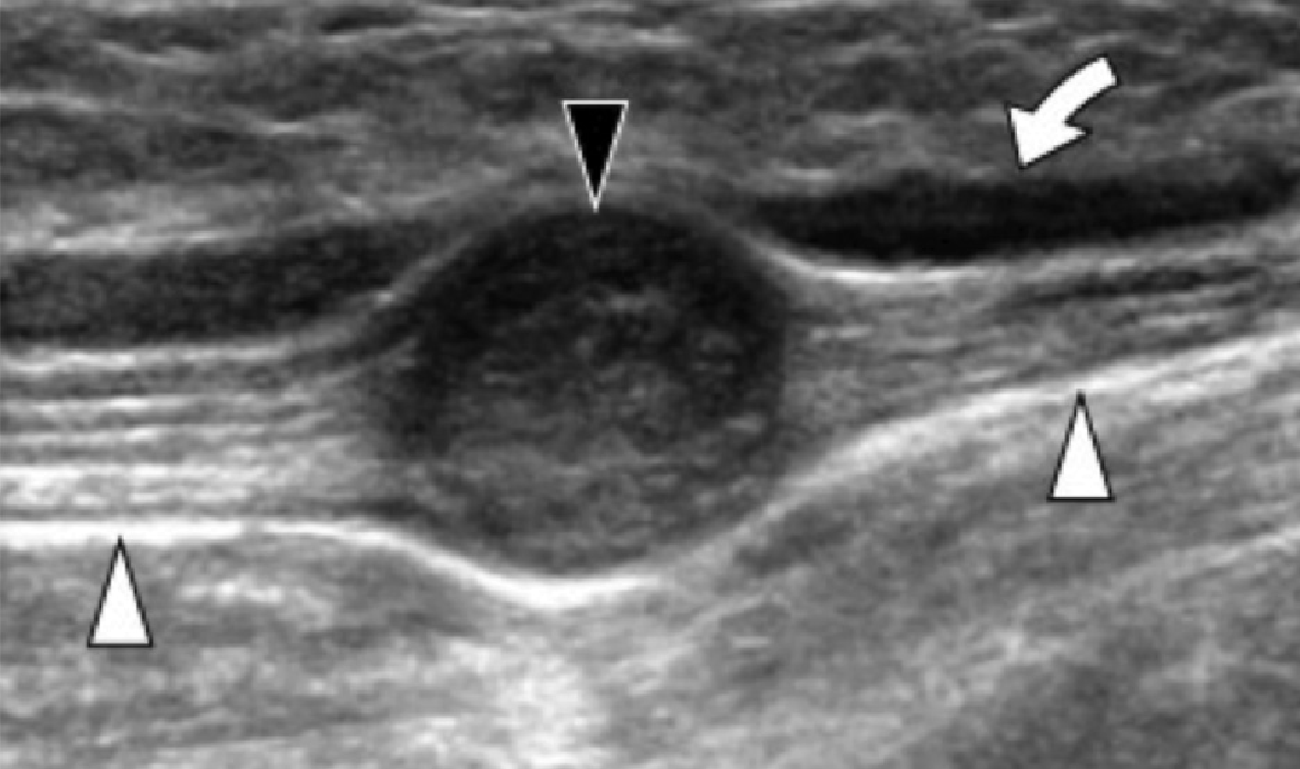
Подошвенный фиброматоз – доброкачественное фибропластическое пролиферативное расстройство, которое характеризуется идиопатическими локальными узелками подошвенной фасции, и чаще всего встречается у пациентов в возрасте от 30 до 50 лет, но может развиваться в любом возрасте, в том числе и у детей. Наиболее распространенной картиной является безболезненный узелок на медиальной поверхности продольного свода, множественное поражение в 33% случаев и двустороннее поражение от 20% до 50% случаев. У пациентов, которые имеют симптомы поражения, боль развивается из-за прямого давления на большой узелок, давление узелка на медиальный подошвенный нерв, или воспаление самого узелка. Характеристика эхографических признаков включает дискретное гипоэхогенное или смешанное эхогенное веретеновидное узелковое утолщение поверхностного подошвенного апоневроза с участием медиальной (60%) или центральной (40%) части апоневроза (Рис. 5). Симптоматические узелки могут проявлять гиперваскуляризацию в очаге поражения (Рис. 5А). Тесное примыкание узелка к подошвенной фасции отличает его от других опухолей мягких тканей.
А
В
Рис.5. Воспалительный подошвенный фиброматоз. А, продольная сонограмма показывает большой веретенообразный гипоэхогенный узелок (черные стрелки) в пределах подошвенного апоневроза. Обратите внимание на нормальное сухожилие глубокого сгибателя большого пальца стопы (белая изогнутая стрелка). При динамическом исследовании не было обнаружено сращений между сухожилием и узелком. В, продольная сонограмма того же пациента показывает цветную допплеровскую активность (белые стрелки), что свидетельствует о воспалительной природе узелка.
СТРЕССОВЫЙ ПЕРЕЛОМ ПЯТОЧНОЙ КОСТИ
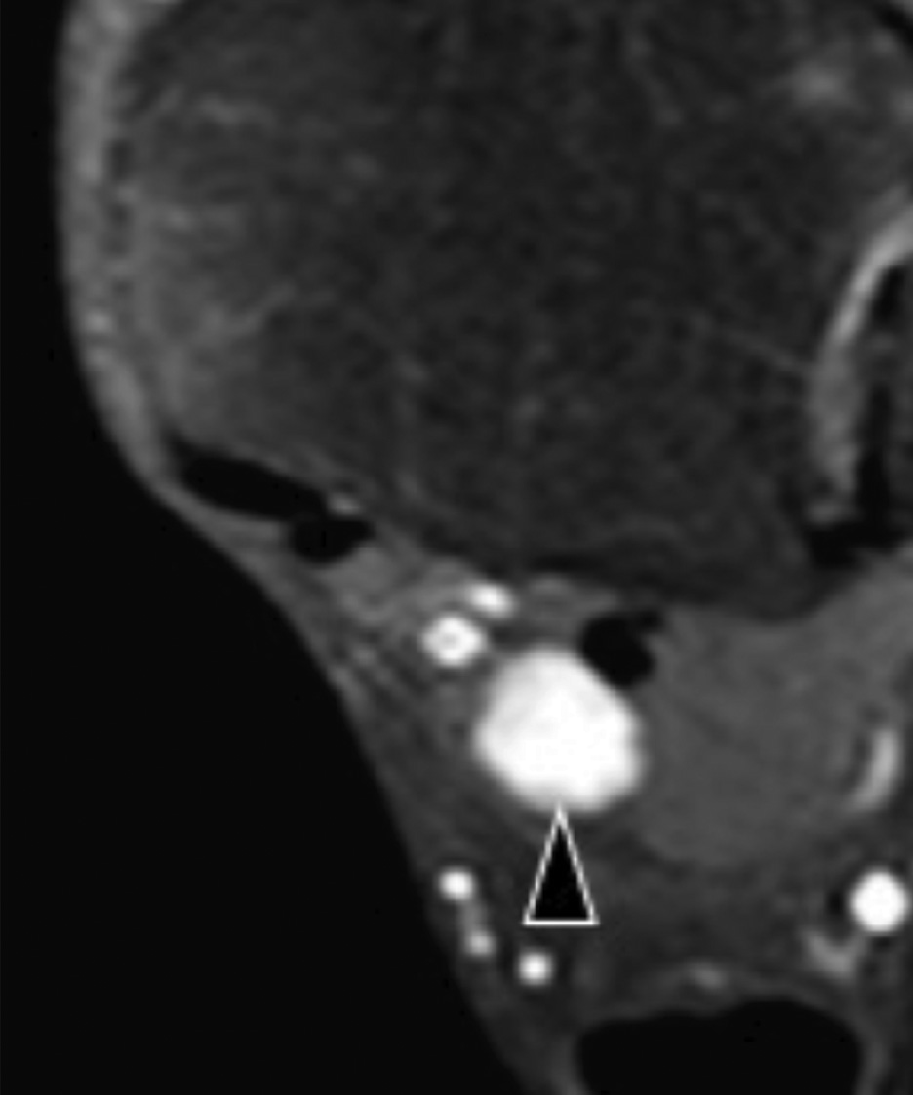
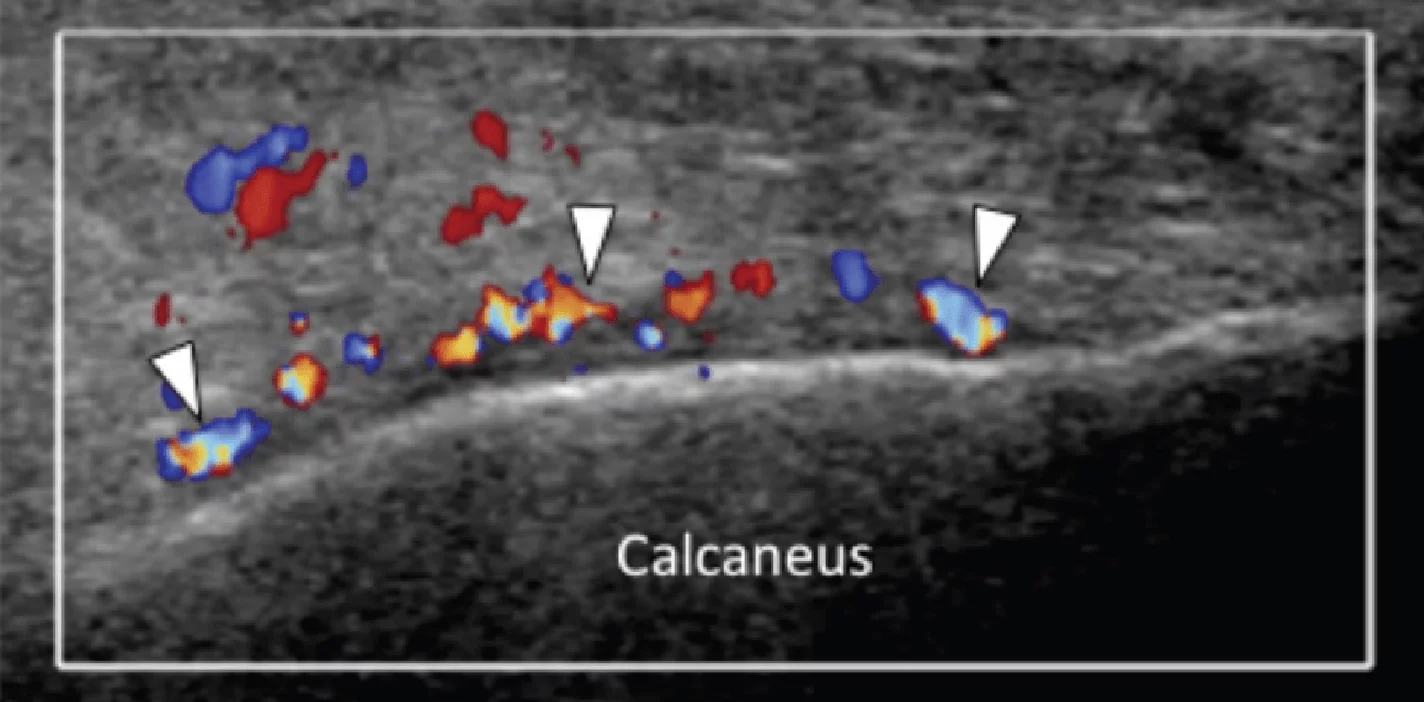
Стрессовый перелом или усталостное разрушение пяточной кости следует учитывать при любом виде подошвенного болевого синдрома заднего отдела стопы. Диагноз обычно подтверждается характерными радиографическими признаками. В случаях, когда рентгенологические признаки нормальные, показано выполнение магнитно-резонансной томографии (МРТ). Оценка пяточной надкостницы должна быть рутинной частью ультразвукового исследования пяточного болевого синдрома. Наличие неравномерности пяточной надкостницы с окружающей гипоэхогенной полоской, которая является признаком утолщения и отека надкостницы, а также увеличение васкуляризации, должны вызывать подозрение о наличии стрессового перелома и необходимости проведения дальнейшего обследования (Рис. 6).
А
В
Рис. 6. Пяточный стрессовый перелом. А, продольная цветная допплерограмма подошвенной медиальной поверхности пяточной кости. Показано гиперэхогенное утолщение поверхности пяточной кости с прилегающим гипоэхогенным утолщением надкостницы. Цветная допплерография выявляет значительное увеличение васкуляризации надкостницы (белые стрелки). В, соответствующее сагиттальное Т1-МРТ изображение, с усилением гадолинием показывает линию перелома (черные стрелки) в пределах тела пяточной кости, что характерно для стрессового перелома.
ТУННЕЛЬНЫЙ СИНДРОМ МЕДИАЛЬНОЙ ПРЕДПЛЮСНЫ
Ущемление большеберцового нерва или его веточек в пределах канала предплюсны называют туннельным синдромом предплюсны. Туннельный синдром предплюсны является важной причиной подошвенного болевого синдрома стопы и является причиной хронической устойчивой боли в пятке. Конкретные причины туннельного синдрома предплюсны могут быть определены в примерно от 60% до 80% случаев, и включают в себя деформацию стопы, объемные образования, травмы, опухоли и тендовагинит сухожилий в пределах канала предплюсны. Сонография является хорошим методом оценки возможных причин туннельного синдрома предплюсны, и должна рутинно выполняться при исследовании подошвенного болевого синдрома стопы. Кроме того, в отдельных случаях сонография помогает определить ориентиры для диагностических или терапевтических процедур.
ТАРАННО-ПЯТОЧНОЕ СРАЩЕНИЕ
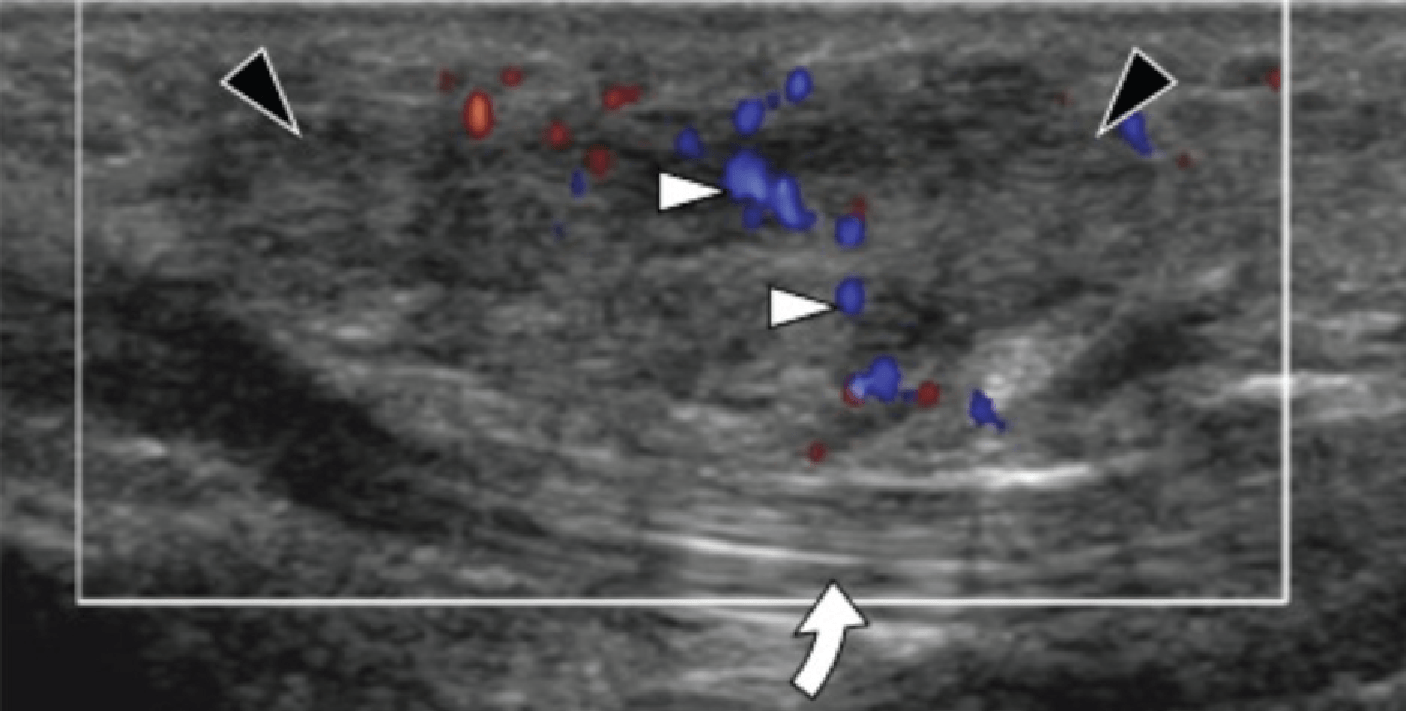
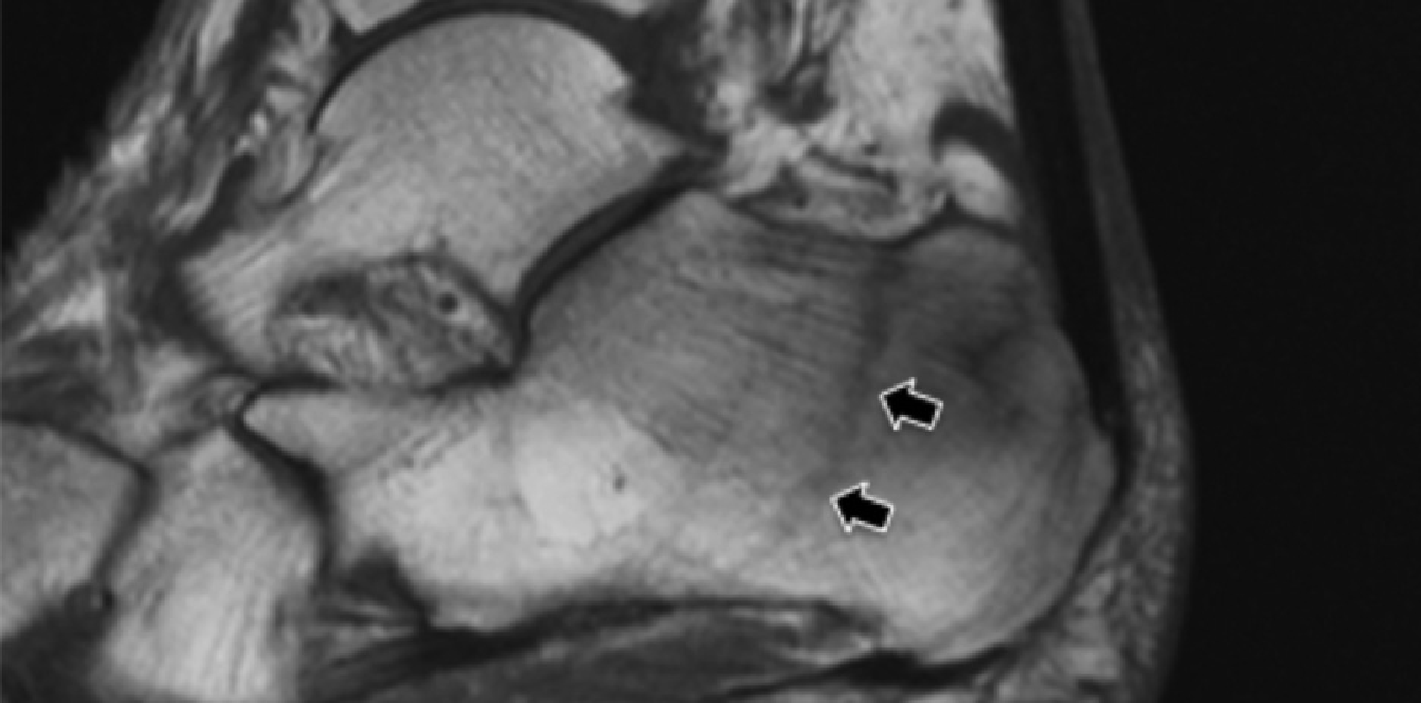
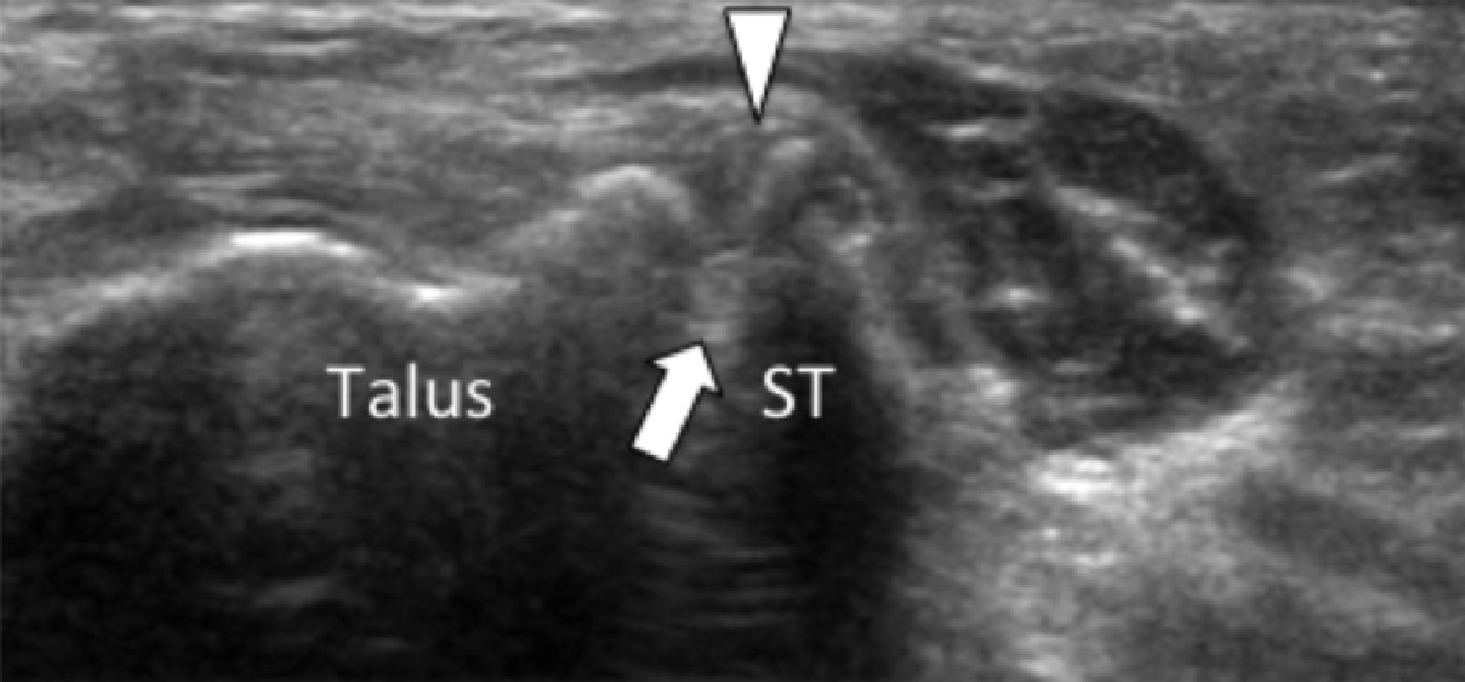
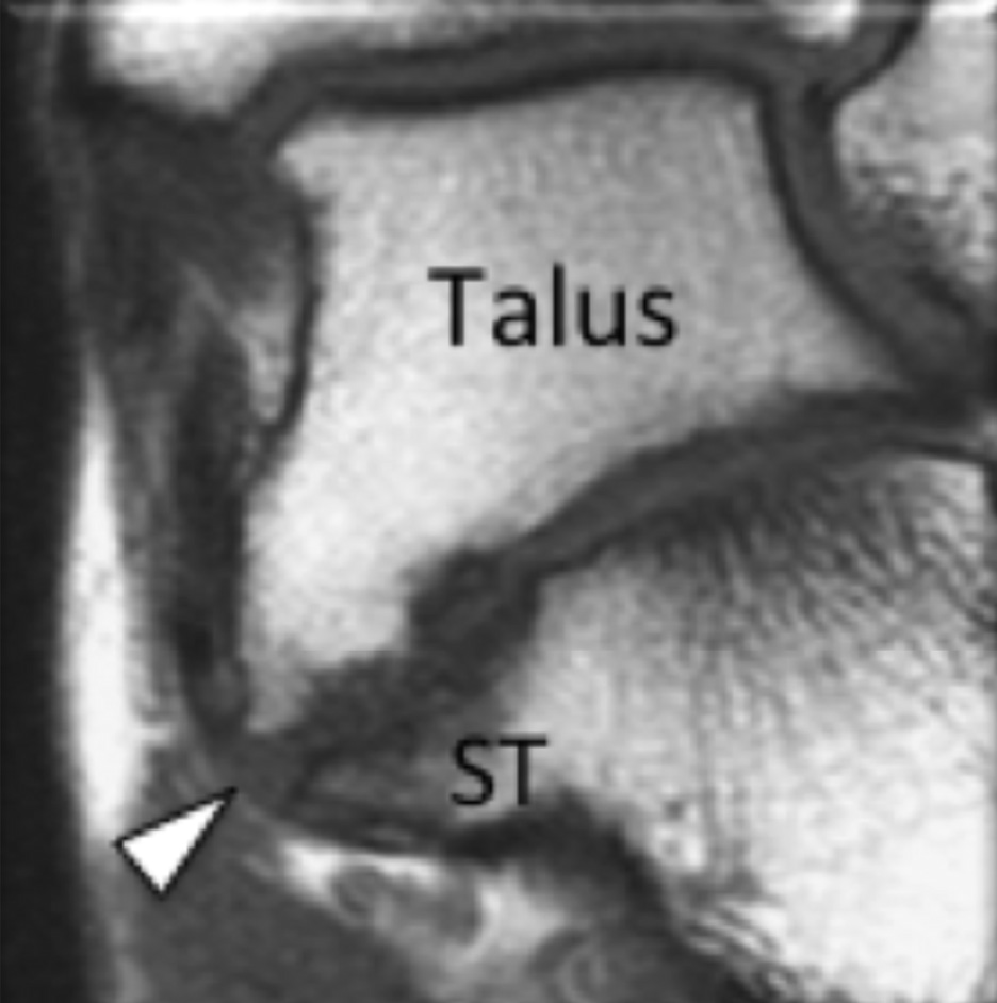
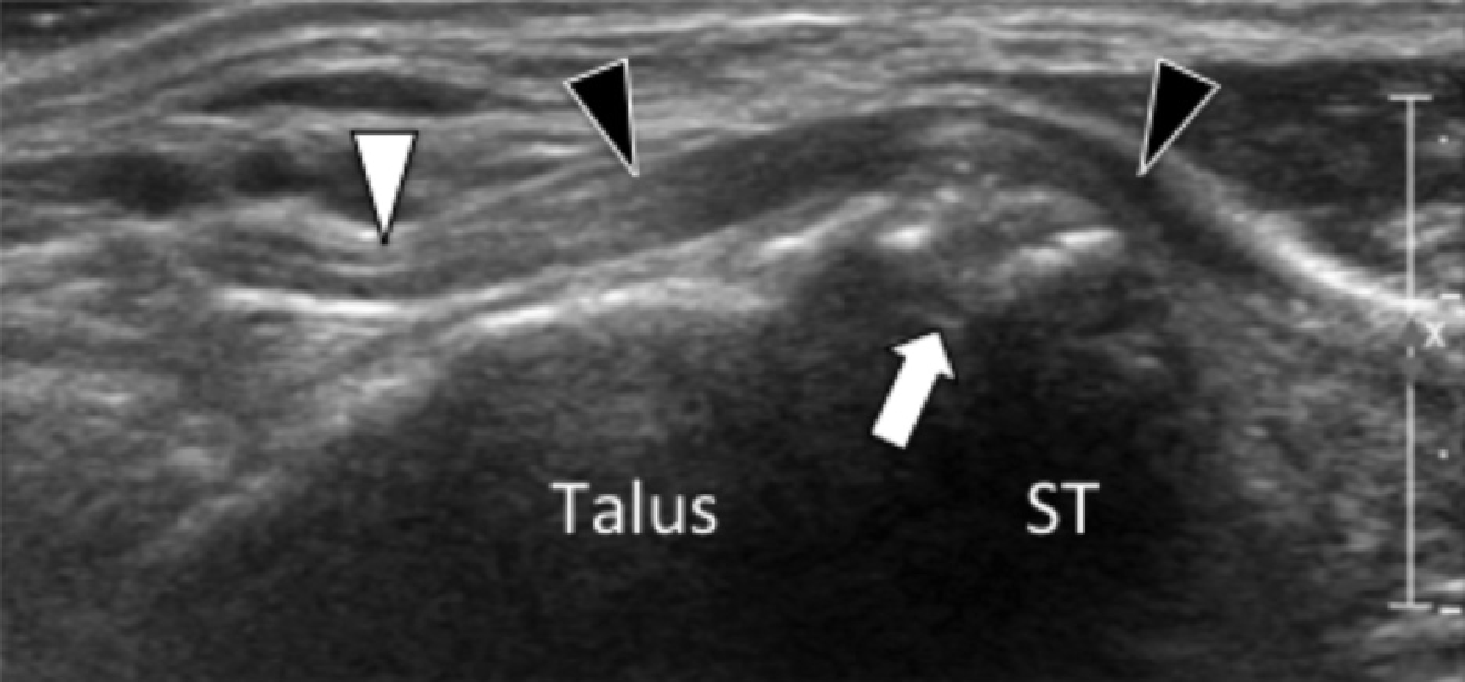
На таранно-пяточное сращение приходится около 45% всех сращений предплюсны, которое наиболее часто вовлекает среднюю грань подтаранного сустава. Сонография может помочь выявить наличие сращений путем выявления отчетливого неравномерного костного контура или клювовидной формы медиальной поверхности таранной кости, расположенной выше опоры таранной кости, в отличие от ее нормального округлого контура (Рис. 7, А и В). Медиальный подошвенный нерв проходит в непосредственной близости к медиальному таранно-пяточному суставу – это, тем самым, делает его восприимчивым к компрессионной нейропатии вследствие таранно-пяточного сращения (Рис. 7С).
А
В
С
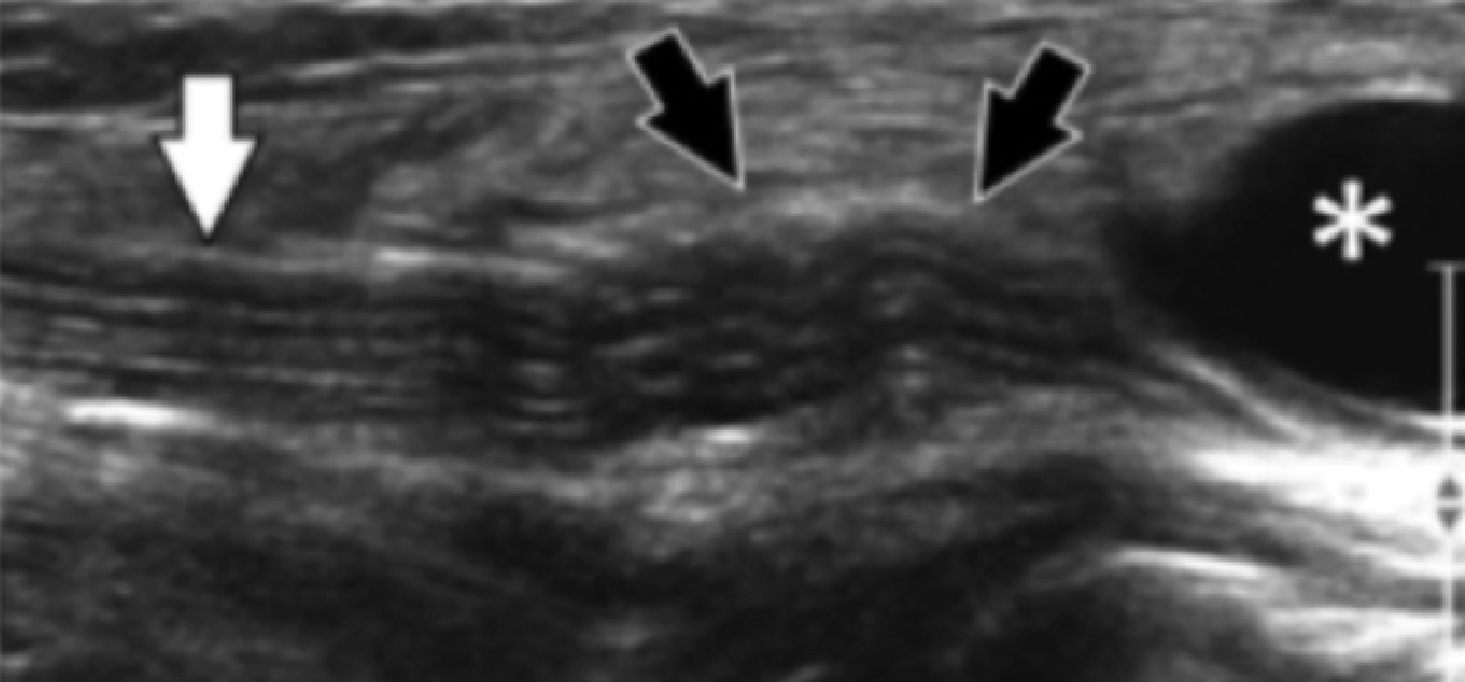
Рис. 7. Таранно-пяточное сращение с компрессией медиального подошвенного нерва. А и В, фронтальная косая сонограмма, которая получена на уровне опоры таранной кости (А) и соответствующее T1-взвешенное МРТ изображение (В) показывают фиброзное сращение (белая стрелка) между таранной костью и опорой таранной кости (ST). Обратите внимание на клювообразный костный выступ (белые стрелки) в связи со сращением. С, продольная сонограмма над медиальным подошвенным нервом показывает смещение и расширение (черные стрелки) вследствие таранно-пяточного сращения (белая стрелка). Обратите внимание на переход от нормальной анатомической картины нерва более проксимально (белый наконечник) до увеличенного и гипоэхогенного нерва, в результате его смещения из-за таранно-пяточного сращения.
Сонография имеет два преимущества в оценке компрессии медиального подошвенного нерва. Во-первых, продольные и поперечные проекции изображений патологического сегмента нерва могут быть четко получены при сканировании в режиме реального времени. Во-вторых, динамический осмотр во время движения лодыжки и локальной компрессии под сонографическим контролем, помогает подтвердить диагноз путем воспроизведения симптомов пациента. Клинически, положительный симптом Тинеля (появление ощущения покалывания или “ползания мурашек” при постукивании пальцем или неврологическим молоточком дистальнее места постукивания по ходу нерва) на уровне костного выступа таранно-пяточного сращения должны насторожить рентгенолога в пользу возможной компрессии медиального подошвенного нерва. В случае, когда таранно-пяточное сращение подозревается при сонографии, необходимо проведение МРТ или компьютерной томографии для того, чтобы подтвердить наличие синдрома и провести дальнейшую подробную оценку патологии.
ГИГРОМА (ГАНГЛИЙ)
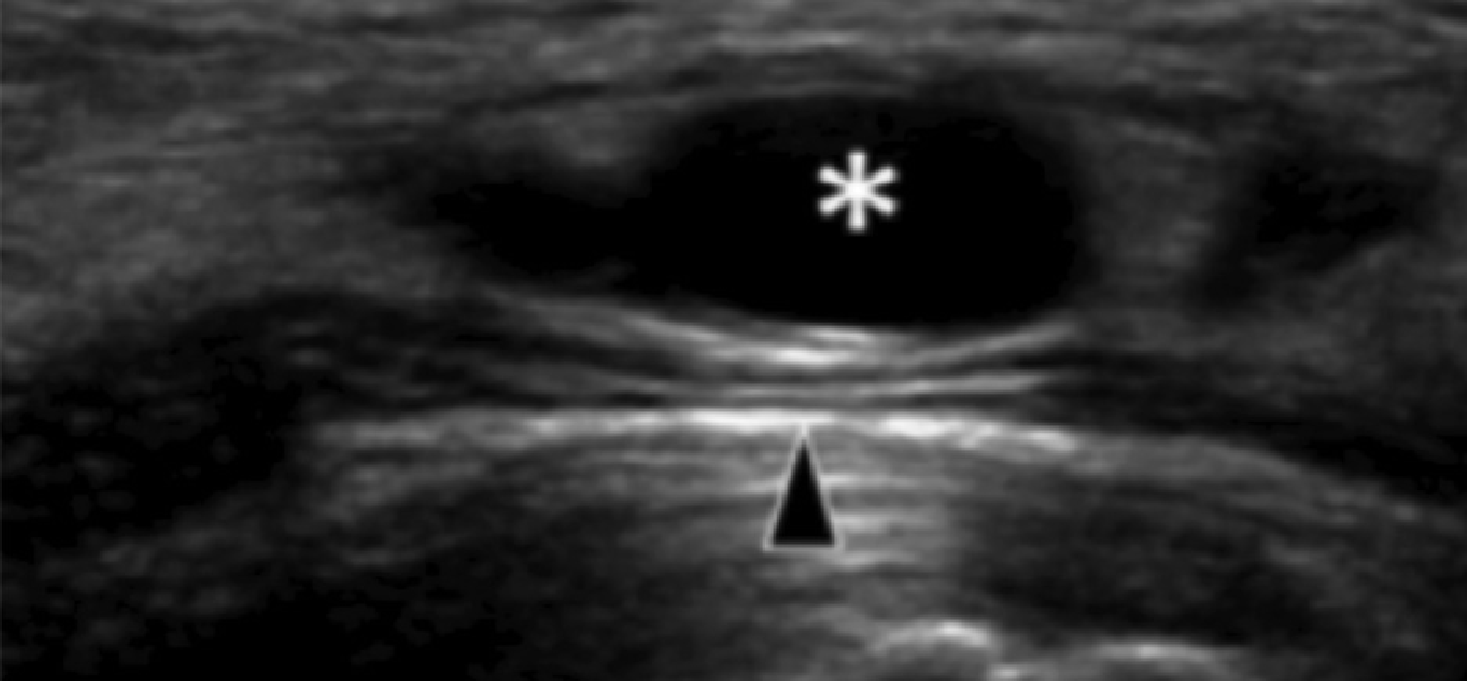
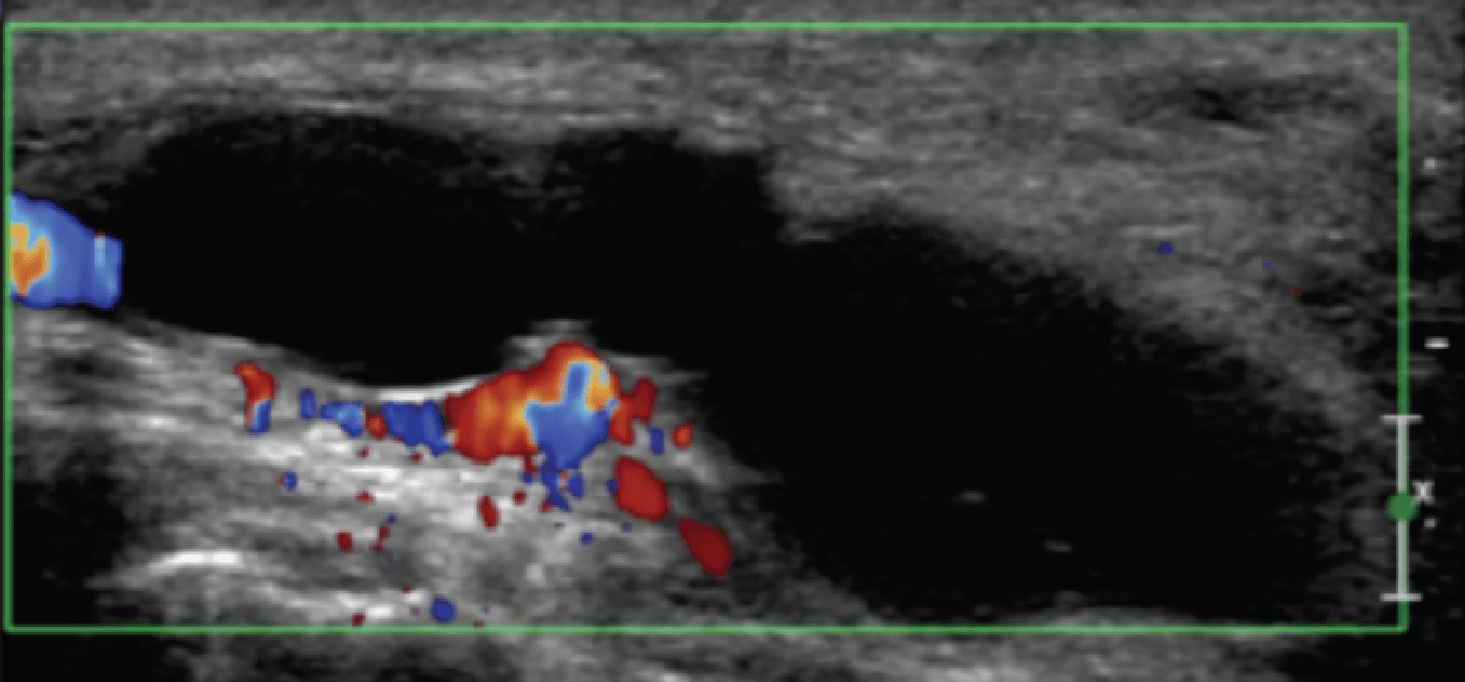
Гигромы в пределах предплюсневого канала хорошо описаны, как причины туннельного синдрома предплюсны. Они также могут сосуществовать с таранно-пяточным сращением. Чаще всего гигромы предплюсны возникают либо из таранно-пяточного, либо из голеностопного суставов. Компрессия большеберцового нерва в проксимальном туннеле предплюсны, или медиального подошвенного нерва более дистально, не является редкостью (Рис. 8).
А
В
С
Рис. 8. Гигрома канала предплюсны. А, продольная сонограмма медиального предплюсневого канала показывает анэхогенную гигрому (звездочка), которая сдавливает большеберцовый нерв. Ближняя часть большеберцового нерва (белая стрелка) имеет нормальный внешний вид, в то время как нерв проксимальнее ганглиев (черные стрелки) имеет «сморщенный» вид из-за компрессии. В, продольная сонограмма гигромы дистальнее медиального предплюсневого канала (звездочка) показывает компрессию медиального подошвенного нерва (черная стрелка). С, продольная сонограмма цветного допплеровского исследования того же пациента, как на B, не показывает признаков васкуляризации в пределах гигромы.
Сонографически гигромы проявляются, как хорошо отграниченные образования, которые варьируют от полностью анэхогенных до гипоэхогенных с несколькими внутренними перегородками, и всегда без внутренней васкуляризации. Непальпируемые, скрытые гигромы также отчетливо выявляются при ультразвуковом исследовании. Сонографическое наведение в реальном времени для аспирации содержимого гигромы может подтвердить диагноз, уменьшить давление гигромы на нерв и уменьшить дискомфорт пациента.
ТРАВМА
Травма медиальной стороны лодыжки может привести к туннельному синдрому предплюсны. Травма заднего большеберцового нерва или его ветвей может быть результатом прямой травмы, либо непосредственного удара или проникающего ранения (Рис. 9), или непрямой травмы, в результате тракционной нейропраксии (Рис.10).
А
В
Рис. 9. Фрагмент стекла, который привел к разрыву медиального подошвенного нерва. А, поперечная сонограмма медиального канала предплюсны показывает фрагмент стекла (черные стрелки) с артефактом задней реверберации (белая стрелка). В. Продольная сонограмма того же пациента показывает нормальную проксимальную часть нерва (изогнутая белая стрелка) с культёй и с невриномой (черная стрелка), которая расположена сразу проксимальнее осколка стекла (черные стрелки).
A
B
C
Рис. 10 Травматический разрыв медиального подошвенного нерва. А и В, поперечная сонограмма на уровне А и В на снимке С. На А, медиальный подошвенный нерв (белый наконечник) визуализируется на уровне, где начинается разрыв (белый наконечник). Латеральный подошвенный нерв находится в непосредственной близости (черный наконечник). При В, определяется только гипоэхогенный разрыв (белая стрелка), между двумя концами разрыва. Черный наконечник указывает на латеральный подошвенный нерв. С – продольная сонограмма показывает два конца медиального подошвенного нерва (белые стрелки), выявляя протяженность гипоэхогенного разрыва рядом с нормальным латеральным подошвенным нервом (черные стрелки).
Травма также может привести к повреждению других структур в пределах туннеля предплюсны, например – перелом или травма сухожилия, в результате чего происходит либо прямая компрессия нерва, или косвенная компрессия вследствие чрезмерного отека.
ОПУХОЛИ
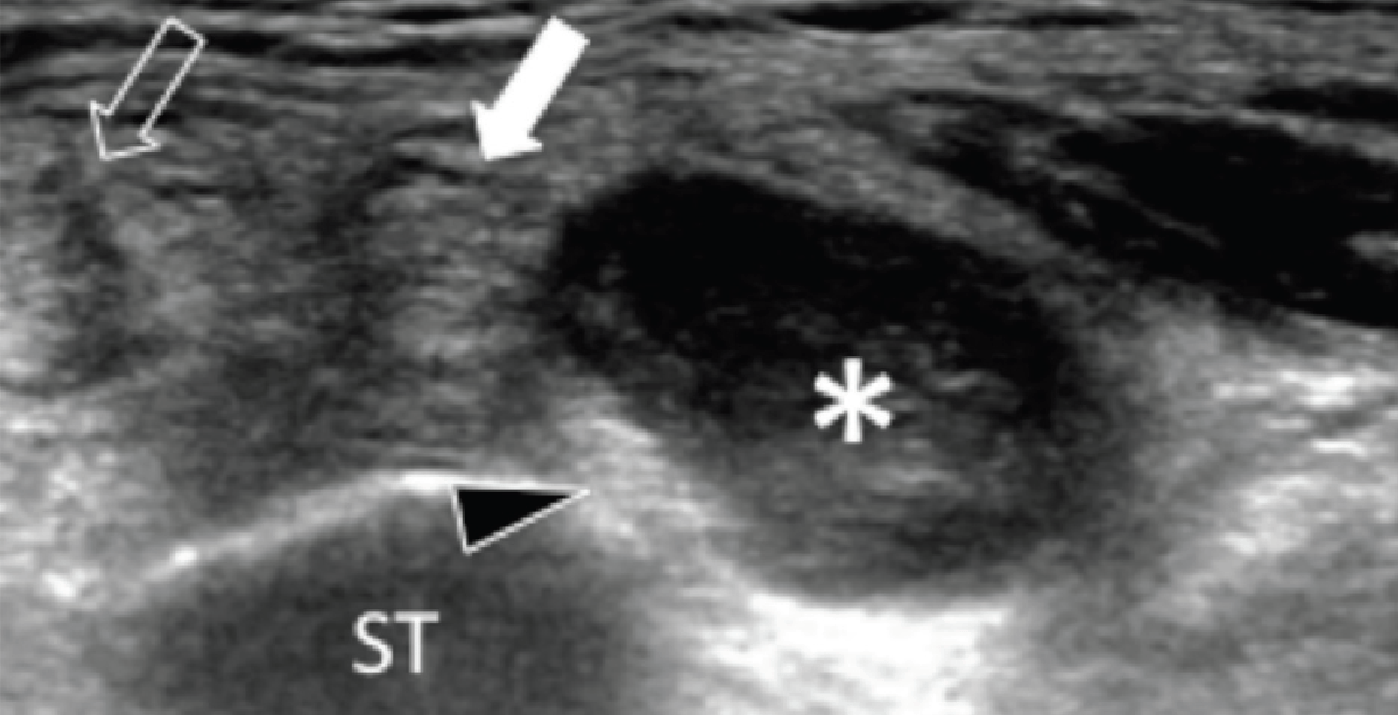
И доброкачественные, и злокачественные опухоли встречаются в пределах канала предплюсны. На сонограмме опухоли проявляются как гипоэхогенные или гиперэхогенные очаговые образования, которые легко отличить от простой кистозной гигромы. Взаимоотношение с нервом является наиболее полезной находкой в диагностике опухолей оболочки нервов, таких как шванномы или нейрофибромы (Рис. 11). Ультразвуковые проявления других опухолей являются неспецифическими (Рис. 12).
А
В
С
D
Рис. 11. Туннельная шваннома предплюсны заднего большеберцового нерва. А и С, поперечная проекция цветной допплеровской сонограммы (А) и соответствующее Т2-взвешенное МРТ изображение (C) через проксимальный предплюсневой канал. На А шваннома проявляется как гипоэхогенное, хорошо отграниченное округлое образование (черный наконечник стрелки) рядом с задней большеберцовой артерией и веной (изогнутая белая стрелка). На C, Т2-взвешенное МРТ изображение показывает шванному как интенсивный узелок, который упирается в мышцу и сухожилие мышцы длинного сгибателя большого пальца. В и D, продольная сонограмма (В) и соответствующее взвешенное по протонной плотности МРТ изображение (D). На В, сонограмма показывает гипоэхогенную шванному (черная стрелка) в пределах заднего большеберцового нерва (белые стрелки), который имеет нормальную пучковую структуру. Более поверхностно от нерва расположена задняя большеберцовая артерия (изогнутая стрелка). На D, обратите внимание на шванному (черная стрелка) в пределах нормального нерва (белые стрелки).
В
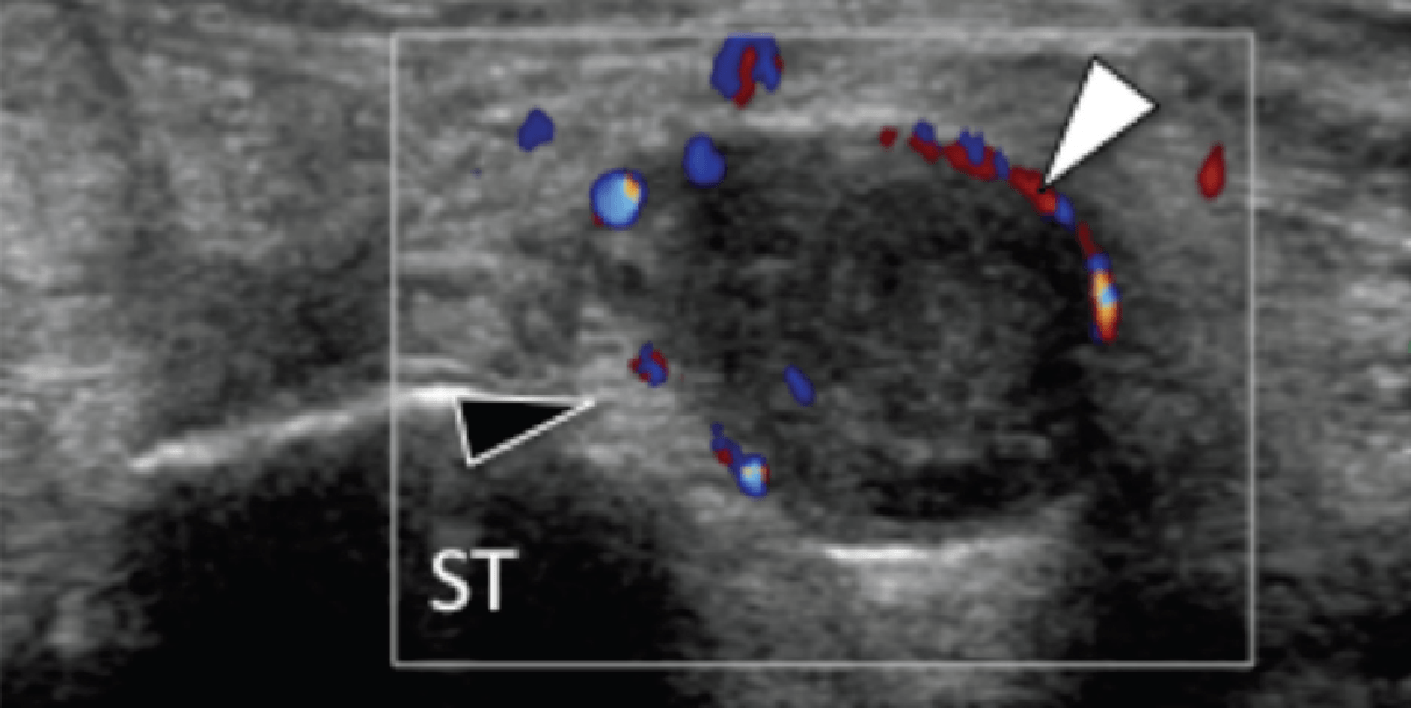
С
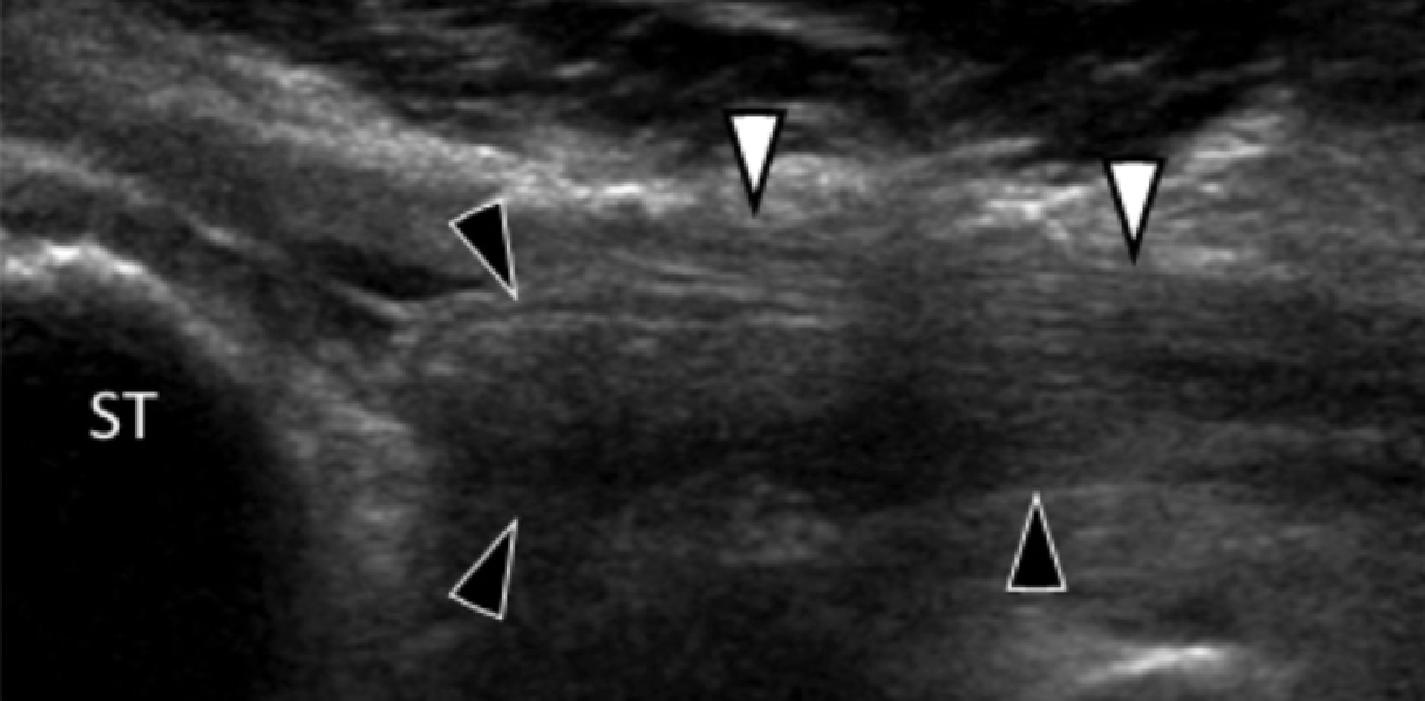
Рис. 12. Веретеновидноклеточная саркома, которая прилегает к медиальному подошвенному нерву. А и В, поперечная сонограмма медиального канала предплюсны показывает медиальный подошвенный нерв (черные наконечники стрел), зажатый между основанием таранной кости (ST) и хорошо отграниченным гипоэхогенным образованием (звездочка), что расценено как веретеновидноклеточная саркома. Опухоль расположена ниже сухожилия задней большеберцовой мышцы (открытая стрелка) и сухожилия длинного сгибателя пальцев (белая стрелка). Обратите внимание на наличие цветного допплеровского потока на периферии опухоли, В (белая стрелка). С, фронтальная проекция Т1-МРТ изображения с усилением гадолинием того же самого пациента показывает неравномерное усиление опухоли (звездочка). Открытая стрелка указывает на сухожилия задней большеберцовой мышцы, а белая стрелка – на сухожилия длинного сгибателя пальцев.
Наличие васкуляризации, неоднородности, плохое отграничение от тканей, широкий контакт с подлежащей фасцией, или инвазия из костной ткани или сосудисто-нервных пучков, предполагает возможное наличие злокачественности и требует дальнейшего визуального исследования, биопсии или оба метода.
КОМПРЕССИЯ НЕРВА К ОТВОДЯЩЕЙ МЫШЦЕ МИЗИНЦА
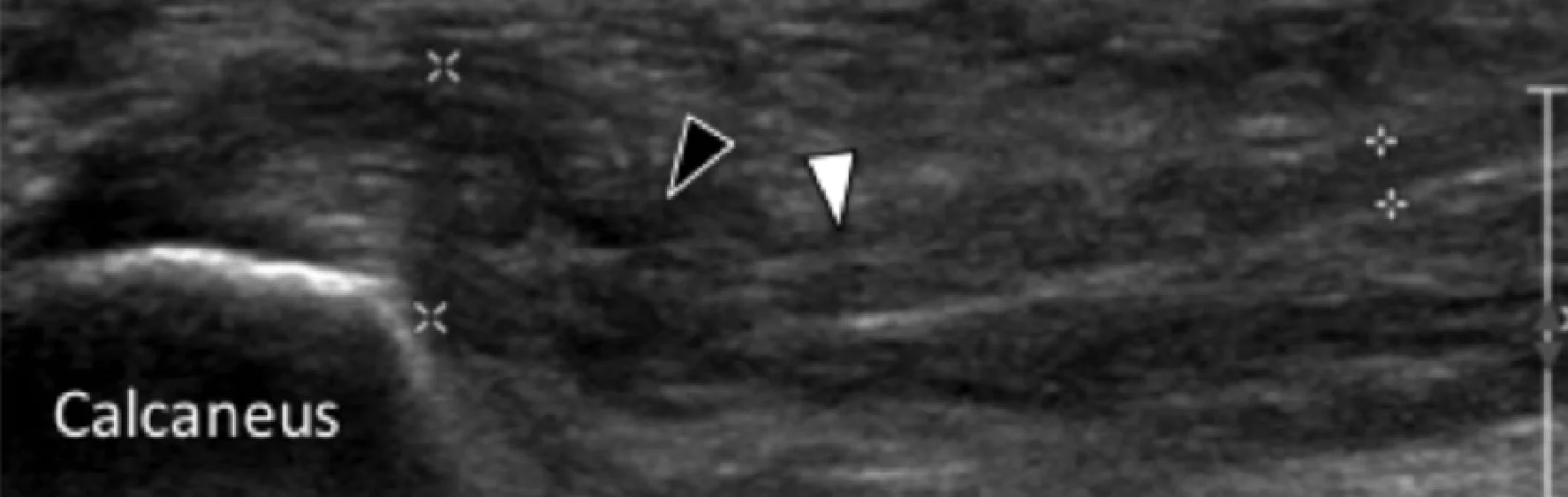
Хроническая компрессия первой ветви латерального подошвенного нерва к отводящей мышце мизинца, также называемая нейропатия Бакстера, рассматривается в разрезе дифференциальной диагностики хронической подошвенной боли в стопе, и может присутствовать либо в качестве изолированной патологии, либо сосуществовать с подошвенной фасциопатией. Хотя прямую компрессию нерва к отводящей мышце мизинца нелегко обнаружить на сонограмме, атрофия и жировое перерождение мышцы в результате ее хронической денервации легко распознаются в виде небольшой гиперэхогенной полоски (Рис. 13).
А
В
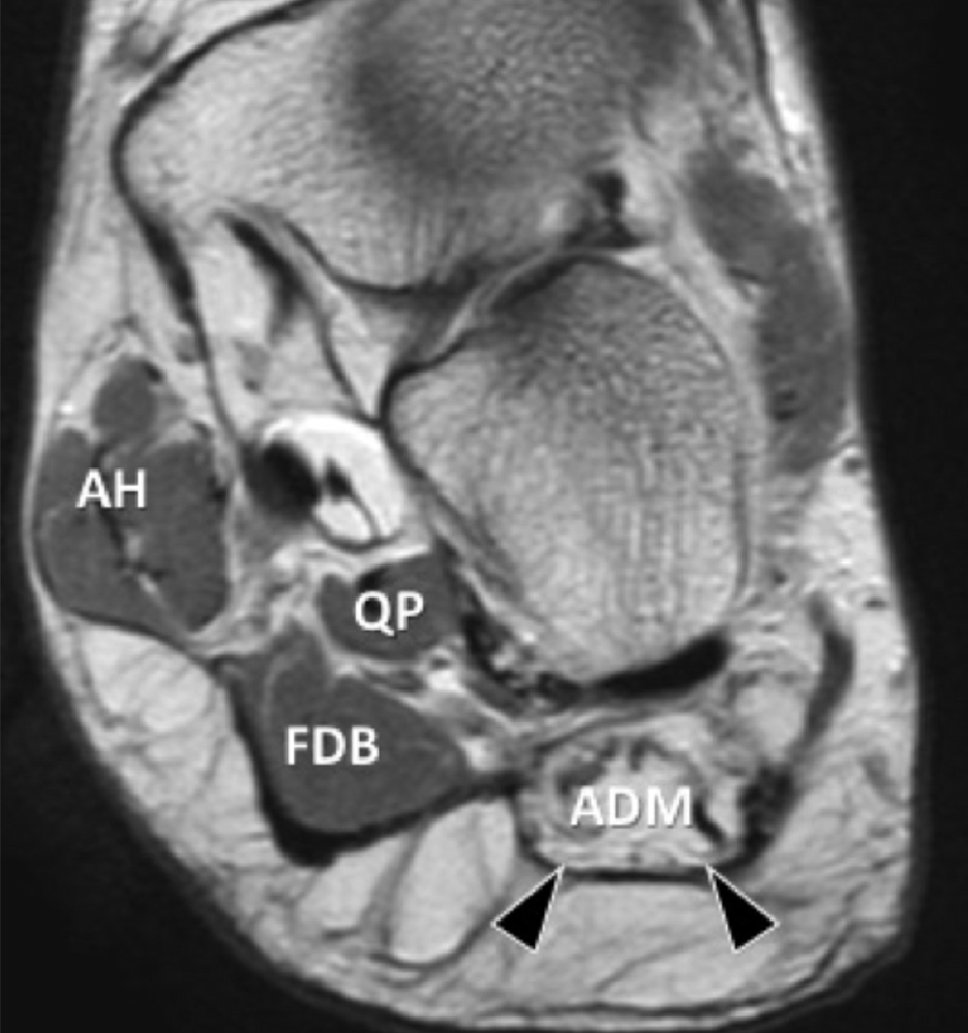
С
Рис. 13. Жировая инфильтрация отводящей мышцы мизинца стопы вследствие хронической компрессии первой ветви латерального подошвенного нерва. А, фронтальная проекция Т1-взвешенного МРТ изображения показывает жировое замещение отводящей мышцы мизинца (ADM) латерально от нормальной мышцы короткого сгибателя пальцев (FDB). Также показаны квадратная мышца стопы (QP) и мышца, отводящая большой палец стопы (АН). С, поперечная сонограмма пораженной стопы (В), соответствующая А и контралатеральная стопа для сравнения (С). На В, сонограмма показывает гиперэхогенную отводящую мышцу мизинца (черные стрелки), что указывает на жировое замещение. На C, противоположная сторона показывает нормальную эхоструктуру отводящей мышцы мизинца стопы (белые стрелки).
Сравнение с прилегающими мышцами или отводящей мышцей мизинца на противоположной стороне может помочь в определении атрофических изменений. Рутинное сканирование этой мышцы важно во время ультразвуковой оценки подошвенной фасциопатии. Тем не менее, считается, что хроническая денервация отводящей мышцы мизинца бывает и бессимптомной. Таким образом, важным является интерпретировать эти данные в клинических условиях.
ПОДОШВЕННЫЙ ВЕНОЗНЫЙ ТРОМБОЗ
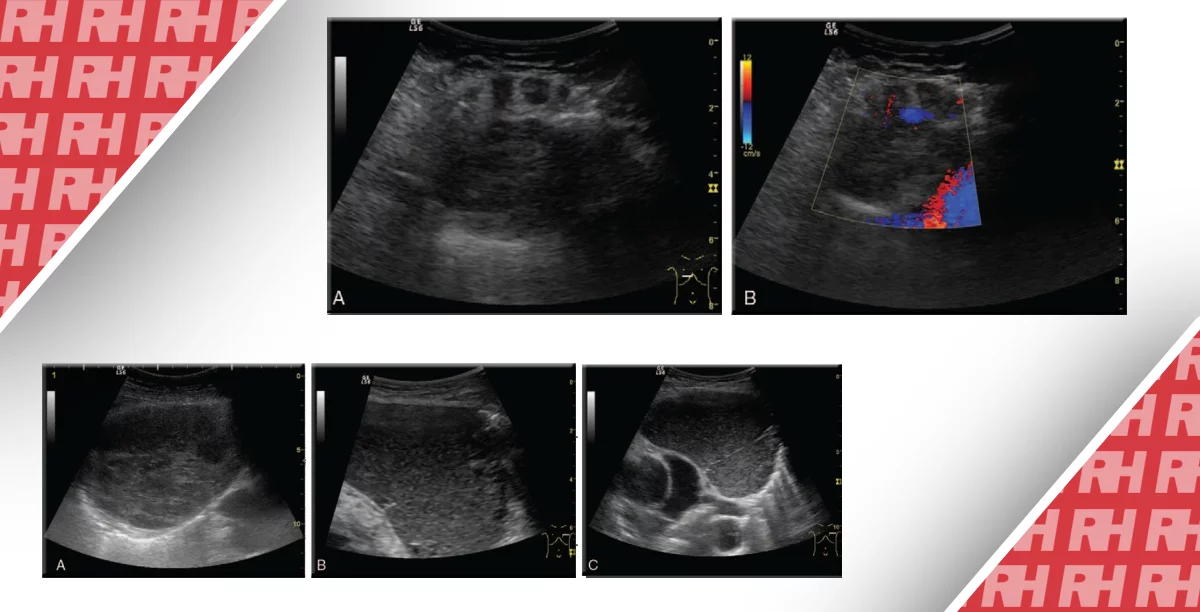
Подошвенный венозный тромбоз является нехарактерной причиной подошвенной боли в ногах, но должен присутствовать в дифференциальной диагностике, особенно в условиях внезапного приступа подошвенной боли в стопе при соответствующем отеке мягких тканей. Характерные находки включают в себя одну или несколько расширенных вен, которые содержат гипоэхогенный несжимаемый компонент или тромб, при отсутствии кровотока на цветном допплеровском изображении (Рис. 14).
А
В
С
D
Рис. 14. Подошвенный венозный тромбоз. В и С, поперечные сонограммы подошвенной поверхности стопы без (А) и с (С) компрессией. На А, сонограмма показывает медиальные подошвенные вены (белые стрелки), увеличенные латеральные подошвенные вены содержат гипоэхогенный тромб (черная стрелка), и нормальная медиальная подошвенная артерия (изогнутая белая стрелка). На C, латеральная тромбированная подошвенная вена не поддается компрессии (черный наконечник стрелки). В – продольная сонограмма латеральной подошвенной вены (соответствует черному наконечнику стрелки на С) показывает увеличенную вену, наполненную гипоэхогенным сгустком (черные наконечники). D, поперечная цветная допплеровская сонограмма латеральной подошвенной вены (соответствует черным стрелкам на В), показывает отсутствие сигнала внутри вены (белый наконечник) с потоком внутри соседней боковой подошвенной артерии.
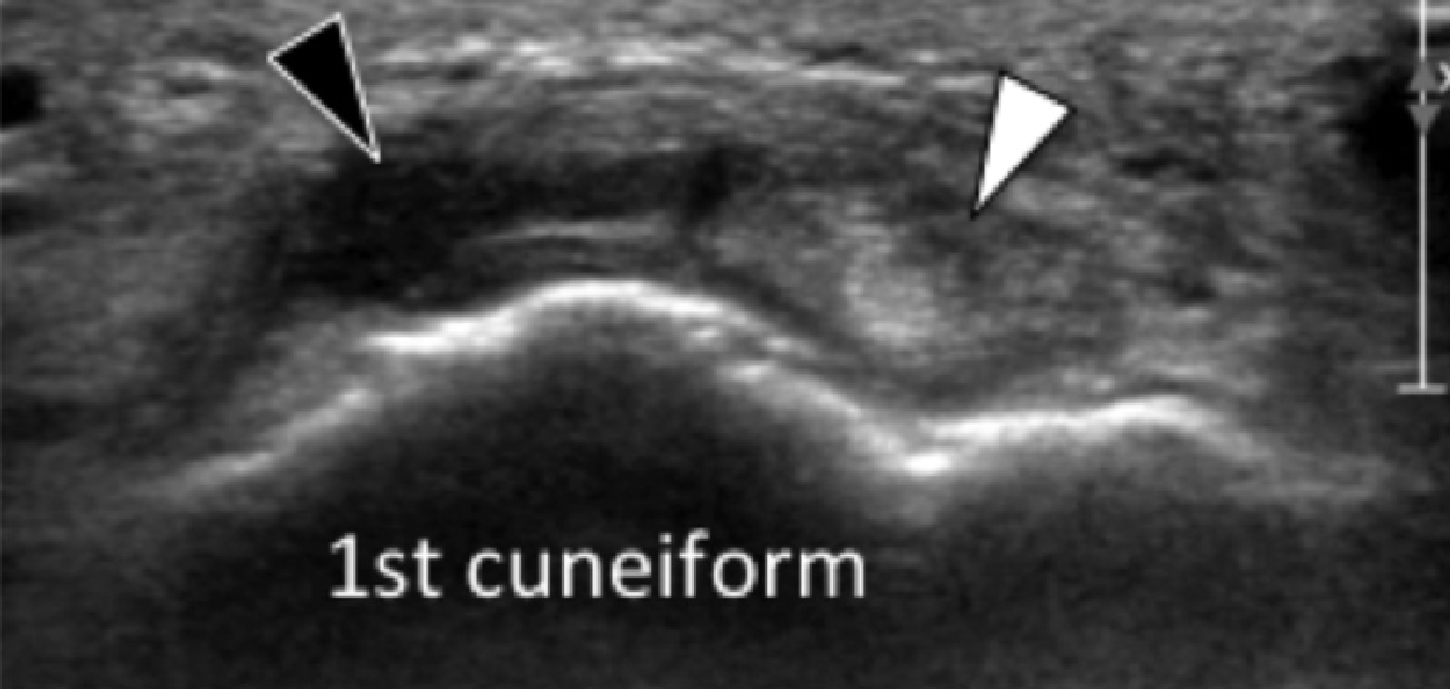
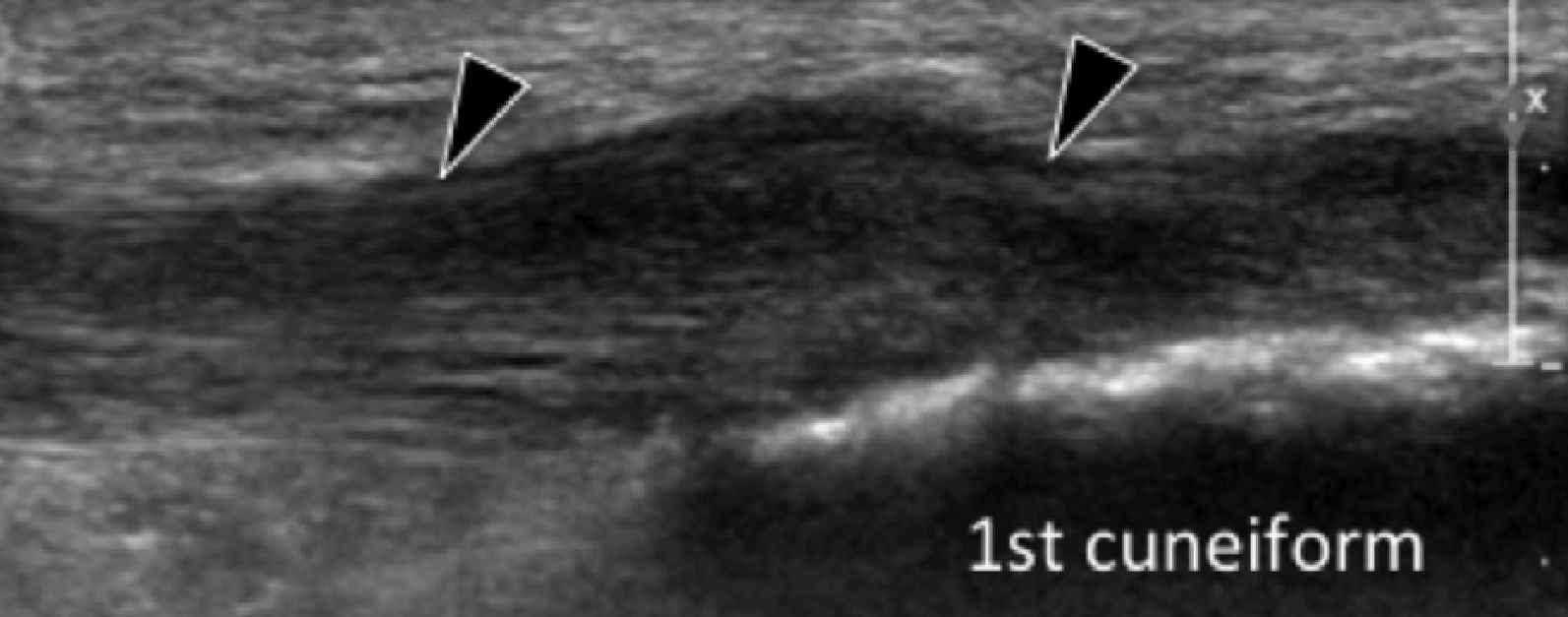
ЭНТЕНЗОПАТИЯ ПЕРЕДНЕЙ БОЛЬШЕБЕРЦОВОЙ МЫШЦЫ
Энтензопатия сухожилия передней большеберцовой мышцы в месте ее фиксации на медиальной и подошвенной поверхности медиальной клиновидной кости, может приводить к болевому синдрому в медиальной подошвенной поверхности стопы. Сонография инсерционной тендинопатии проявляется утолщенным гипоэхогенным сухожилием в месте его фиксации с прилегающей кортикальной неоднородностью ладьевидной и медиальной клиновидной костей (Рис. 15). Тендинопатия в основном влияет на подошвенный компонент сухожилия, в то время как дорзальный компонент может быть нормальным (Рис. 15).
А
В
С
Рис. 15. Энтензопатия сухожилия передней большеберцовой мышцы. А. Поперечная сонограмма дистальной части сухожилия передней большеберцовой мышцы показывает нормальный дорзальный компонент (белый наконечник) и отечный гипоэхогенный неправильной формы подошвенный компонент (черный наконечник). В и С. Продольная сонограмма подошвенного (B) и дорзального (C) компонентов показывает увеличенное сухожилие с потерей нормальной фибриллярной эхотекстуры (черные наконечники стрел) на В, и нормальная эхотекстура сухожилия (белые стрелки) на C.
РАЗРЫВ СУХОЖИЛИЯ МЫШЦЫ СГИБАТЕЛЯ БОЛЬШОГО ПАЛЬЦА СТОПЫ
Сухожилие мышцы сгибателя большого пальца стопы является наиболее задним из 3 сухожилий, которые проходят по медиальному каналу предплюсны. На сонограмме его легко идентифицировать по его ходу от задней поверхности стопы до точки фиксации на дистальной фаланге большого пальца. Травма сухожилия на уровне дистального отдела канала предплюсны или подошвенной поверхности стопы часто воспринимается как подошвенная боль, и поэтому должна быть частью рутинного сонографического обследования пациента с подошвенной болью в стопе (Рис. 16). Динамический осмотр при пассивных движениях в межфаланговых суставах большого пальца позволяет дифференцировать от частичного или полного разрыва.
А
В
С
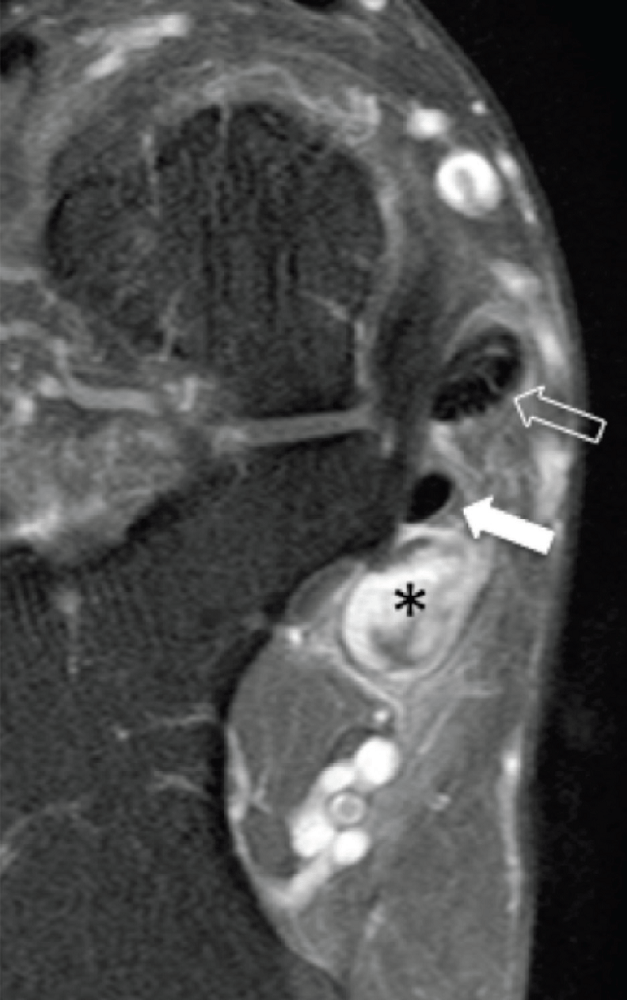
Рис. 16. Разрыв сухожилия мышцы длинного сгибателя большого пальца стопы. А, продольная сонограмма медиальной лодыжки показывает дистальную культю разорванного сухожилия мышцы длинного сгибателя большого пальца стопы (черные стрелки), которая лежит дистально к опоре таранной кости (ST) и прилегает к здоровому сухожилию длинного сгибателя пальцев (белые стрелки). В, соответствующее T2-взвешенное МРТ изображение в сагиттальной проекции показывает разрыв сухожилия мышцы длинного сгибателя большого пальца стопы (черные стрелки) чуть дистальнее опоры таранной кости. С, более медиальное МРТ изображение показывает нормальную картину сухожилия мышцы длинного сгибателя большого пальца стопы (белая стрелка).
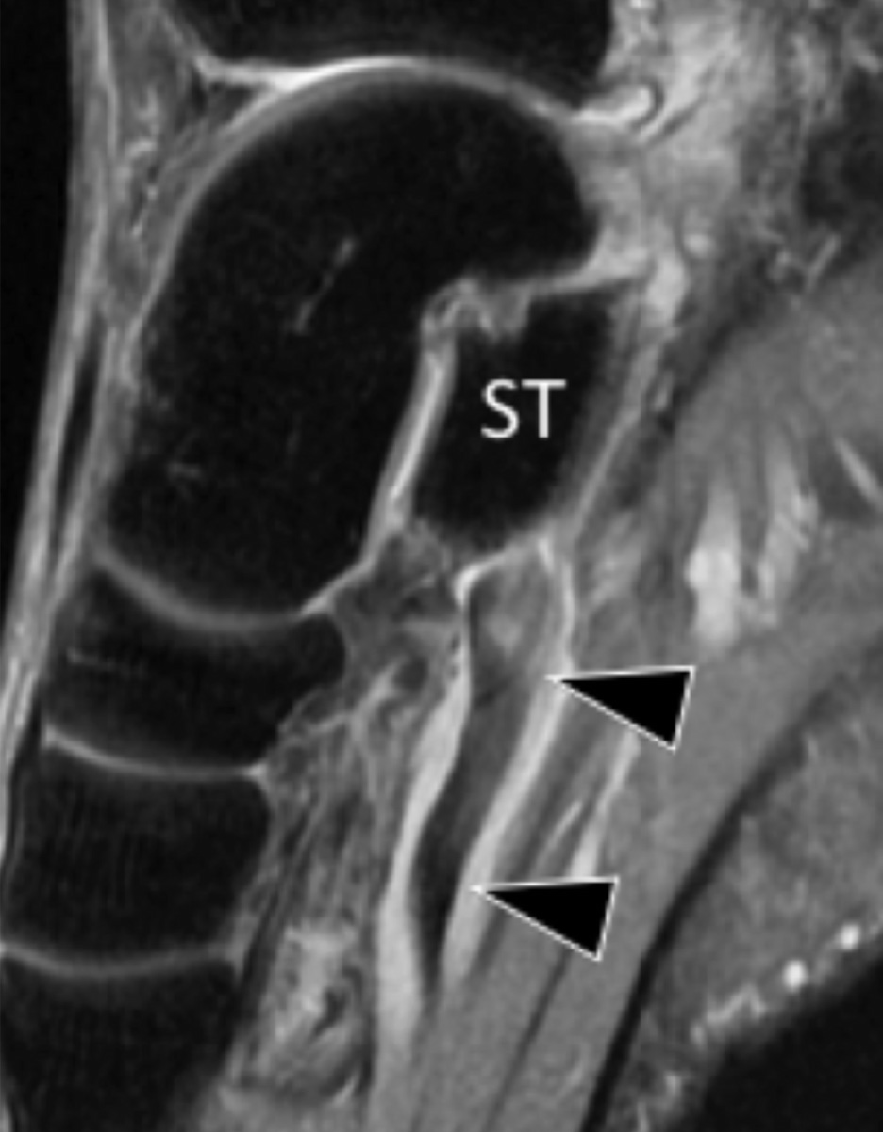
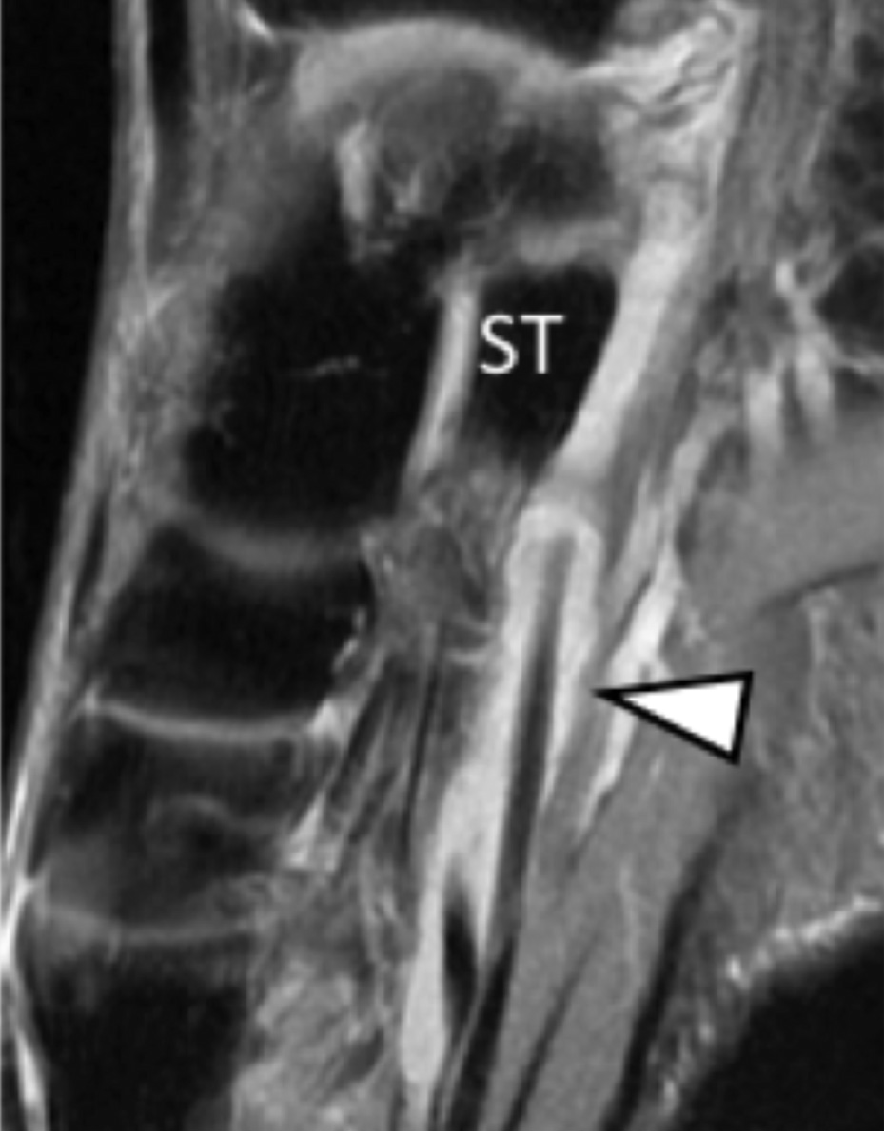
РАЗРЫВЫ ДИСТАЛЬНОГО СУХОЖИЛИЯ ДЛИННОЙ МАЛОБЕРЦОВОЙ МЫШЦЫ
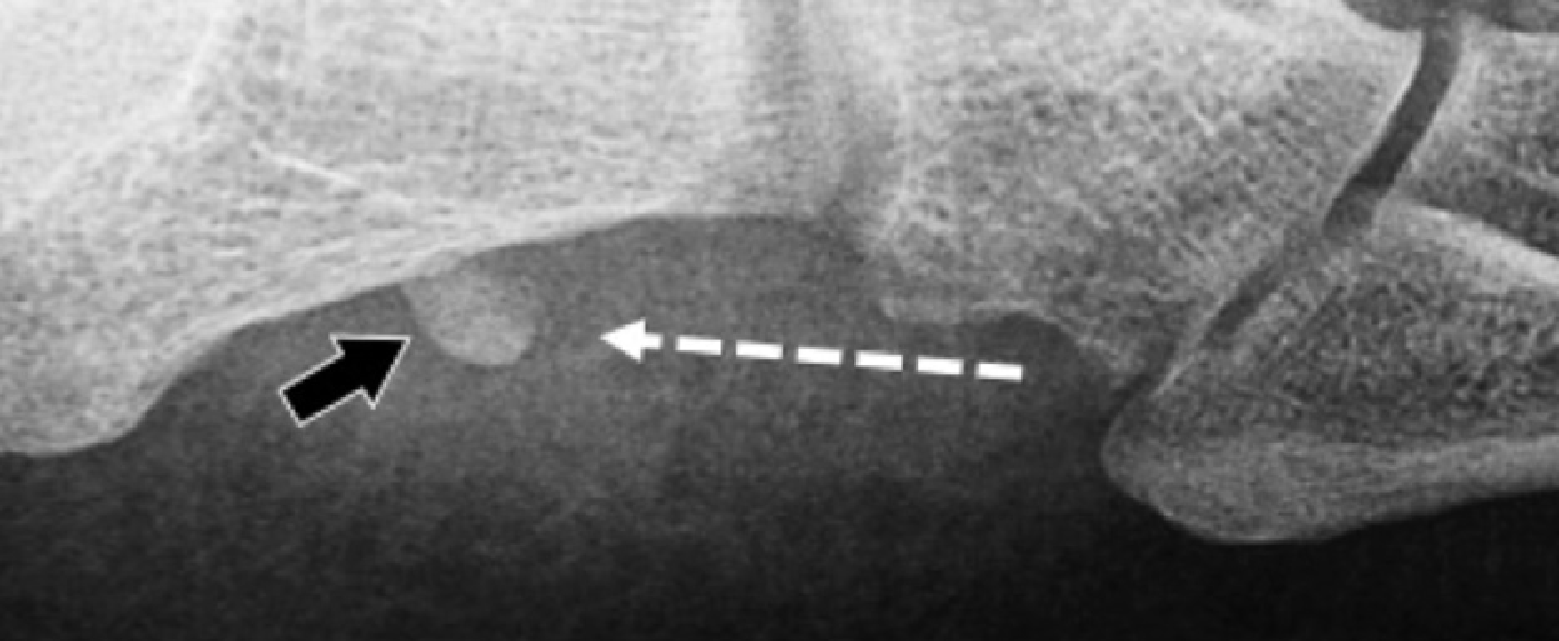
Сухожилие малоберцовой мышцы на уровне канала кубовидной кости часто содержит небольшую сесамовидную кость. Разрыв сухожилия длинной малоберцовой мышцы часто происходит в результате травматического внезапного сокращения мышцы при инверсии и тыльном сгибании стопы. Когда разрыв происходит на уровне стопы, проксимальное смещение сесамовидной кости приводит к сокращению длинной малоберцовой мышцы. Хотя сонографическая оценка сухожилия длинной малоберцовой мышцы на подошвенной стороне стопы может быть сложной, описание проксимальной миграции сесамовидной кости не представляет сложности и является окончательным доказательством полного разрыва дистального сухожилия длинной малоберцовой мышцы (Рис. 17).
А
В
Рис. 17.Полный разрыв сухожилия длинной малоберцовой мышцы с проксимальным смещением сесамовидной кости. А, продольная сонограмма, полученная с латеральной стороны пяточной кости показывает проксимальное смещение сесамовидной кости (черные стрелки). Обратите внимание на дистальное сухожилие культи (черные стрелки). B, Рентгенограмма в косой проекции подтверждает проксимальное смещение сесамовидной кости (черная стрелка). Пунктирные стрелки указывают направление смещения сесамовидной кости.
ИНОРОДНЫЕ ТЕЛА
Инородные тела подошвенной стороны стопы не являются редкостью, а сонография часто помогает определить рентгенопрозрачные инородные тела, такие как: дерево, шипы, пластик и небольшие фрагменты стекла с низким содержанием свинца. Кроме того, сонография используется для оценки размера и положения инородного тела в соотношении с соседними анатомическими структурами. Тщательное рутинное сканирование необходимо для определения небольших инородных тел, зон отека и прерывание структуры подошвенной жировой ткани, что может служить ключом к определению их расположения (Рис. 18).
А
В
Рис. 18.Инородное тело жировой ткани пяточной кости. А и В, корональная сонограмма в оттенках серого (А) и цветная допплеровская (В) сонограмма подошвенной жировой ткани показывают гиперэхогенный осколок древесины (черные стрелки) с окружающим отеком (белые стрелки). Обратите внимание на наличие гиперваскулярных изменений в B (белые стрелки), указывающих на реактивную воспалительную реакцию.
Инородные тела, как правило, появляются как линейные гиперэхогенные структуры, которые часто окружены гипоэхогенным ореолом из-за гранулемы или воспалительной реакции. Окружающая васкуляризация при цветном допплеровском сканировании является обычным явлением. В общем, дерево, шипы и пластик, как правило, имеют заднюю акустическую тень, в то время как металл и стекло, обычно показывают артефакт реверберации. Сонография имеет неоценимое значение для наведения при удалении инородного тела или предоперационного планирования для отметок на коже, оценки глубины фрагментов, а также для выявления расположенных рядом сосудисто-нервных структур.
Выводы
Подошвенный болевой синдром стопы является распространенной патологией опорно-двигательного аппарата. Сонография высокого разрешения является прекрасным методом визуализации для определения патологических особенностей, характерных для подошвенной фасциопатии – наиболее распространенной причиной подошвенного болевого синдрома стопы, а также в дифференциальной диагностике при оценке других структур. Сонография является легко доступным, экономичным и динамичным инструментом, который наряду с обычной рентгенографией делает возможным провести эффективную оценку различных нарушений, которые являются причиной подошвенного болевого синдрома стопы. Для проведения исследований рекомендуем использовать аппарат от компании GE Voluson E8.