Авторы: Ali Nawaz Khan, Kyung J Cho
Практические основы
Тромбоз воротной вены (ТВВ) все чаще распознается с помощью УЗИ. Снижение портального кровотока, вызванное заболеванием паренхимы печени и сепсисом в брюшной полости (т. е. инфекционным или восходящим тромбофлебитом), являются основными причинами.
ТВВ является частым осложнением цирроза печени, и его распространенность увеличивается с тяжестью заболевания печени: от 1% у пациентов с компенсированным циррозом печени до 8-25% у кандидатов на трансплантацию печени.
Правильный диагноз и характеристика ТВВ важны для прогноза и дальнейшего лечения. Тромбоз воротной вены является плохим прогностическим показателем, который обнаруживается при диагностике у 10-40% пациентов с гепатоцеллюлярной карциномой (ГЦК). Выживаемость составляет примерно 2-4 месяца.
CEUS позволяет детально визуализировать микроциркуляторное русло печеночной системы, очаговые поражения печени и тромбоз воротной вены. Злокачественные тромбы имеют тот же паттерн усиления, что и опухоль, из которой они возникли, включая быстрое повышение артериальной фазы и медленное или слабое вымывание в воротной вене.
Предпочитаемые методы исследования
Предпочтительные исследования включают дуплексную допплерографию и / или цветную допплерографию, компьютерную томографию, магнитно-резонансную ангиографию и артериальную портографию или спленопортографию.
Рисунок 1: Тромбоз воротной вены.Верхняя брыжеечная ангиограмма показывает коллатеральные сосуды на воротной части печени, но нет открытой воротной вены. Обратите внимание, что в результате асцита печень смещается от грудной клетки. У этого пациента была тяжелая печеночная недостаточность, и он умер через 72 часа после визуального исследования. Посмертное исследование показало ранний цирроз, молниеносный пиогенный холангит, множественные абсцессы печени, тромбоз воротной вены и селезенки и левой желудочной вены.
Опухоль в воротной вене может иметь вид, идентичный тромбозу, но этот вид встречается гораздо реже, чем у других. Тромб может быть частичным или полным. Он также может быть смешан с мягким тромбом.
Взрослые, у которых острый ТВВ вторичен по отношению к абдоминальному сепсису, могут полностью восстановиться, и сосуд может быть повторно проанализирован с успешным лечением основного сепсиса.
Невизуализация воротной вены убедительно свидетельствует об окклюзии. В этом случае воротную вену можно рассматривать как полосу эхо-сигналов высокого уровня у воротной части печени.
Развитие ТВВ может ускорить необходимость экстренной эндоскопии для склеротерапии варикозных вен, TIPS, хирургического создания портокавального шунта, трансъюгулярного или трансгепатического портомезентериального тромболизиса и тромбэктомии или даже резекции. Однако ТВВ может осложнить склеротерапию. Тонкоигольная аспирационная биопсия ТВВ может быть выполнена под цветным доплеровским сонографическим контролем для оценки терапевтической эффективности.
Ранние осложнения трансъюгулярного внутрипеченочного портосистемного шунта (TIPS), которые можно обнаружить с помощью ультрасонографии, включают следующее:
- внутрибрюшинное кровоизлияние,
- тромбоз шунта,
- гематома шеи,
- нарушение кровоснабжения печени,
- ТВВ,
- окклюзия печеночной артерии,
- инфаркт печени,
- неудачное развертывание стента,
- неадекватное расширение стента,
- расширение стента,
- обструкция желчных путей.
Исследователи, рассматривающие результаты пациентов с циррозом печени, перенесшим TIPS, отметили, что, хотя достигается увеличение скорости кровотока в воротной вене и снижение портальной гипертензии, состояние гиперкоагуляции сохраняется и может вызвать расширение остаточного ТВВ или ретромбоз.
ТВВ также может прерывать перфузию печени, вызывая ишемию гепатоцитов и гормональную депривацию, что может привести к гибели гепатоцитов, исчезновению паренхимы и, в конечном итоге, к ухудшению фиброза и функции печени, что приводит к увеличению смертности.
Компьютерная томография
Воротная вена обеспечивает 75% кровотока в печени. Следовательно, пиковое усиление контрастности печени происходит во время портальной венозной фазы, примерно через 60 секунд после начала болюсной инъекции контрастного вещества. При спиральной КТ исследование печени занимает около 20 секунд; изображения обычно могут быть получены в одном дыхании.
Эта методика может быть расширена для получения двухфазной компьютерной томографии с контрастным усилением, при которой печень визуализируется дважды одним болюсным средством контрастного вещества, сначала во время артериальной фазы, а затем через портальную венозную фазу.
Двухфазная КТ показана в некоторых случаях, связанных с доброкачественными или злокачественными поражениями, при которых характеристики сосудов указывают на правильный диагноз.
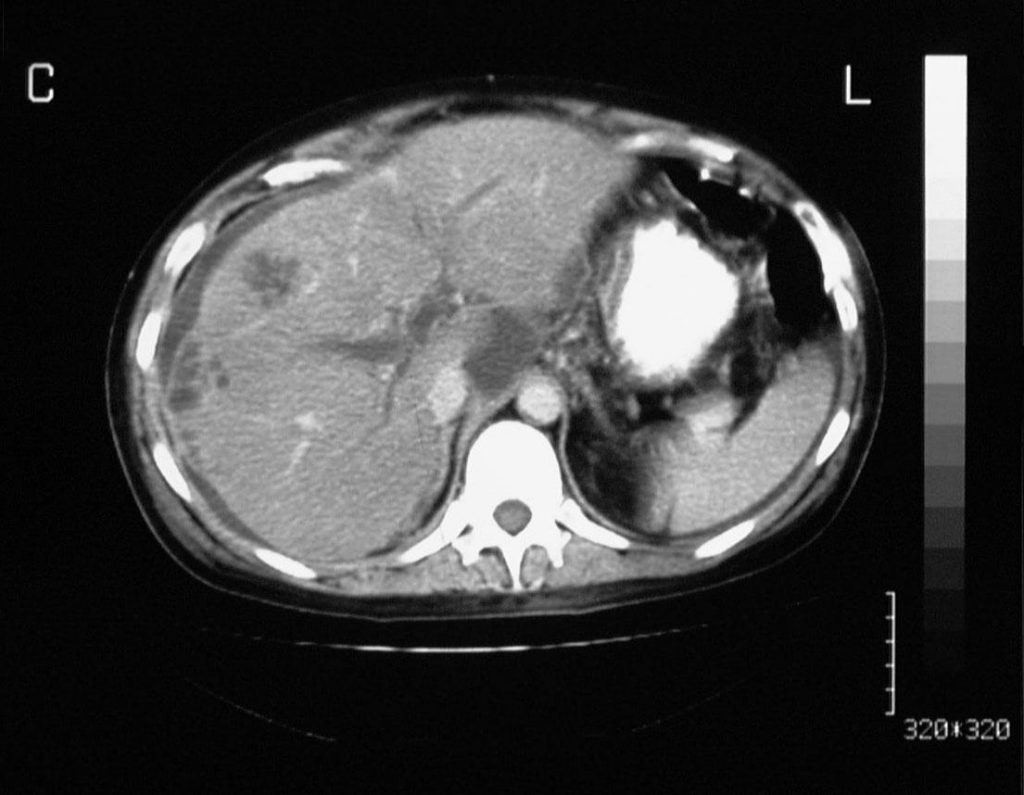
Рисунок 2: Тромбоз воротной вены. Портальная венозно-фазовая усиленная осевая компьютерная томография не показывает кровоток в воротной вене. Обратите внимание на множественные мелкоєховые образования на периферии правой доли печени.
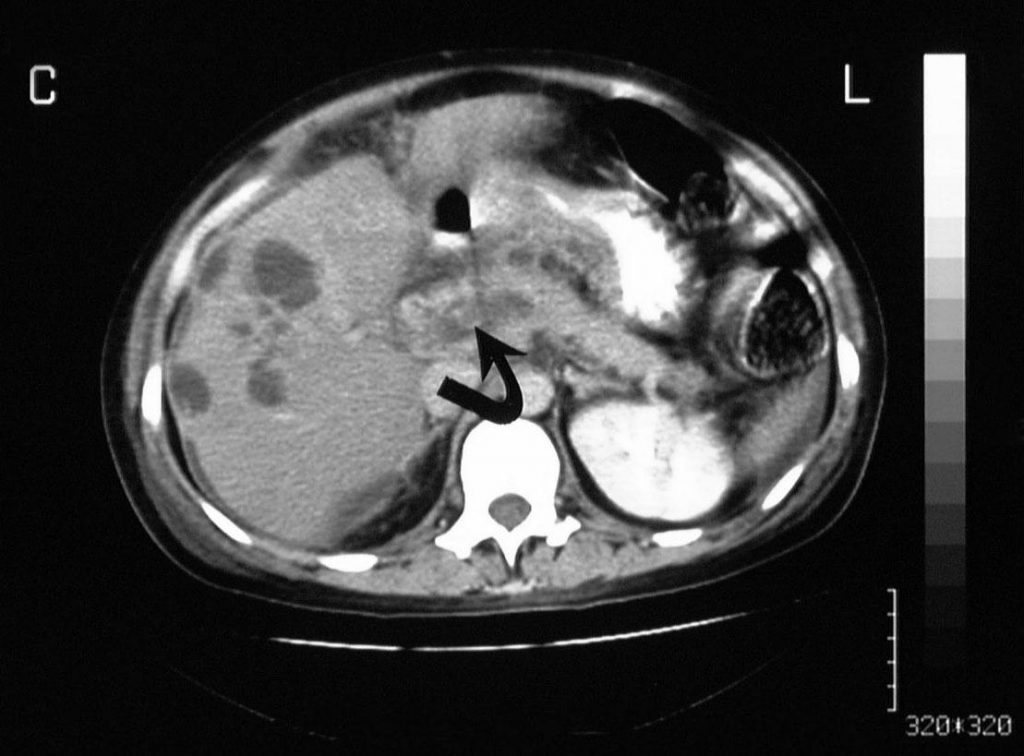
Рисунок 3: Тромбоз воротной вены. Портальная венозно-фазовая усиленная аксиальная компьютерная томография, полученная у того же пациента, что и на предыдущем изображении, показывает образование в конце селезеночной вены (стрелка). Обратите внимание на множественные мелкоєховые образования на периферии правой доли печени.
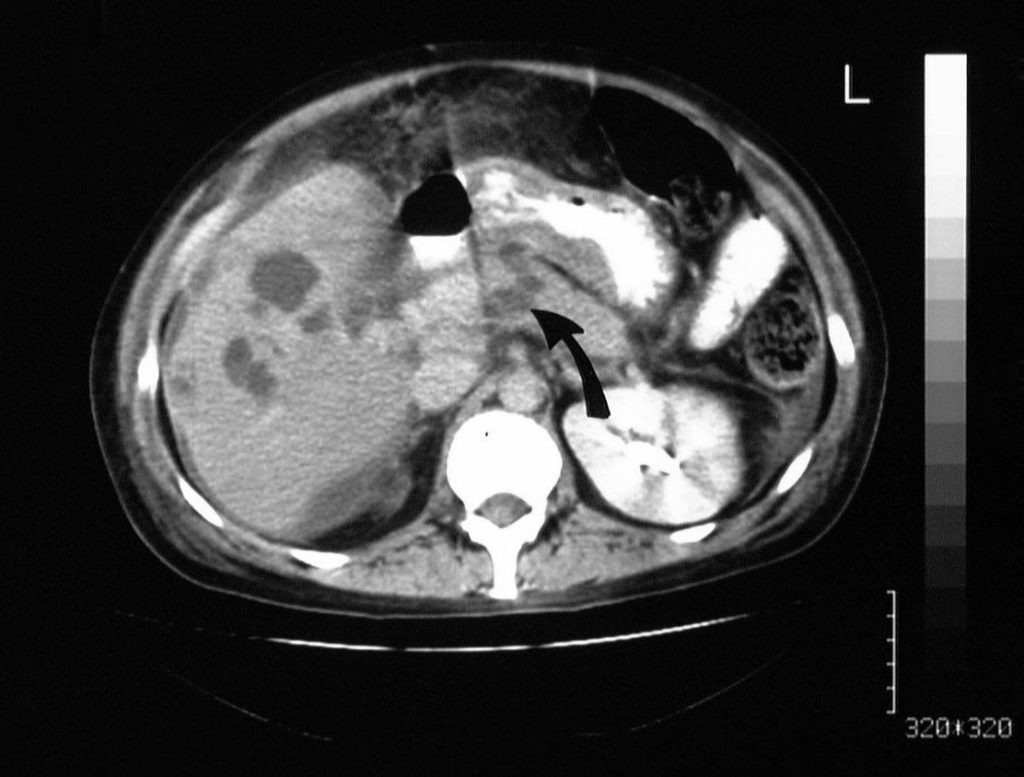
Рисунок 4: Тромбоз воротной вены. Портальная венозная фаза, усиленная осевая КТ, полученная у того же пациента, что и на предыдущих 2 изображениях, показывает увеличенную левую желудочную вену. Никакого усиления контраста в вене не наблюдается; это открытие наводит на мысль о тромбозе (стрелка).
Рисунок 5: Осевая КТ с контрастом изображает кавернозную трансформацию после портального венозного тромбоза.
КТ с помощью ангиографии или КТ-артериальная портография могут обеспечить лучшее разграничение портальной венозной системы и портального венозного усиления печени.
Ангиографический катетер помещают в общую брюшную ось, печеночную артерию или верхнюю брыжеечную артерию с использованием модифицированной техники Сельдингера через бедренную артерию. Получение изображения начинается через 3-5 секунд после начала введения контрастного вещества.
Исследование должно быть завершено как можно скорее, прежде чем контрастный материал рециркулирует. Для предотвращения значительных артефактов, связанных с плотностью контрастного вещества, используют 70 мл разбавленного (1-30%) йодированного контрастного вещества со скоростью инфузии 2 мл / с.
На КТ с усилением контраста ТВВ может быть изображен как слабо визуализируемый центр в воротной вене, окруженный периферическим усилением. Затухание воротной вены на 20-30 HU меньше, чем у аорты.
Магнитно-резонансная томография
Фазово-контрастная кинематографическая МРА может показать направление воротного венозного кровотока и наличие тромба портальной вены.
Магнитно-резонансная оценка портальной венозной системы точно демонстрирует тромбоз и коллатеральную циркуляцию.
Рисунок 6: МРТ показывает внутрипеченочную дилатацию желчных протоков правой доли и длинную стриктуру общего желчного протока.
Рисунок 7: МРТ с усилением контрастности, T1, показывающая тромб в воротной вене и кавернозную трансформацию воротной вены.
МРТ в сочетании с динамической трехмерной визуализацией может не только обнаруживать окклюзию портальной вены, кавернозную трансформацию и варикозное расширение желчного пузыря, но также отображать аномалии желчных протоков, связанные с портальной билиопатией.
Шах и коллеги сравнили МРТ с интраоперационными данными в диагностике тромбоза воротной вены у кандидатов на трансплантацию. В этом исследовании чувствительность и специфичность МРТ для выявления основного ТВВ составляли 100% и 98% соответственно. Причиной несоответствия между данными МРТ и трансплантации в 2 случаях был уменьшенный калибр воротной вены, который был интерпретирован как реканализированный хронический тромбоз при МРТ.
Ультразвуковое исследование
Тромбоз воротной вены (ТВВ) все чаще распознается с помощью УЗИ. Абдоминальный сепсис и снижение портального кровотока в результате паренхиматозной болезни печени являются основными причинами.
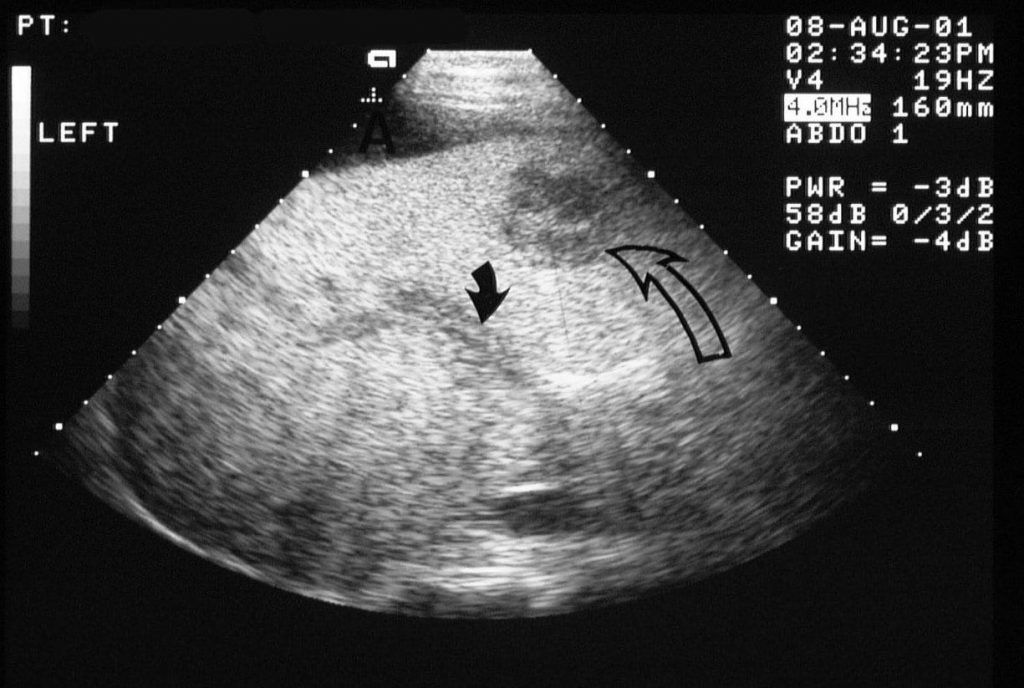
Рисунок 8: Тромбоз воротной вены. Продольная косая сонограмма у 36-летней женщины с историей атрофии зрительного нерва Лебера (наследственная зрительная нейроретинопатия) и злоупотреблением алкоголя, у которой были неспецифические жалобы на плохое самочувствие и неопределенные боли в животе. Изображение показывает асцит и яркую печень (ожирение). Воротная вена имеет линейную эхогенную структуру, проходящую по длине воротной вены (сплошная стрелка). В печени присутствует кистозное образование (открытая стрелка).
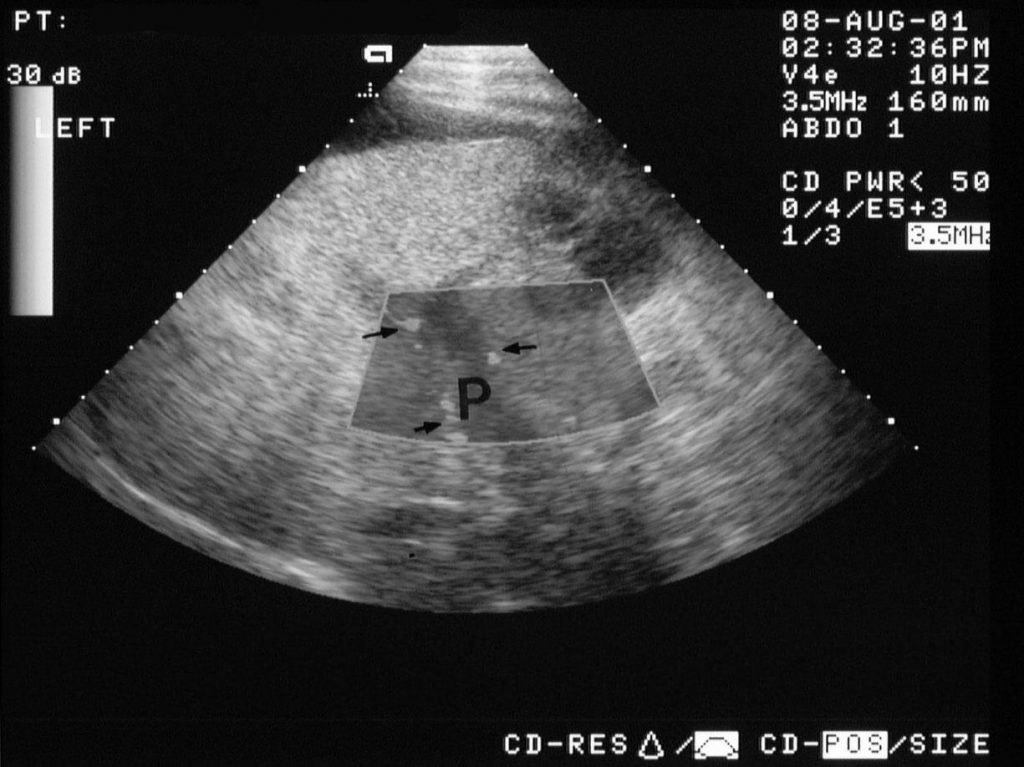
Рисунок 9: Тромбоз воротной вены. Энергетическая допплерограмма печени показывает кровоток вокруг дефекта внутрипросветного наполнения в воротной вене (P).
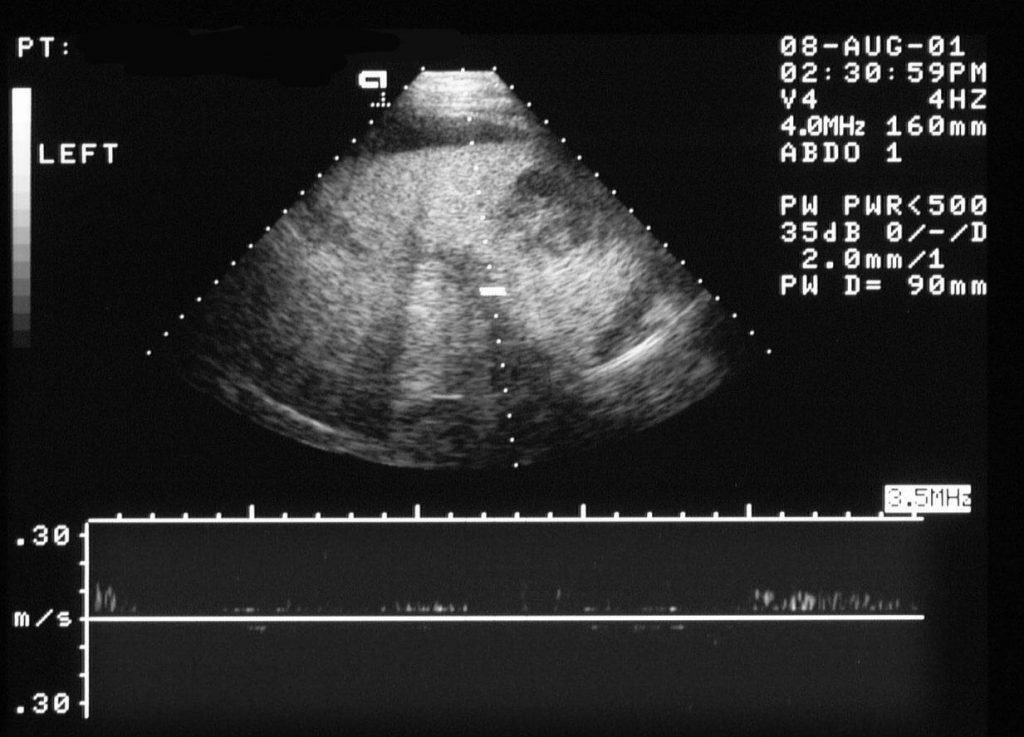
Рисунок 10: Тромбоз воротной вены. Спектральная доплеровская сонограмма печени, полученная у того же пациента, что и на предыдущем изображении, показывает воротную вену (курсор), которая не демонстрирует кровоток.
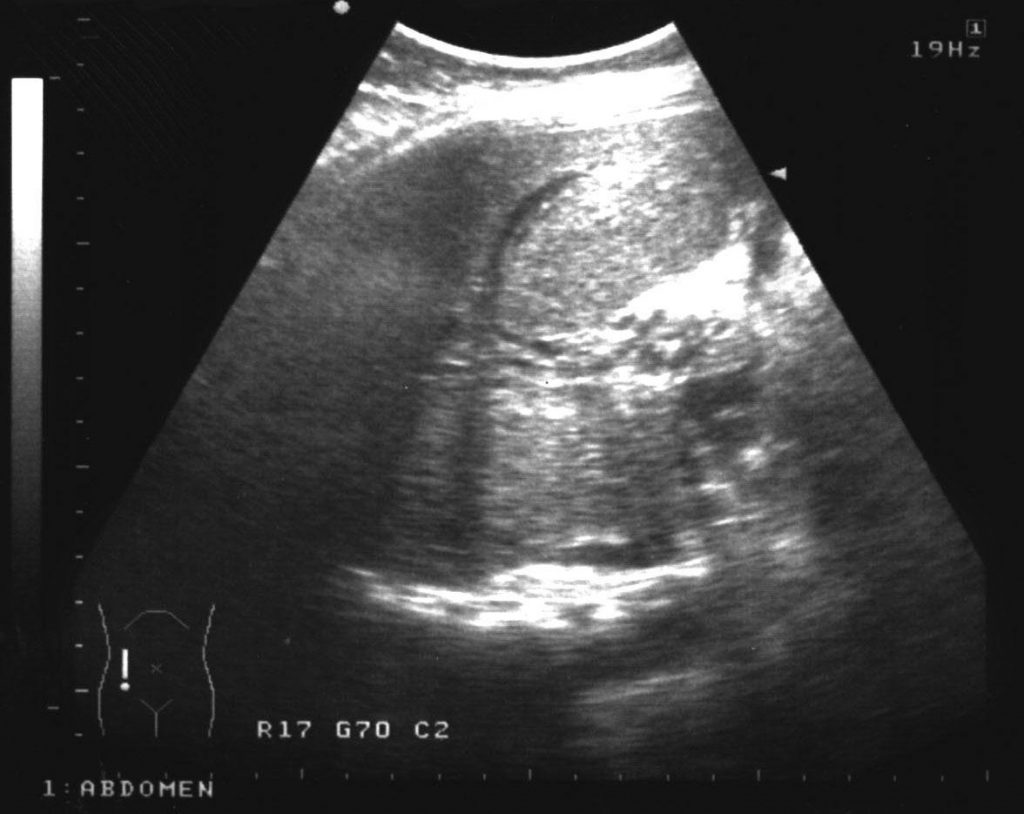
Рисунок 11: Тромбоз воротной вены. Продольная косая сонограмма была получена у 28-летней женщины, которая была направлена на УЗИ желчного пузыря. Изображение показывает несколько сосудистых канальцевых структур у ворот печени, которые наводят на мысль о кавернозной трансформации.
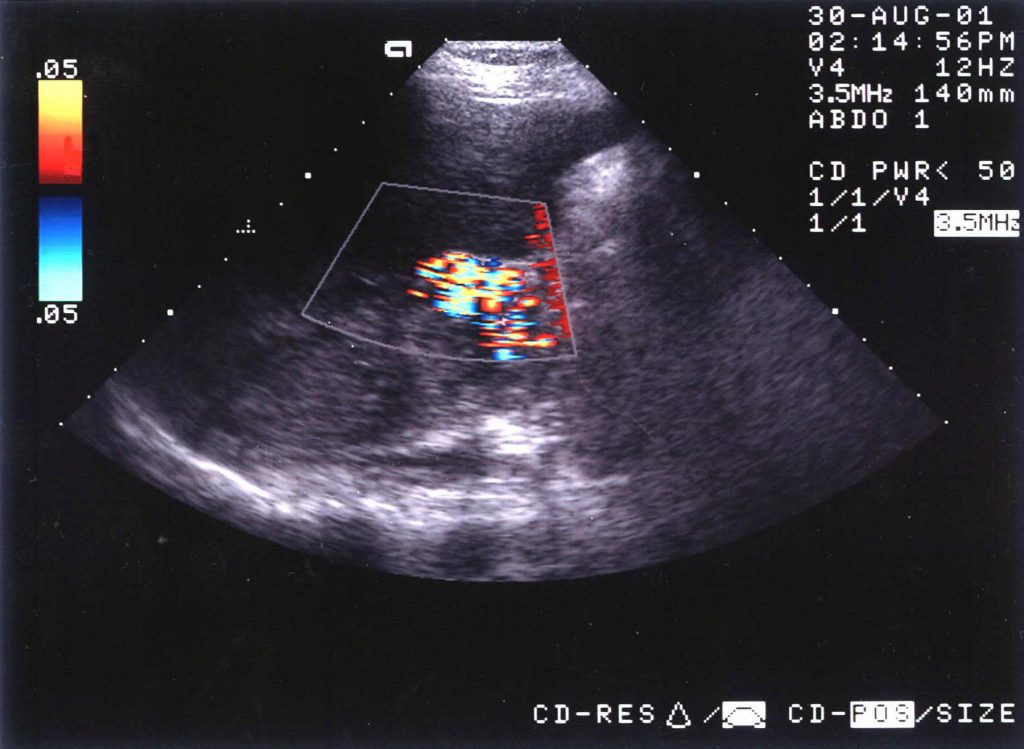
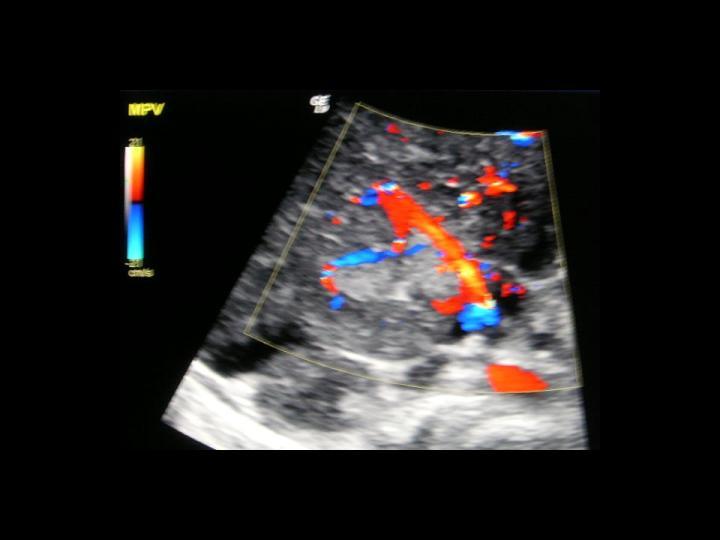
Рисунок 12: Тромбоз воротной вены. Цветная допплеровская сонограмма, полученная у того же пациента, что и на предыдущем изображении, показывает кровоток в кавернозном образовании.
Рисунок 13: Тромбоз воротной вены. Цветная допплерография селезенки, полученная у того же пациента, что и на предыдущих 2 изображениях, показывает умеренную спленомегалию с варикозным расширением вен в селезенке. Эндоскопические данные подтвердили наличие варикозного расширения вен пищевода.
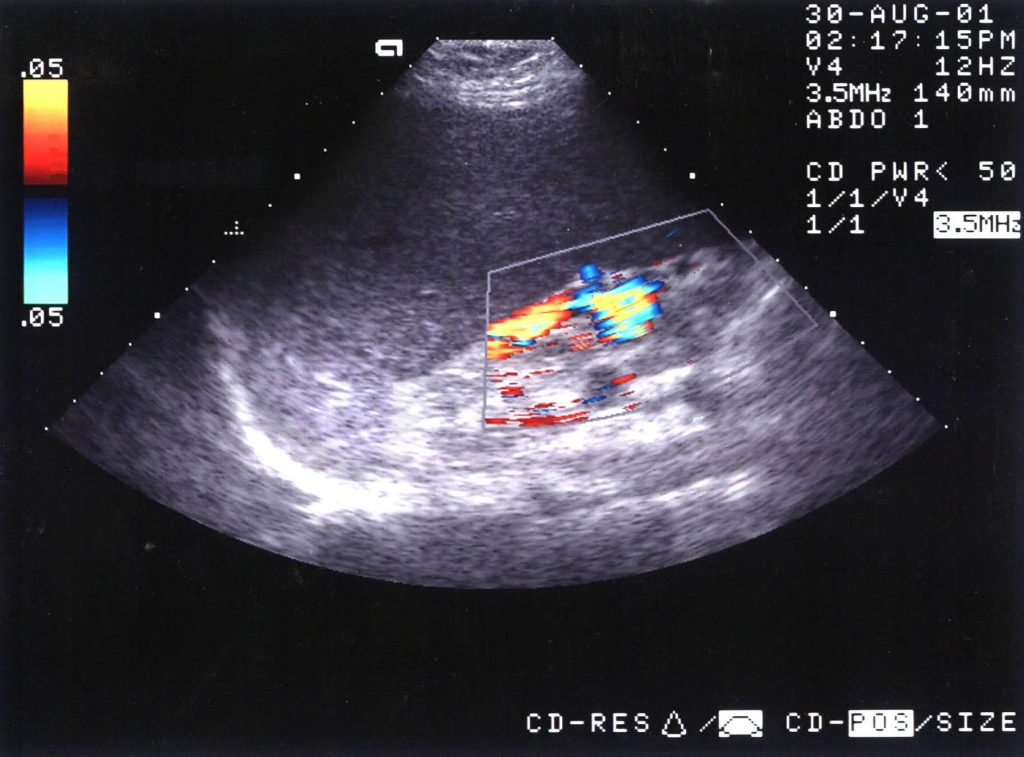
Рисунок 14: Ультразвуковая цветная допплерография изображает васкуляризованный портальный тромб.
Рисунок 15: Ультразвуковая цветная допплерография изображает васкуляризованный портальный тромб.
Рисунок 16: Эхогенный частично реканализированный тромб воротной вены. Пациентка 36-летняя женщина с идиопатическим хроническим тромбозом воротной вены продолжительностью 2 года. У нее холестатическая желтуха.
На сонограммах в воротной вене могут присутствовать эхогенные поражения. Может быть изображен сгусток с переменной эхогенностью. Сгусток обычно имеет умеренную эхогенность, но если он образовался недавно, он может быть гипоэхогенным.
Открытые сосуды могут иметь повышенную внутрипросветную эхогенность из-за образования скопления эритроцитов, что делает медленную кровь слегка эхогенной. Повышенная или пониженная эхогенность может наблюдаться в просвете воротной вены.
ТВВ устраняет обычный сигнал венозного кровотока из просвета портальной вены во время импульсной или цветовой допплерографии. Цветовые доплеровские изображения потока могут показать обтекание тромба, который частично блокирует вену. Однако, если поток медленный, доплеровский сигнал может быть не обнаружен. Цветной поток может присутствовать в других небольших коллатеральных сосудах.
Может возникнуть неполная окклюзия. Это характерно для опухолевого поражения. Альтернативно, может произойти тромболитическая реканализаци. Также можно обнаружить кавернозные мальформации, спонтанные шунты, спленоренальные и портосистемные коллатерали. Может быть очевидной основная причина: гепатоцеллюлярная карцинома, метастазы, цирроз печени, новообразования поджелудочной железы.
Предполагается, что утолщение воротной вены с сужением ее просвета, вызвано портальным флебитом. Это считается предшественником ТВВ у пациентов с острым панкреатитом. Диаметр воротной вены больше 15 мм в 38% случаев ТВВ.
Ангиография
Среди катетер-ориентированных методов артериальная портография в настоящее время является предпочтительным методом оценки портальной венозной системы, поскольку она менее инвазивна и имеет более низкую частоту осложнений, чем другие методы.
3 основных показания для артериальной портографии следующие:
- обследовать пациентов с портальной гипертензией и ее последствиями, особенно когда планируется хирургическое лечение;
- определить резектабельность опухолей печени и поджелудочной железы, когда ангиографические данные артериальной и венозной фаз вносят значительный вклад;
- выполнить транскатетерную эмболизацию в случаях метастазов опухолей островковых клеток или карциноидных метастазов или химиоэмболизации в случаях гепатоцеллюлярной карциномы.
Подготовка пациента и противопоказания такие же, как при обычной ангиографии.
Методы диагностики, такие как УЗИ, КТ и МРТ, снизили диагностическую значимость артериографии в диагностике опухолей печени. Роль ангиографии печени, по-видимому, ограничивается периодическим картированием анатомии сосудов перед операцией и транскатетерным лечением опухолей печени.