Ключевые моменты
Вопрос У пациенток с неполным спонтанным абортом, является ли гистероскопия лучше вакуум-аспирации для достижения желаемой беременности в течение 2 лет?
Результаты В этом рандомизированном клиническом исследовании, которое включало 574 пациентки с неполным спонтанным абортом, гистероскопия не была связана с более высокой частотой наступления беременности по крайней мере на 22 неделе гестации (62,8%), чем вакуум-аспирация (67,6%) в течение 2-летнего наблюдения.
Значение Это исследование не поддерживает использование гистероскопии как метода хирургического лечения первой линии для пациенток с неполными спонтанными абортами.
Резюме
Важность Вакуум-аспирация обычно используется для удаления остатков плодного яйца у пациенток с неполным спонтанным абортом. Может возникнуть рубцевание полости матки, что потенциально может ухудшить будущую фертильность. Процедурная альтернатива, оперативная гистероскопия, приобрела популярность с предположением лучшей фертильности в будущем.
Цель Оценить преимущество гистероскопии над вакуум-аспирацией для последующей беременности у пациенток с неполным спонтанным абортом, которые намерены иметь беременность в будущем.
Планирование, место проведения и участники Рандомизированное, контролируемое, одинарное слепое исследование HY-PER включало 574 пациента в период с 6 ноября 2014 года по 3 мая 2017 года с 2-летним периодом наблюдения. В это многоцентровое исследование набирали пациентов в 15 французских больницах. Пациентки в возрасте от 18 до 44 лет, которые планировали операцию по поводу неполного спонтанного аборта с последующим планированием зачатия, были рандомизированы в соотношении 1:1.
Вмешательство Хирургическое лечение с помощью гистероскопии (n = 288) или вакуум-аспирации (n = 286).
Основные результаты и мероприятия Первичным результатом была беременность продолжительностью не менее 22 недель в течение 2-летнего наблюдения.
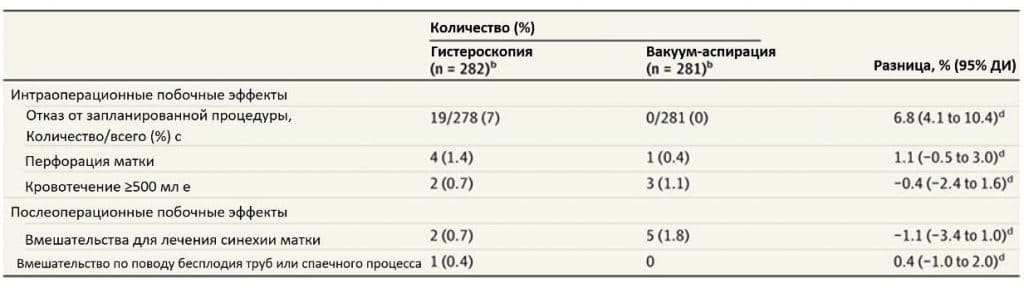
Результаты В анализ намерений лечиться было включено 563 женщины (средний [СО] возраст 32,6 [5,4] года). Все аспирационные процедуры были завершены. Гистероскопическую процедуру не удалось завершить 19 пациенткам (7%), 18 из которых были переведены на вакуум-аспирацию (8 – из-за невозможности полной резекции, 7 – из-за недостаточной визуализации, 2 – из-за анестезиологических осложнений, которые требовали сокращения процедуры, 1 – из-за неисправности оборудования). Одна гистероскопия не состоялась из-за ошибочного пассажа во время дилатации шейки матки. В течение 2-летнего наблюдения 177 пациенток (62,8%) в группе гистероскопии и 190 (67,6%) в группе вакуум-аспирации (контроль) достигли первичного результата (разница -4,8% [95% ДИ от -13% до 3,0%]; P = .23). Анализ времени до события не выявил статистически значимой разницы между группами по первичному результату (отношение рисков 0,87 [95% ДИ от 0,71 до 1,07]). Продолжительность операции и госпитализации были значительно длиннее при гистероскопии. Частота новых выкидышей, внематочных беременностей, хирургических осложнений по шкале Clavien-Dindo 3-й степени или выше (требующих хирургического, эндоскопического или радиологического вмешательства или угрожающих жизни или приводящих к смерти), а также повторных вмешательств для удаления остатков продуктов зачатия не отличалась между группами.
Выводы и значение Хирургическое лечение путем гистероскопии неполных спонтанных абортов у пациенток, планирующих забеременеть снова, не было связано с большим количеством последующих родов или лучшим профилем безопасности, чем вакуум-аспирация. Более того, оперативная гистероскопия не во всех случаях была возможной.
Вступление
Выкидыш – это потеря беременности на стадии, когда она еще не является жизнеспособной. По оценкам, каждый год происходит 23 миллиона выкидышей, что приводит к потере 44 беременностей ежеминутно во всем мире.1 Популяционная распространенность женщин, у которых в течение жизни произошел по крайней мере 1 выкидыш, составляет 10,8% (95% ДИ от 10,3% до 11,4%), а совокупный риск невынашивания беременности составляет примерно 15% от всех беременностей.1 После выкидыша 60% женщин, желающих забеременеть в будущем, достигают этого в течение 2 лет.2
Естественное течение выкидыша – это спонтанное течение до полного изгнания продуктов зачатия. Если изгнание происходит не полностью, оставшиеся продукты зачатия могут потребовать медикаментозного или хирургического удаления.3 Неполные спонтанные аборты лечатся с помощью выжидательного, медикаментозного или хирургического лечения.4 Хирургическое вмешательство может быть проведено сразу или после безуспешного выжидательного или медикаментозного лечения. Недавний сетевой мета-анализ показал, что по эффективности хирургические методы преобладают выжидательное и медикаментозное лечение.5 Вакуум-аспирация является эталонным стандартом для хирургического лечения. Процедура не проводится с прямой визуализацией и имеет известные риски рубцевания полости матки, что может поставить под угрозу послеоперационную фертильность, с оценочным 30% риском образования внутриматочных спаек.6 Гистероскопия, рутинная хирургическая процедура для лечения внутриматочных патологий, выполняется путем введения гистероскопа через цервикальный канал в полость эндометрия. Жидкая растягивающая среда помогает визуализировать и лечить патологии в полости матки. Поскольку гистероскопия для удаления остатков зачатия выполняется под прямым визуальным контролем, она теоретически может уменьшить риски для полости матки, а следовательно, улучшить будущую фертильность.6 Ретроспективные исследования показывают, что по сравнению с вакуум-аспирацией, гистероскопия связана с 13% риском послеоперационных внутриматочных спаек и лучшей последующей фертильностью с более коротким временем зачатия, причем до 70% прооперированных женщин снова забеременели в течение 2 лет после первичного вмешательства.6–13. Поэтому мы предположили, что гистероскопия ограничит осложнения операции и количество повторных вмешательств из-за сохранения продуктов зачатия или спаек, таким образом улучшая послеоперационную фертильность среди женщин, желающих забеременеть после неполного спонтанного аборта.6 Однако, на данный момент нет окончательных доказательств преимущества гистероскопической резекции в отношении частоты последующих беременностей.13,14
Основной целью нашего исследования было оценить дальнейшие показатели фертильности после неполного спонтанного аборта среди женщин, планирующих беременность, путем прагматического сравнения тех, кто прошел лечение с помощью гистероскопии, и тех, кто прошел вакуум-аспирацию.15 Нашей вторичной целью было исследовать, связана ли гистероскопия с меньшим количеством интраоперационных и послеоперационных осложнений, в том числе хирургического повторного вмешательства.
Методы
Комитет по защите лиц, участвующих в медицинских исследованиях (CPP) Иль-де-Франс XI (№ 14040) и Национальное агентство по безопасности лекарственных средств и изделий медицинского назначения (ANSM) (№ 140516B-22) одобрили протокол исследования 16 июня 2014 года. CPP Иль-де-Франс XI (№ 14040) также утвердил модифицированный протокол, версию 2.1 от 6 мая 2015 года, 11 июня 2015 года. Детальный протокол исследования был опубликован ранее.16 Исследование проводилось в соответствии с Руководством по отчетности Консолидированных стандартов отчетности о клинических испытаниях (CONSORT).
Планирование испытания и участники
Исследование HY-PER (Evaluation de l’efficacy de l’HYsteroscopie dans la Prise En charge de Rétentions trophoblastiques intra-utérines [Оценка эффективности гистероскопии в лечении внутриматочных трофобластических задержек]) было однократным слепым, рандомизированным, многоцентровым прагматическим исследованием, в котором сравнивали вакуум-аспирацию и гистероскопию у женщин с неполным спонтанным абортом.
Пациентов набирали из 15 центров (общих и университетских больниц) по всей Франции.
Пациенты, которые соответствовали критериям отбора, имели следующие характеристики.
- Лица в возрасте от 18 до 44 лет, застрахованные во Французском фонде социального страхования, с неполным спонтанным абортом в первом триместре (срок беременности <14 недель, определенный по последней менструации и/или точной дате начала беременности в случаях, когда беременность была установлена с помощью раннего ультразвукового исследования органов малого таза) с сохраненными продуктами зачатия, диагностированными с помощью трансвагинального ультразвукового исследования органов малого таза, демонстрирующие неоднородное внутриматочное образование или внутриматочный пузырь толщиной более 15 мм, с эмбрионом или без него 2.
- Беременность была желанной и следующая беременность была желанной как можно скорее после процедуры
- Хирургическое лечение было выбрано согласно местным протоколам лечения в соответствии с национальными французскими рекомендациями.17
Критериями исключения пациенток были: известный порок развития матки, предыдущее хирургическое лечение текущего выкидыша, необходимость экстренной хирургической эвакуации для лечения геморрагического выкидыша или наличие внутриматочной спирали. Пациентки с текущей беременностью, подозрением на внематочную беременность, беременностью неизвестной локализации, искусственным абортом, беременностью, полученной с помощью вспомогательных репродуктивных технологий, или внутриматочной задержкой материала толщиной более 50 мм, диагностированной с помощью трансвагинального ультразвукового исследования, также исключались из исследования.
Начальная оценка включала полное гинекологическое обследование с регистрацией гемодинамических показателей (частота сердечных сокращений, артериальное давление, температура) для выявления женщин, склонных к геморрагическому шоку в случае сильного кровотечения. Гемодинамическая нестабильность основывалась на клинической оценке исследователя в соответствии с рекомендациями (ЧСС >120/мин и систолическое артериальное давление ниже 90 мм рт.ст. оценивались дважды).18
Неполный спонтанный аборт диагностировали с помощью трансвагинального ультразвукового исследования, которое проводил старший акушер-гинеколог, в соответствии с ранее опубликованной стандартной методикой УЗИ органов малого таза в условиях неотложной гинекологической помощи.19 Изображение сонограммы регистрировали. При отсутствии признаков, указывающих на внутриматочный плодный пузырь, для подтверждения того, что беременность была внутриматочной, и для исключения любой внематочной беременности, необходимо было провести ультразвуковое сканирование с видимой внутриматочной беременностью до постановки диагноза неполного аборта.
Пациентки получили письменную информационную справку и устные объяснения относительно протокола и его деталей. После получения ответов на вопросы участницы подписали письменное информированное согласие, которое передали старшему врачу-гинекологу, который выступал в роли местного исследователя в исследовании.
Вмешательства
Все процедуры выполнялись в операционной сертифицированным акушером-гинекологом со стажем хирургической практики не менее 5 лет. Хирурги-гинекологи, участвовавшие в исследовании, регулярно выполняли гистероскопическую резекцию для различных процедур, таких как миомэктомия и лечение внутриматочных спаек.
Интервенционная группа: Гистероскопия
Шейку матки захватывали гинекологическими щипцами Pozzi и расширяли, при необходимости используя расширитель Hegar 9 размера, чтобы облегчить введение операционного гистероскопа (максимальный диаметр катетера 28F). Полость матки расширяли с помощью изотонического раствора и высокочастотного генератора, необходимого для системы биполярной резекции. Внешний вид полости матки фиксировали с диагностической целью перед вмешательством. Сохраненные продукты зачатия удаляли хирургическим резектором сверху вниз, без применения электрического тока, поскольку этот метод лучше всего защищает эндометрий.7,8 Электрический ток использовали лишь в крайнем случае, если продукты зачатия нельзя было удалить другим способом. Если после операции возникало активное кровотечение, для остановки внутриматочного кровотечения можно было выполнить плановую коагуляцию с помощью гистероскопа. Завершение процедуры оценивали по визуальной проверке того, что матка пуста. Объем использованной растягивающей среды фиксировался.
Контрольная группа: Вакуум-аспирация
Вакуум-аспирация проводилась с помощью гибкой или жесткой вакуумной канюли. Диаметр используемой канюли, степень расширения шейки матки с помощью дилататора Гегара, если необходимо, и использование интраоперационного ультразвукового наведения оставались на усмотрение оператора и были стандартной практикой центра. Отсасывание создавалось с помощью электрического насоса.
Конверсия на процедуру, отличную от назначенной группы, была определена как необходимость вакуум-аспирации в группе гистероскопии или необходимость гистероскопии в группе вакуум-аспирации. Перевод мог быть осуществлен из-за интраоперационных неблагоприятных событий или в случае операционных трудностей (например, невозможность удаления остатков плодного яйца).
Клиническая помощь оказывалась в соответствии со стандартными практиками центра, включая антибиотикопрофилактику, мизопростол для расширения шейки матки, общую или местную анестезию, а также профилактику для резус-отрицательных пациенток. Удаленные ретенционные продукты были отправлены на патологоанатомическое исследование.
Результаты
Первичным результатом было наступление внутриматочной беременности со сроком более 22 недель гестации в течение 2 лет после процедуры. Текущие беременности, начавшиеся в течение 2-летнего наблюдения, но со сроком гестации менее 22 недель до конца наблюдения, не соответствовали определению первичного результата, даже если эта беременность закончилась рождением живого ребенка после 2-летнего периода наблюдения.
Вторичными результатами были время до зачатия (время от операции до зачатия текущей беременности более 22 недель), повторное хирургическое вмешательство для получения пустой матки после индексной процедуры, а также любой последующий выкидыш или внематочная беременность в течение 2-летнего периода наблюдения. Неблагоприятные события были интраоперационными и послеоперационными осложнениями и оценивались по модифицированной классификации Clavien-Dindo.20 Частота осложнений 3-й степени (хирургические осложнения, требующие хирургического, эндоскопического или радиологического вмешательства) или выше (4-я степень: осложнение, угрожающее жизни, которое требует лечения в условиях высокой зависимости, и 5-я степень: смерть) рассматривалась как вторичный исход. Перевод в альтернативную группу не считался осложнением. Другими собираемыми переменными были продолжительность операции, успех запланированной процедуры, продолжительность госпитализации, кровотечение более 500 мл, перфорация матки, дальнейшие вмешательства для лечения синехии матки или трубного бесплодия.
Дальнейшие действия
Пациенты посетили послеоперационную консультацию через 3-8 недель после вмешательства для проверки отсутствия осложнений. После этого они получали дальнейшие оценки по телефону через 6 месяцев, 1 год и 2 года после хирургического лечения. В случаях успешного завершения следующей беременности наблюдение заканчивалось во время родов. Через 2 года наблюдение не продолжалось, даже в случаях, когда беременность продолжалась. В случае отсутствия телефонной связи для дальнейшего наблюдения отправляли электронное сообщение, письмо или и то, и другое. Во время каждого последующего наблюдения собирали информацию о последующих беременностях, хирургических вмешательствах и гинекологических заключениях, таких как диагноз внутриутробной патологии. Медицинские записи могли быть использованы для дополнения информации в случаях родов в той же больнице или при проведении дополнительных обследований или хирургических процедур.
Рисунок 1. Рекрутинг, рандомизация и дальнейшее наблюдение в исследовании HY-PER
aОдиннадцать участниц были исключены после рандомизации и исключены из всех дальнейших анализов (6 из группы гистероскопии; 5 из группы вакуум-аспирации).
bСогласно французскому законодательству, участники, которые отозвали свое согласие, не могут быть включены в анализ.
cАнализ приверженности к лечению проводился в соответствии с группой лечения, в которую пациенты были распределены при рандомизации, независимо от процедуры, которую они получали, и продолжительности наблюдения за ними. Пациенты, обозначенные как исключенные, не были включены в анализ намерения лечиться.
dАнализ по протоколам включал всех рандомизированных пациентов, за исключением тех, кто не получил полную назначенную операцию после рандомизации, а также пациентов, потерянных для дальнейшего наблюдения.
eДля оценки первичного результата использовали популяцию с намерением лечиться и популяцию по каждому протоколу. Первичным результатом было наступление внутриматочной беременности со сроком более 22 недель гестации в течение 2 лет после рандомизации.
Объем выборки
Ориентировочное количество необходимых участников основывается на первичном результате. Средний показатель живорождаемости через 2 года после неполного спонтанного аборта, который лечили методом вакуум-аспирации, составляет примерно 60%.3 Несравнительные исследования показали, что гистероскопическая резекция улучшает дальнейшую фертильность, причем у женщин, прошедших лечение, живорождаемость наблюдается в 70%-75% случаев.7,8,13
Чтобы продемонстрировать, что использование гистероскопии увеличивает частоту беременностей продолжительностью не менее 22 недель в течение 2 лет наблюдения с 60% до 72%, с мощностью 80% и 2-уровневым α = 0,05, мы подсчитали, что для этого исследования требуется 520 пациенток (260 на группу), используя приближение, полученное Casagrande и Pike.21 Предполагая, что 10% пациенток в каждой группе будет потеряно во время наблюдения, мы планировали включить 572 пациентки (по 286 на группу).
Рандомизация
Пациентки были рандомизированы для получения хирургического лечения методом вакуум-аспирации или гистероскопической резекции (Рисунок 1). Непосредственно перед процедурой хирург проводил рандомизацию с помощью веб-системы рандомизации в режиме реального времени с использованием электронной формы отчета о случае. Спонсор предоставил последовательность распределения 1:1 (переставленные блоки по 4 и компьютерный генератор случайных чисел), которая была стратифицирована по центру. Списки рандомизации не разглашались исследовательским центрам, мониторам, статистике проекта или команде проекта.
Ослепление
Это было одноразовое слепое исследование; пациентки не были проинформированы ни до, ни после процедуры, которую они проходили. Операционные были стандартно подготовлены к гистероскопии. Запечатанный хирургический отчет, подробно описывающий всю процедуру и любые неожиданные события, оставался в медицинской карте пациентки на случай необходимости во время дальнейшего наблюдения. Пациентки получали стандартизированный хирургический отчет, в котором не упоминался тип процедуры. Во время телефонных опросов участников систематически спрашивали, знают ли они о конкретной процедуре, которую они перенесли. Лица, привлеченные к управлению данными, также не знали о назначении лечения.22
Анализ популяций
Анализ намерения лечиться проводился в соответствии с группой рандомизации, независимо от полученной процедуры и продолжительности наблюдения. За участниками, которые не прошли назначенную процедуру, наблюдали в течение 2 лет для регистрации их первичных и вторичных конечных точек и анализировали в соответствии с их группой рандомизации, за исключением 7 участников, которые отозвали свое согласие. Из анализа по протоколам были исключены участники, которые не получили полной назначенной операции после рандомизации, а также участники, которые были потеряны для дальнейшего наблюдения.
Статистический анализ
Процент участниц, достигших первичного результата, сравнивали между 2 группами с помощью χ2-теста. При анализе первичного результата было учтено, что у участниц с отсутствующим или неполным наблюдением беременность продолжительностью более 22 недель не наступила. Гетерогенность между центрами проверяли графически. Абсолютную разницу в первичной конечной точке и 95% ДИ оценивали с помощью обобщенной линейной смешанной модели (GLMM) с биномиальным распределением и функцией тождественности связи.
Вторичный анализ первичной конечной точки проводился с использованием цензурированных данных. Время до события – это время до зачатия текущей беременности, которая длилась более 22 недель, оцененное по методу Каплана-Майера.23 Участницы с неполным наблюдением были проанализированы в соответствии с их последним известным статусом, а участницы с успешной прогрессирующей беременностью не соответствовали определению первичного результата, если за ними не наблюдали до 22 недель гестации в течение 2-летнего периода. Другие женщины были отсеяны на дату последнего наблюдения. В этом анализе для сравнения частоты зачатия между двумя группами рандомизации использовался лог-ранговый тест. Регрессионная модель пропорциональных рисков Кокса была использована для оценки соотношения рисков (СР) с 95% ДИ. Промежуточные анализы не планировались.
Вторичные конечные точки были проанализированы и сравнены между 2 группами с помощью χ2-теста. Абсолютные различия риска рассчитывали с помощью GLMM. Все применимые статистические тесты были 2-сторонними и определяли значимость как P = .05. Поправки для множественных сравнений не применяли, поскольку все вторичные цели считались исследовательскими. Все точечные оценки представлены с 95% ДИ.
Результаты
В период с 6 ноября 2014 года по 3 мая 2017 года было рандомизировано 574 участницы, 11 из которых были исключены после рандомизации и не были включены в анализ намерений по лечению. Из 563 включенных участниц 281 была назначена на вакуум-аспирацию, а 282 – на гистероскопию (Рисунок 1). Все участницы группы вакуум-аспирации получили назначенную процедуру; 1 участница не желала беременности в будущем, а 25 участниц были потеряны для дальнейшего наблюдения. В группе гистероскопии 23 участницы не получили назначенную процедуру, что было расценено как отклонение от протокола (4 ошибочно получили вакуум-аспирацию, 18 – гистероскопию с последующим переходом на вакуум-аспирацию, и 1 процедура не удалась), а 22 участницы были потеряны для дальнейшего наблюдения. После исключения этих участниц в анализе осталось 492 участницы (Рисунок 1). В Таблице 1 представлены базовые характеристики включенных участников.
Таблица 1. Исходные характеристики рандомизированных участников
a Указывает на количество пациентов, если категория не сообщила другое числовое значение.
b Симптомы не являются взаимоисключающими и поэтому могут составлять более 100% (симптоматические пациентки могут иметь как вагинальное кровотечение, так и тазовую боль).
c Эмбриональная гестация требовала предварительной внутриматочной беременности (ВМБ) на интравагинальном ультразвуковом исследовании, чтобы установить, что ВМБ когда-то существовала.
В Таблице 2 представлены первичные и вторичные результаты, результаты беременности, а в Таблице 3 – интраоперационные и послеоперационные побочные эффекты. Продолжительность операции и госпитализации были значительно длиннее при гистероскопии (Таблица 2). Интраоперационное ультразвуковое наблюдение применяли у 151/279 (54,1%) пациенток в группе гистероскопии и 229/274 (83,6%) пациенток в группе вакуумирования. Не было сообщений о перегрузке жидкостью, гипонатриемии, трансфузии или послеоперационных кровотечениях.
Таблица 2. Результаты через 2 года для включенных рандомизированных пациентов
a Среди 574 рандомизированных пациентов 11 пациентов были исключены после рандомизации: 4 из-за несоответствия критериям участия (1 – из-за возраста >45 лет, 1 – из-за беременности, вызванной экстракорпоральным оплодотворением, 1 – из-за изгнания до процедуры, 1 – из-за воздержания после искусственного аборта) и 7 – из-за отзыва согласия согласно французскому законодательству.
b Указывается количество пациентов, за исключением категорий, для которых указано другое числовое значение.
c Текущая беременность продолжительностью не менее 22 недель в течение 2-летнего наблюдения. Беременность, начавшаяся во время 2-летнего наблюдения, но продолжалась менее 22 недель гестации до конца наблюдения, не соответствовала определению первичного результата, даже если беременность, начавшаяся во время наблюдения, закончилась рождением живого ребенка после 2-летнего периода наблюдения.
d Абсолютные разницы рисков и 95% ДИ были оценены с помощью обобщенной линейной модели.
e Рассчитано с помощью χ2-критерия.
f Рассчитано с помощью оценки доверительного интервала Ходжа-Лемана для медианных разностей.
g Рассчитано с помощью критерия Вилкоксона-Манна-Уитни.
h Рассчитано с помощью точного критерия Фишера.
i Классификация Clavien-Dindo – это стандартизированная система классификации хирургических осложнений.17 Степень 1 определяется как любое отклонение от нормального послеоперационного течения без необходимости фармакологического лечения или хирургических, эндоскопических или радиологических вмешательств. 2 степень – это осложнения, требующие фармакологического лечения препаратами, отличными от тех, что разрешены при осложнениях 1 степени. 3 степень – хирургические осложнения, требующие хирургического, эндоскопического или радиологического вмешательства (3а без общей анестезии и 3b под общей анестезией). 4 степень – это осложнение, угрожающее жизни и требующее лечения в условиях высокой зависимости.
j Все пациентки были госпитализированы в гинекологические отделения, в отделениях неотложной помощи не было ни одного случая. Большинство пациенток были госпитализированы в дневной стационар. Таким образом, количество дней госпитализации соответствует количеству ночей, проведенных в стационаре для хирургического лечения неполного спонтанного аборта.
Таблица 3. Обобщение нежелательных явлений в течение 2 лет для включенных рандомизированных пациентовa
a Среди 574 рандомизированных пациентов 11 пациентов были исключены после рандомизации: 4 из-за несоответствия критериям участия (1 – из-за возраста >45 лет, 1 – из-за беременности, вызванной экстракорпоральным оплодотворением, 1 – из-за изгнания до процедуры, 1 – из-за воздержания после искусственного аборта) и 7 – из-за отзыва согласия согласно французскому законодательству.
b Указывается количество пациентов, за исключением категорий, для которых указано другое числовое значение.
c Указывает на процедуру с переходом на другую процедуру или неудачу.
d Абсолютная разница рисков и 95% ДИ были оценены с помощью обобщенной линейной модели.
e Кровоизлияние количественно определяли с помощью аспирации и/или пакета для сбора крови из подседельного участка.
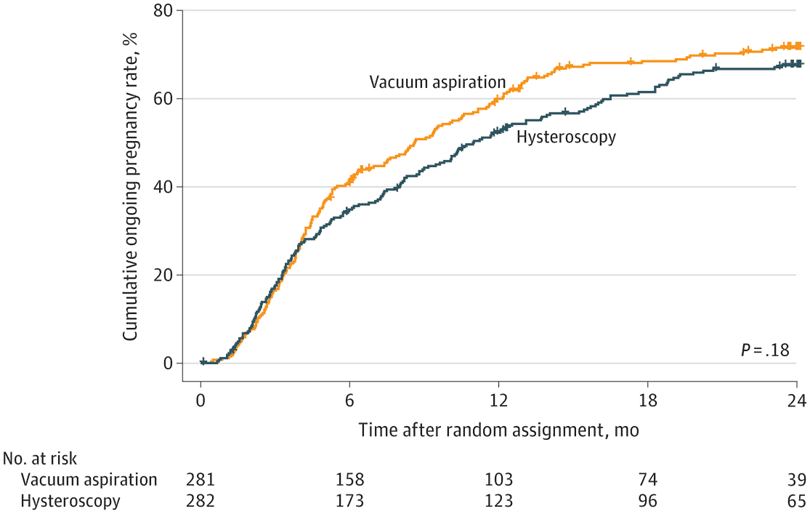
В течение 2-летнего наблюдения в группе женщин, которые намеревались лечиться, 177 участниц (62,8%) в группе гистероскопии и 190 участниц (67,6%) в группе аспирации имели по крайней мере 1 беременность, которая длилась более 22 недель гестации (разница -4,8% [95% ДИ, от -13% до 3,0%]). Не было никакой гетерогенности между центрами. На Рисунке 2 пПредставлен график Каплана-Майера, демонстрирующий, что анализ выживаемости не выявил разницы во времени до зачатия между 2 группами (отношение рисков 0,87 [95% ДИ, от 0,71 до 1,07]; P = 0,18). Не наблюдалось разницы между группами относительно возникновения других вторичных исходов: последующий выкидыш (47 [16,7%] в группе гистероскопии и 36 [12,8%] в группе вакуум-аспирации), последующая внематочная беременность (3 [1,1%] в группе гистероскопии и 4 [1. 4%] в группе вакуум-аспирации), хирургические осложнения по Clavien-Dindo, превышающие или равные 3 степени (10 [3,5%] в группе гистероскопии и 9 [3,2%] в группе вакуум-аспирации), а также хирургические повторные вмешательства для опорожнения матки (7 [2,5%] в группе гистероскопии и 1 [0,4%] в группе вакуум-аспирации), а также хирургические повторные вмешательства для опорожнения матки (7 [2,5%] в группе гистероскопии и 1 [0,4%] в группе вакуум-аспирации) (Таблица 2). Через год после процедуры 88/424 участницы (20,8%) сообщили, что знают о своем лечении; 50 (57%) – правильно.
Рисунок 2. Уровень беременности до 2 лет в рандомизированной популяции
Совокупная длительная внутриматочная беременность продолжительностью более 22 недель гестации в группах гистероскопической и вакуум-аспирации.
Медиана времени наблюдения в группе гистероскопии составляла 307 дней (IQR 102-727 дней), а в группе вакуум-аспирации – 232 дня (IQR 116-611 дней).
При анализе по протоколам 165 пациенток в группе гистероскопии (69,6%) и 190 пациенток в группе аспирации (74,5%) имели по крайней мере 1 беременность продолжительностью 22 недели или более (разница -4,9% [95% ДИ, от -12,8% до 3,0%]; P = 0,23). Анализ выживаемости не выявил существенной разницы во времени до зачатия между 2 группами (отношение рисков 0,85 [95% ДИ от 0,69 до 1,04]).
Обсуждение
Результаты нашего исследования противоречат предыдущим исследованиям, которые накопили низкий или умеренный уровень доказательств преимущества гистероскопической резекции по сравнению с традиционной вакуум-аспирацией.6–13 У женщин со спонтанным неполным абортом, желающих забеременеть как можно скорее, гистероскопическая резекция не улучшает перспективы фертильности по сравнению со стандартной вакуум-аспирацией. Кроме того, выполнение гистероскопической резекции не во всех случаях было возможным и приводило к неудовлетворительному уровню завершения процедуры или повторному вмешательству для опорожнения матки от продуктов зачатия. Ожидалось, что частота осложнений также будет в пользу использования гистероскопии, поскольку эта хирургическая техника позволяет визуализировать полость матки.13 Частота осложнений была низкой в обеих группах, и гистероскопическая резекция не предоставляла преимущества с точки зрения частоты серьезных осложнений. Кроме того, время пребывания в операционной и продолжительность госпитализации были значительно дольше в группе гистероскопии, и хотя результаты не были статистически значимыми, в группе гистероскопии было больше перфораций матки и повторных операций по опорожнению матки. Эти неблагоприятные результаты, а также практические вопросы медицинских расходов и временной нагрузки на пациенток в сочетании с более низким процентом успеха, четко подтверждают неполноценность гистероскопии по сравнению с вакуум-аспирацией.
Преимущества
Одной из сильных сторон нашего исследования является успешное проведение хирургического рандомизированного клинического исследования, которое включало более 550 пациенток с периодом наблюдения 2 года и потерей к моменту наблюдения менее 10%. Все процедуры в этом исследовании выполнялись старшими гинекологическими хирургами, которые регулярно выполняют гистероскопическую резекцию при различных процедурах, а все центры, участвовавшие в исследовании, были референтными центрами эндоскопической хирургии со значительными объемами гистероскопической хирургии. Еще одним преимуществом является надежный критерий, использованный для нашего первичного результата: текущая беременность продолжительностью более 22 недель, что соответствует определению родов.17 Этот результат гораздо ближе к тому, чего хотят родители (ребенок дома) в эту эру результатов, о которых сообщают пациенты, чем большинство суррогатных результатов, таких как уменьшение спаек матки или зачатие внутриматочной беременности.24
Ограничения
Это исследование имеет несколько ограничений. Во-первых, использование одинарного слепого метода можно считать ограничением нашего исследования, хотя двойной слепой метод имел бы прагматические ограничения, учитывая вмешательство. Во-вторых, 11 пациентов пришлось исключить после рандомизации, причем 4 из них – из-за ненадлежащей рандомизации пациентов, которые не соответствовали критериям включения после оценки центра мониторинга спонсором. Это может быть связано с включением пациентов в неотложных состояниях, которые нуждались в быстром вмешательстве. В-третьих, количество участниц, которые перешли с гистероскопии на вакуум-аспирацию, могло ограничить интерпретацию анализа намерения лечиться. Это составляет 8% дисбаланс против гистероскопии, а следовательно, ограничение постфактум возможности продемонстрировать влияние гистероскопии на фертильность. Однако, с прагматической точки зрения, большинство изменений в группах рандомизации были обусловлены невозможностью выполнения запланированной гистероскопической резекции. Кроме того, после исключения этих лиц из анализа по протоколам, результаты исследования не изменились. В-четвертых, это исследование было ограничено хирургическим лечением лиц с неполным самопроизвольным абортом первого триместра беременности. Необходимо с осторожностью обобщать эти результаты на пациенток с персистирующими ретенционными продуктами зачатия после 14 недель гестации.
Заключения
Исследование HY-PER предоставляет доказательства того, что вакуум-аспирация должна оставаться стандартом лечения пациенток с неполным спонтанным абортом в первом триместре беременности. Это исследование, как и другие недавние хирургические исследования, подчеркивает насущную необходимость в оценке часто используемых хирургических методов, несмотря на низкий уровень доказательности.25 Хирургическое лечение путем гистероскопии неполных спонтанных абортов у пациенток, желающих забеременеть снова, не было связано ни с большим количеством последующих родов, ни с лучшим профилем безопасности, чем вакуум-аспирация. Более того, оперативная гистероскопия не во всех случаях была возможной.
Ссылки на источники
- Quenby S, Gallos ID, Dhillon-Smith RK, et al. Miscarriage matters: the epidemiological, physical, psychological, and economic costs of early pregnancy loss. Lancet. 2021;397(10285):1658-1667. doi:10.1016/S0140-6736(21)00682-6
- Smith LF, Ewings PD, Quinlan C. Incidence of pregnancy after expectant, medical, or surgical management of spontaneous first trimester miscarriage: long term follow-up of miscarriage treatment (MIST) randomised controlled trial. BMJ. 2009;339:b3827. doi:10.1136/bmj.b3827
- Ankum WM, Wieringa-De Waard M, Bindels PJ. Management of spontaneous miscarriage in the first trimester: an example of putting informed shared decision making into practice. BMJ. 2001;322(7298):1343-1346. doi:10.1136/bmj.322.7298.1343
- Webster K, Eadon H, Fishburn S, Kumar G; Guideline Committee. Ectopic pregnancy and miscarriage: diagnosis and initial management: summary of updated NICE guidance. BMJ. 2019;367:l6283. doi:10.1136/bmj.l6283
- Ghosh J, Papadopoulou A, Devall AJ, et al. Methods for managing miscarriage: a network meta-analysis. Cochrane Database Syst Rev. 2021;6(6):CD012602.PubMedGoogle Scholar
- Hooker AB, Aydin H, Brölmann HAM, Huirne JA. Long-term complications and reproductive outcome after the management of retained products of conception: a systematic review. Fertil Steril. 2016;105(1):156-64.e1-2. doi:10.1016/j.fertnstert.2015.09.021
- Faivre E, Deffieux X, Mrazguia C, et al. Hysteroscopic management of residual trophoblastic tissue and reproductive outcome: a pilot study. J Minim Invasive Gynecol. 2009;16(4):487-490. doi:10.1016/j.jmig.2009.04.011
- Golan A, Dishi M, Shalev A, Keidar R, Ginath S, Sagiv R. Operative hysteroscopy to remove retained products of conception: novel treatment of an old problem. J Minim Invasive Gynecol. 2011;18(1):100-103. doi:10.1016/j.jmig.2010.09.001
- Sonnier L, Torre A, Broux P, Fauconnier A, Huchon C. Evaluation of fertility after operative hysteroscopy to remove retained products of conception. Eur J Obstet Gynecol Reprod Biol. 2017;211:98-102. doi:10.1016/j.ejogrb.2017.02.003
- Cohen SB, Kalter-Ferber A, Weisz BS, et al. Hysteroscopy may be the method of choice for management of residual trophoblastic tissue. J Am Assoc Gynecol Laparosc. 2001;8(2):199-202. doi:10.1016/S1074-3804(05)60577-4
- Ben-Ami I, Melcer Y, Smorgick N, Schneider D, Pansky M, Halperin R. A comparison of reproductive outcomes following hysteroscopic management versus dilatation and curettage of retained products of conception. Int J Gynaecol Obstet. 2014;127(1):86-89. doi:10.1016/j.ijgo.2014.05.003
- Rein DT, Schmidt T, Hess AP, Volkmer A, Schöndorf T, Breidenbach M. Hysteroscopic management of residual trophoblastic tissue is superior to ultrasound-guided curettage. J Minim Invasive Gynecol. 2011;18(6):774-778. doi:10.1016/j.jmig.2011.08.003
- Vitale SG, Parry JP, Carugno J, et al. Surgical and reproductive outcomes after hysteroscopic removal of retained products of conception: a systematic review and meta-analysis. J Minim Invasive Gynecol. 2021;28(2):204-217. doi:10.1016/j.jmig.2020.10.028
- Smorgick N, Barel O, Fuchs N, Ben-Ami I, Pansky M, Vaknin Z. Hysteroscopic management of retained products of conception: meta-analysis and literature review. Eur J Obstet Gynecol Reprod Biol. 2014;173:19-22. doi:10.1016/j.ejogrb.2013.11.020
- Patsopoulos NA. A pragmatic view on pragmatic trials. Dialogues Clin Neurosci. 2011;13(2):217-224. doi:10.31887/DCNS.2011.13.2/npatsopoulos
- Huchon C, Koskas M, Agostini A, et al. Operative hysteroscopy versus vacuum aspiration for incomplete spontaneous abortion (HY-PER): study protocol for a randomized controlled trial. Trials. 2015;16:363. doi:10.1186/s13063-015-0900-1
- Huchon C, Deffieux X, Beucher G, et al; Collège National des Gynécologues Obstétriciens Français. Pregnancy loss: French clinical practice guidelines. Eur J Obstet Gynecol Reprod Biol. 2016;201:18-26. doi:10.1016/j.ejogrb.2016.02.015
- Fauconnier A, Provot J, Le Creff I, et al. A framework proposal for quality and safety measurement in gynecologic emergency care. Obstet Gynecol. 2020;136(5):912-921. doi:10.1097/AOG.0000000000004132
- Salomon LJ, Nassar M, Bernard JP, Ville Y, Fauconnier A; Société Française pour l’Amélioration des Pratiques Echographiques (SFAPE). A score-based method to improve the quality of emergency gynaecological ultrasound examination. Eur J Obstet Gynecol Reprod Biol. 2009;143(2):116-120. doi:10.1016/j.ejogrb.2008.12.003
- Clavien PA, Barkun J, de Oliveira ML, et al. The Clavien-Dindo classification of surgical complications: five-year experience. Ann Surg. 2009;250(2):187-196. doi:10.1097/SLA.0b013e3181b13ca2
- Casagrande JT, Pike MC. An improved approximate formula for calculating sample sizes for comparing two binomial distributions. Biometrics. 1978;34(3):483-486. doi:10.2307/2530613
- Schulz KF, Grimes DA. Blinding in randomised trials: hiding who got what. Lancet. 2002;359(9307):696-700. doi:10.1016/S0140-6736(02)07816-9
- Bland JM, Altman DG. Survival probabilities (the Kaplan-Meier method). BMJ. 1998;317(7172):1572. doi:10.1136/bmj.317.7172.1572
- Hooker AB, de Leeuw R, van de Ven PM, et al. Prevalence of intrauterine adhesions after the application of hyaluronic acid gel after dilatation and curettage in women with at least one previous curettage: short-term outcomes of a multicenter, prospective randomized controlled trial. Fertil Steril. 2017;107(5):1223-1231.e3. doi:10.1016/j.fertnstert.2017.02.113
- Ramirez PT, Frumovitz M, Pareja R, et al. Minimally invasive versus abdominal radical hysterectomy for cervical cancer. N Engl J Med. 2018;379(20):1895-1904. doi:10.1056/NEJMoa1806395