АВТОР: Lori L. Barr
ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ
Диагностика пре- и постнатальной инфекции ЦНС почти всегда производится клинически. Общие инфекции во время пренатального периода описаны в комплексе TORCH (токсоплазмоз, краснуха, цитомегаловирус [ЦМВ], простой герпес; «O» включает гепатит B, ВИЧ, парвовирус B19, сифилис и герпес-зостер). Перинатальные инфекции обычно вызываются Escherichia coli, стрептококком группы B и моноцитогенами Listeria; все это причины неонатального менингита. Ультразвуковые результаты сходны между этими категориями и могут предполагать инфекционную этиологию в клинически «немых» случаях. В противном случае роль изображения заключается в выявлении осложнений инфекции. Осложнения инфекции включают: абсцесс, кальцификацию, энцефалит, энцефаломаляцию, гидроцефалию, инфаркты, ишемию, мальформацию, минерализующую васкулопатию и образование перегородок внутри желудочков. Некоторые из этих осложнений имеют прогностические значения. У недоношенных новорожденных наличие внутриутробной инфекции и перивентрикулярного геморрагического инфаркта сопряжено с абсолютной летальностью, независимо от проводимого лечения.
Внутриматочная инфекция
Цитомегаловирус
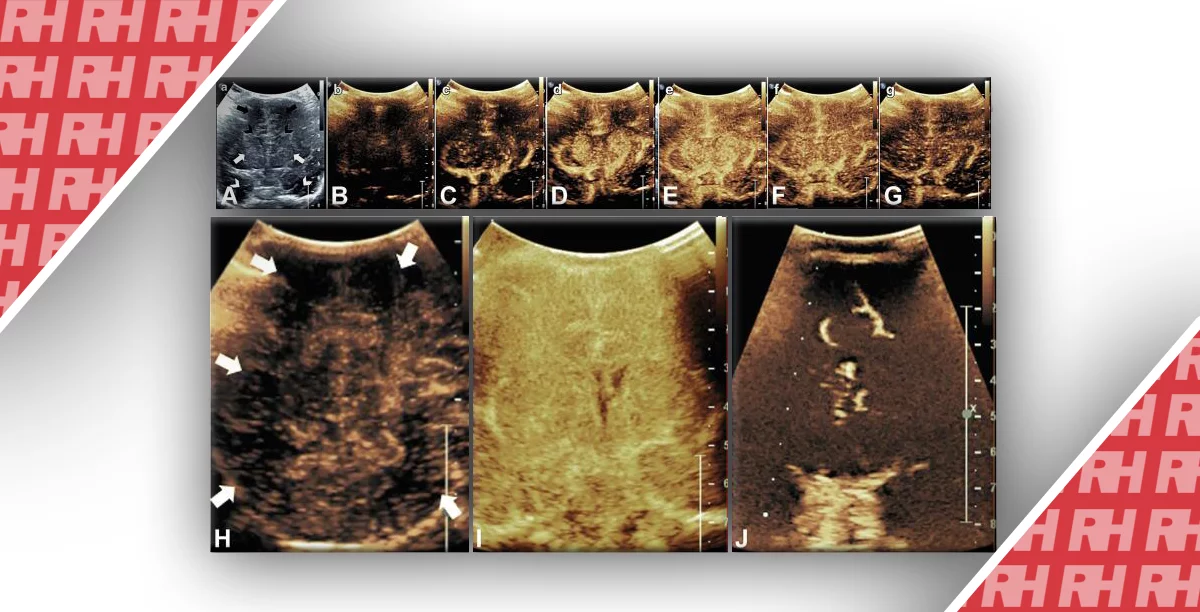
Это наиболее распространенная причина внутриутробной инфекции во всем мире, при этом люди являются единственными носителями, которые обнаружены на сегодняшний день. Этот представитель семейства вирусов герпеса распространяется через жидкости организма, включая грудное молоко. Распространенность рождаемости с вирусом оценивается в 0,7%, а у 12,7% инфицированных новорожденных развиваются клинические признаки инфекции. Постоянные осложнения встречаются у 40% – 58% пациентов с симптомами и у 13,5% пациентов с бессимптомной болезнью. В ЦНС мишенью вируса является зародышевая матрица, поскольку его активность влияет на недифференцированные клетки во время миграции, пролиферации и дифференцировки. Отличительной чертой инфекции является наличие кальцификации, которая может определяться в базальных ганглиях, коре, а также иметь перивентрикулярную субэпендимальную и субкортикальную локализацию. Двусторонние перивентрикулярные очаги кальцификации, окруженные гипоэхогенными кольцами, характерны для ЦМВ-инфекции (рис. 18).
Рис.18. Перивентрикулярная кальцификация. (A) Передняя коронарная проекция демонстрирует многочисленные перивентрикулярные зоны кальцификации, которые соединяют стенки боковых желудочков у младенца с фетальной ЦМВ-инфекцией. (B) Парасагиттальная проекция, оптимизированная для бокового желудочка с субэпендимальними зонами кальцификации. (C) Задняя коронарная проекция демонстрирует дополнительные субэпендимальные зоны кальцификации. Подобные результаты присутствуют при других TORCH инфекциях и при туберозном склерозе.
Другим общими признаками для ЦМВ-инфекции является минерализирующая (лентикулостриарная) васкулопатия, при которой встречаются микроскопические минеральные отложения вдоль глубоких прободающих артерий (веточки средне-мозговой артерии) в базальных ганглиях, что приводит к появлению эхогенных линий в виде подсвечника (рис. 19).
Рис. 19. Минерализирующая (лентикулостриарная) васкулопатия. (A) Парасагиттальная нейросограмма показывает ветвящиеся эхогенные линии минеральных отложений вдоль глубоких прободающих лентикулостриарных сосудов (стрелка). (B) Коронарная проекция демонстрирует расположение отложений в базальных ганглиях (стрел) медиальнее сильвиевой борозды
Эти линии неспецифичны для ЦМВ-инфекции, так как также определяются при асфиксии, сердечном заболевании с цианозом, синдроме Дауна, фетальном алкогольном синдроме, ишемии, неиммунной водянке и трисомии 13. ЦМВ-инфекция также связана с аномалиями миграции и пролиферации/дифференцировки нейронов.
Toxoplasma gondii (Токсоплазмоз)
Токсоплазмоз вызван инвазией протозойной Toxoplasma gondii в организм человека, как правило, путем контакта с инфицированными фекалиями (кошка или домашняя птица, чаще всего в Соединенных Штатах) или путем употребления недостаточно термично обработанного зараженного мяса (говядина, курица, конина, свинина, баранина) или сырых овощей, так как устойчивые ооциты живут в почве. Треть населения мира заражена Toxoplasma gondii. Когда у беременных женщин развивается первичная инфекция, у 90% детей развивается двусторонний хориоретинит, а у половины этих детей наблюдается неврологическая дисфункция. Основными показателями при антенатальной визуализации являются внутричерепные зоны кальцификации в базальных ганглиях и перивентрикулярно.
Краснуха
Программы вакцинации уменьшили количество случаев заражения краснухой, которые развиваются во время беременности, но врожденная краснуха по-прежнему является проблемой общественного здравоохранения во всем мире. Клинические проявления при краснухе для младенцев, инфицированных в течение первых 8 недель беременности, характеризуются катарактой, хориоретинитом, сердечными мальформациями, глухотой, глаукомой, микрофтальмией и микроэнцефалией. Нейросенсорная глухота является отличительной чертой. Ультразвуковые признаки включают минерализующую васкулопатию, субэпендимальные псевдокисты, клеточный дебрис в желудочках, аномалии миграции, гипоплазию мозжечка, стеноз водопровода и задержку миелинизации. Субэпендимальные псевдокисты представляют собой кистоподобные скопления жидкости, которые развиваются в зародышевой матрице в ответ на любое повреждение и являются неспецифичными для инфекционного процесса (рис. 20).
Рис. 20. Субэпендимальные псевдокисты. (A) Парасагиттальная нейросограмма демонстрирует множественные кистозные области вдоль бокового желудочка. (B) Коронарная нейросограмма демонстрирует двусторонние симметричные кистозные области в области зародышевой матрицы.
Герпетическая инфекция
Трансплацентарная передача вирусов простого герпеса 1 и 2 типа составляет лишь около 5% случаев герпеса, который проявляется в неонатальном периоде. Остальные вызваны контактом с серопозитивными носителями или инфицированными поражениями во время, или вскоре после рождения. Эти младенцы поступают в больницу в возрасте от 2 до 4 недель. Инфекционный процесс простого герпеса в неонатальном периоде может варьироваться от легкого, до распространенного. Вовлечение ЦНС происходит в 50%. Характерные симптомы включают лихорадку, раздражительность, заторможенность и судороги. До 70% пациентов с инфекцией ЦНС имеют энцефалит, а летальный исход, если не проводить лечение, составляет более 80%. Нейросонография может выявлять врожденные аномалии, связанные с трансплацентарной передачей (такой же спектр результатов характерен для других внутриутробных инфекций), а также отек мозга, который связан с неонатальной инфекцией. Неоднородная картина перивентрикулярного белого вещества или распространенный отек на фоне стертого рисунка мозговых извилин, щелевидная картина желудочков и грубая эхо-текстура, являются показанием для дальнейшей оценке с помощью МРТ визуализации и спектроскопии. Другие результаты, которые можно получить с помощью сонографии включают геморрагический инфаркт (рис. 21), отек головного мозга и повышенный кровоток к мозговым оболочкам. Мультикистозная энцефаломаляция, кортикальная кальцификация и снижение объема головного мозга являются отдаленными осложнениями.
Рис. 21. Подострый геморрагический инфаркт. Парасагиттальное изображение коры левой теменной области демонстрирует увеличенную извилину с гетерогенной картиной. Скопившиеся элементы крови образовали уровень жидкость/осадок в зоне инфаркта (стрелка).
Менингоэнцефалит
Клинические признаки бактериального менингита минимальны, когда инфекция возникает в неонатальном периоде, но распространенность патологии в отделениях интенсивной терапии новорожденных составляет от 1,3% до 1,4%. Escherichia coli и стрептококк 3-го типа являются характерной причиной инфекционного менингита в неонатальном периоде, при этом клинически пациенты зачастую поступают с судорогами и выпуклым родничком. Геморрагический менингоэнцефалит обычно вызывается Listeria monocytogenes. Совсем недавно как причину развития патологии назвали Bacillus cereus. К заболеванию более предрасположены недоношенные дети мужского пола. Данные визуального исследования включают в себя асимметричные области повышенной эхогенности, представляющие собой очаговый энцефалит или инфаркт; порэнцефалия (наличие кист в полушариях большого мозга), отек головного мозга с нарушением кортикального рельефа или огрублением эхотекстуры; области повышенной эхогенности, равной или большей, чем эхогенность сосудистого сплетения, что указывает на кровоизлияние, повышенная эхогенность борозд, оболочек и стенок желудочков, а также повышенная эхогенность или комплексная картина СМЖ (рис. 22).
Рис. 22. Менингоэнцефалит. (A) Левая парасагиттальная нейросограмма демонстрирует увеличенный боковой желудочек с повышенной эхогенностью эпендимальной оболочки, перегородки и клеточный дебрис. (B) Парасагиттальная нейросограмма у другого младенца демонстрирует сложный абсцесс (A) с окружающим отеком. (C) Коронарная передняя проекция другого младенца с менингитом (Citrobacter) демонстрирует двусторонний сложный субдуральный экссудат, утолщение мягкой и паутинной оболочек мозга, энцефалит с усиленным гетерогенным белым веществом и абсцесс правой лобной доли (A). (D) Правая парасагиттальная проекция того же пациента с менингитом (Citrobacter) демонстрирует абсцесс правой лобной доли (A) и диффузный энцефалит. (E) Левая парасагиттальная проекция того же пациента с менингитом демонстрирует энцефалит височной области с усиленным гетерогенным серым и белым веществом. (F) Коронарная задняя проекция того же пациента с менингитом демонстрирует диффузный двусторонний энцефалит с усиленным гетерогенным белым веществом. Обратите внимание на нечеткую область разжижения, которая проявляется низкой эхогенностью (стрелка).
ПОВРЕЖДЕНИЕ
Пренатальные, перинатальные и послеродовые травмы являются причиной широкого спектра нейросонографических данных, которые варьируются в зависимости от зрелости плода во время повреждения. Если диагностика проводится в предполагаемый период повреждения, то клиническая картина изменяется больше, чем при хронических изменениях, которые наблюдаются в мозге после его восстановления. Особое внимание уделяется недоношенным новорожденным, младенцам с перинатальной асфиксией и на экстракорпоральной мембранной оксигенации. Данные хронического процесса относительно однородны, независимо от формы и типа первоначального повреждения. Хронические признаки травмы включают энцефаломаляцию, выступающие желудочки и экстра-аксиальные (нетипичные) жидкостные пространства, кальцификацию и атрофию (рис.23). Наличие любого из этих признаков без соответствующего анамнеза травмы, гипоксии или инфекции заставляет рассматривать в качестве основной причины неслучайную (бытовую) травму. МРТ исследование и другие инструменты клинической оценки используются для полноценной оценки вероятности насилия.
Рис. 23. Снижение объема белого вещества. Коронарная нейросограмма демонстрирует равномерное истончение белого вещества. Борозды находятся в непосредственной близости от желудочков. Обратите внимание на грубую кальцификацию справа (стрелка).
Внутричерепное кровотечение и перивентрикулярный геморрагический инфаркт
Недоношенные новорожденные подвержены риску внутричерепного кровоизлияния из-за обширного венозного сплетения внутри зародышевой матрицы до 32 недель ГВ. До 20% младенцев весом менее 1500 г подвержены риску. Стрессовые факторы, которые могут привести к кровоизлиянию, включают любой естественный процесс или терапию, которая приводит к снижению церебральной перфузии с последующим восстановлением кровотока с потерей саморегуляция. Характерными примерами являются: аспирация эндотрахеальной трубки, пневмоторакс, гипотонии и миокардиальная усталость. Другие независимые факторы риска включают: ранний сепсис, оплодотворение in vitro и недостаточное (отсутствие) использования антенатальных стероидов при преждевременных родах.
Как только развивается кровоизлияние, нарушается доставка кислорода в мозг. У 15% младенцев с внутрижелудочковым кровоизлиянием развиваются перивентрикулярные геморрагические инфаркты, которые представляют собой венозные инфаркты медуллярных вен в перивентрикулярное белое вещество. Поскольку большинство кровоизлияний являются клинически бессимптомными, всем новорожденным с ГВ менее 30-ти недель или с весом при рождении менее 1500 г рекомендуется скрининговая нейросонография. Только 30% кровоизлияний развивается в течение 24 часов после рождения, а 90% приходится на первую неделю жизни. Если клиническое состояние младенца не ухудшается, скрининговое обследование лучше отложить и провести в возрасте 7-14 дней, и еще раз, когда ребенок достигнет 36-40 недель. Классификация (система оценок) Papile и др. является наиболее широко используемой системой для описания перинатального внутрижелудочкового кровоизлияния. Состояние варьируются от легкого кровотечения каудоталамической борозды зародышевой матрицы (1-й класс) до перивентрикулярного геморрагического инфаркта (4-й класс) (рис. 24).
Рис. 24. Внутричерепное кровоизлияние. (A) Коронарная нейросограмма демонстрирует двустороннюю асимметричную повышенную эхогенность в каудоталамической борозде зародышевой матрицы (стрелка). (B) Левая парасагиттальная проекция демонстрирует такое же кровоизлияние 1-го класса (стрелка). (C) Коронарная нейросограмма у другого недоношенного новорожденного с эхогенной кровью в правом боковом желудочке (B). (D) Правая парасагиттальная нейросограмма того же младенца с кровоизлиянием 2-го класса (B). (E) Коронарная нейросограмма другого младенца с увеличенным левым боковым желудочком, заполненным кровью (B). (F) Левое парасагиттальное изображение показывает «обратную букву С», что представляет собой кровоизлиянии 3-го класса – увеличенный левый боковой желудочек, который весь заполненный кровью. (G) Коронарная нейросограмма другого недоношенного младенца с увеличенным левым боковым желудочком, который заполненный кровью и смежным перивентрикулярным геморрагическим венозным инфарктом (B). (H) На левом парасагиттальном изображении показано кровотечение 4-класса (стрелка).
В 12-летнем динамическом исследовании большой когорты недоношенных новорожденных наличие геморрагии 3-го или 4-го класса было самым сильным предиктором плохого интеллекта.
У недоношенных детей также существует риск кровоизлияний в задние ямки, которые почти всегда упускаются из виду, если только при нейросонографии не используется передний родничковый подход. Предпочтительный метод для оценки кровоизлияния в задней ямке является сонография через проекцию сосцевидного отростка (см. Рис. 14). Как только выявлено кровоизлияние, проводится еженедельное контрольное обследование для того, чтобы идентифицировать осложнения на ранней стадии, например, гидроцефалию. В недавнем исследовании выявлено, что гидроцефалия развивалась у 21% пациентов и была связана с меньшей функциональной независимостью в возрасте 5 лет.
Перивентрикулярная лейкомаляция
Если из-за воспаления или ишемии у недоношенных детей снижается церебральный кровоток, незрелая олигодендроглия белого вещества подвержена риску травмы, что называется перивентрикулярная лейкомаляция. У 60% недоношенных новорожденных развивается неврологический дефицит, при этом самая распространенная причина – перивентрикулярная лейкомаляция. Среди основных причин развития выделяют сепсис, очень низкий вес при рождении, юный ГВ и сердечные заболевания. Ишемизированные области могут иметь полностью нормальную нейросонографическую картину или проявляться в виде пятнистых областей повышенной эхогенности белого вещества, также могут иметь области с геморрагическими изменениями (что диагностируется тогда, когда аномальная эхогенность равна или больше эхогенности сосудистого сплетения) (рис. 25).
Рис. 25. Перивентрикулярная лейкомаляция. (A) Коронарная нейросограмма недоношенного младенца с респираторным дистресс-синдромом демонстрирует небольшие пятнистые области повышенной эхогенности в перивентрикулярном белом веществе слева (стрелка). (B) Левая парасагиттальная проекция перивентрикулярной лейкомаляции (стрелка).
Со временем области ишемии могут исчезнуть без потери нейронов в отдаленном периоде или развиваются порэнцефалические кисты. Кистозная перивентрикулярная лейкомаляция является одной из трех основных ультразвуковых находок (остальные две – кровоизлияние 3-й и 4-й степени и очаговый инфаркт), которые были связаны с церебральным параличом у недоношенных детей высокого риска.
Использование вспомогательных акустических окон, таких как сосцевидный отросток, задний родничок и большое затылочное отверстие расширяет возможность идентифицировать зоны, которые подвержены риску.
Гипоксически-ишемическая энцефалопатия
Два доношенных младенца на каждые 1000 живорождений страдают от системной перинатальной асфиксии, а от 15% до 20% умирают. Еще 25% имеют постоянные нейропсихические осложнения. Неврологическая заболеваемость с 1975 года не изменилась, хотя показатели выживаемости у этих пациентов увеличились. Быстрая идентификация пациентов, которым можно было бы с эффективностью провести раннее терапевтическое лечение, имеет решающее значение для изменения этой тенденции. Локализация процесса у доношенных младенцев отличается от таковой у недоношенных новорожденных и, как правило, локализуется в коре головного мозга в сосудистых или жидкостных пространствах. Нейросонография является недостаточно эффективным методом исследования наличия или отсутствия гипоксически-ишемической энцефалопатии и отдаленного прогнозирования. Поскольку данный метод мобильный и часто используется у нестабильных пациентов, важно знать признаки, которые указывают на наличие патологии. Эти признаки включают: усиление эхогенности мозга, огрубление мозговой эхотекстуры, облитерацию окружающих жидкостных пространств и сглаживание рельефа (рис. 26).
Рис. 26. Отек мозга. Коронарная нейросограмма младенца, у которого развился отек мозга на ЭКМО. Обратите внимание на грубую эхотекстуру мозга и сглаживание рельефа мозга. Противоположность рисунку 23.
Тяжелая гипоксия приводит к увеличению или снижению показателей резистентности (< 50 или > 90), которые достоверно измеряются с помощью транскраниальной доплерографии. Выполнение магнитно-резонансной томографии, диффузионной тензорной визуализации и спектроскопии являются золотыми стандартами при лечении этой популяции пациентов.
Экстракорпоральная мембранная оксигенация
Экстракорпоральная мембранная оксигенация (ЭКMO) остается основой для лечения детей грудного и раннего возраста с респираторной недостаточностью. В младенчестве причинами, которые приводят к респираторной недостаточности, являются: сепсис, аспирация мекония, легочная гипоплазия и врожденная диафрагмальная грыжа. Канюлю помещают через правую внутреннюю яремную вену в правое предсердие. Кардиопульмональный шунт позволяет крови проходить через оксигенатор наружной мембраны, а затем возвращаться в дугу аорты через канюлю в правой общей сонной артерии. Можно также использовать веновенозные катетеры, чтобы кровь двигалась в правое предсердие и из правого предсердия. ЭКМО-терапия имеет показатель выживаемости 76% и очень высокую частоту тяжелой неврологической инвалидности в 13%. Младенцы при ЭКМО постоянно получают антикоагулянты и подвергаются риску развития внутричерепного кровоизлияния, а также негеморрагических изменений паренхимы и экстра-аксиальных жидкостных полостей, которые являются предвестниками будущей неврологической инвалидности. Пока роднички открыты, выполняется базовая сонография до начала ЭКМО. Пациенты не являются кандидатами для ЭКМО-терапию, если наблюдаются тяжелые аноксически-ишемические травмы, большие инфаркты или внутрижелудочковые кровоизлияния, превышающие 2-й класс. Ежедневное ультразвуковое сканирование проводится для оценки развития кровоизлияния. Любое кровоизлияние выше 1-го класса является причиной прекращения терапии. Следует отметить, что кровоизлияние, которое развивается на фоне приема антикоагулянтов, не является таким эхогенным, как кровоизлияние, которое встречается у младенцев с нормальными факторами свертывания крови. Наличие образования, которое не было замечено на предыдущей сонограмме, может быть единственным признаком того, что произошло кровоизлияние (рис. 27).
Рис. 27. Кровоизлияние в базальные ганглии при ЭКМО. Коронарная нейросограмма на один день позже, чем на рисунке 26. Мозг менее отечный, о чем свидетельствует появление рельефа поверхности. В базальных ганглиях определяются изоэхогенные геморрагии (H), слева немного больше, чем справа. У пациентов на антикоагуляционной терапии кровоизлияние может быть изоэхогенным по отношению к мозгу.
Неслучайна (бытовая) травма
Главной причиной заболеваемости и смертности среди детей, подвергшихся насилию, является черепно-мозговая травма. Ультразвуковое сканирование может выявлять необъяснимые субдуральные выпоты или неспецифические кортикальные структуры, что может насторожить медицинскую бригаду о возможности неслучайной (бытовой) травмы (рис. 28).
Рис. 28. Неслучайна (бытовая) травма. (A) Коронарная сонограмма демонстрирует эхогенный ушиб лобно-височный части мозга слева. Обратите внимание на разницу в ширине мозговых оболочек сбоку (стрелки). Более широкие мозговые оболочки слева связаны с субдуральной гематомой. (B) Коронарная нейросограмма младенца демонстрирует широкую нечеткую картину глубокого субарахноидального пространства с двух сторон, слева картина хуже, чем права. (C) Выпирающие бифронтальные экстра-аксиальные скопления жидкости, справа больше, чем слева. Если в анамнезе нет инфицирования или травмы, необходимо учитывать неслучайную (бытовую) травму.
Дифференциальным диагнозом необъяснимого выпячивания субдуральной СМЖ является доброкачественная макрокрания, когда субарахноидальное пространство над обеими мозговыми поверхностями увеличивается за счет желудочков нормального размера, родовой травмы или предшествующей инфекции. МРТ помогает выявлять элементы крови в экстра-аксиальных жидкостных объектах, когда они диагностируются.
ОПУХОЛЬ
Большинство опухолей ЦНС, которые выявляются в младенчестве, являются супратенториальными (65%) и чаще всего астроцитомами (30,5%). Твердые новообразования в головном мозге чаще всего являются гиперэхогенными (рис. 29), при этом также можно увидеть и вторичные признаки отека и эффект наличия новообразования или гидроцефалии.
Рис. 29. Высокодифференцированная астроцитома. Интраоперационная коронарная проекция левой лобной доли со стороны левого фронтальной области. Серп мозга (F) проходит от вершины слева к передним рогам боковых желудочков. Очень трудно отличить опухоль (Т) от окружающего отека на границе серого/белого вещества.
МРТ визуализация является золотым стандартом для предоперационной диагностики. Интраоперационная нейросонография продолжает играть значительную роль в лечении этих младенцев, поскольку протяженность резекции и гистология являются двумя наиболее важными прогностическими факторами.
РЕЗЮМЕ
Нейросонография была, и будет по-прежнему оставаться первичным скрининговым методом диагностики у младенцев в связи с ее низкой стоимостью, мобильностью и безопасностью. С развитием 3D-технологий, достижениями в количественных алгоритмах и внедрении контрастирования в ультразвуковое исследование, в будущем могут быть получены дополнительные полезные эффекты этого метода у постели пациента. Для проведения исследований рекомендуем использовать аппарат от компании GE Voluson E8.
Предлагаем изучить наш каталог товаров, чтобы выбрать УЗИ аппарат, который отвечает Вашим профессиональным требованиям. Мы предоставим детальную консультацию, звоните или оставляйте заявку на сайте.