Основные моменты
- Перекрут яичника (ПЯ) – редкое явление во время беременности.
- Если это случается, большинство случаев перекрута яичников обычно случаются в первом триместре.
- На поздних сроках беременности диагноз ПЯ ставится чрезвычайно редко и является более сложным.
- Для пациентов с клиническим подозрением на перекрут придатков матки, которые не могут быть диагностированы с помощью сонографических методов, МРТ следует использовать как альтернативный метод визуализации.
Резюме
Вступление и значение
Редкое расстройство, называемое перекрут яичников (ПЯ) во время беременности, может нанести вред как матери, так и плоду. Благоприятными факторами для развития заболевания являются увеличенные яичники, свободная подвижность и длинная ножка, несмотря на то, что его генез до конца не изучен. Когда для лечения бесплодия применяют стимуляцию яичников, частота заболевания возрастает. Магнитно-резонансная томография и ультразвук являются примерами диагностических методов визуализации (МРТ).
Презентация случая
26-летняя женщина с 33-недельной беременностью обратилась в наше отделение неотложной помощи с острой, сильной болью в левой паховой области. Лабораторные анализы были без особенностей, за исключением лейкоцитоза (18,800/мкл) с нейтрофильным сдвигом. Радиолог провел ультразвуковое исследование живота и малого таза, результаты которого выявили объемное увеличение левого придатка. Для установления окончательного диагноза пациентке выполнили МРТ, которая выявила массивное увеличение и перекрут левого яичника с большими участками некроза. Пациентке успешно выполнили лапароскопическую аднексэктомию с сохранением беременности. Пациентка родила здорового ребенка, послеродовой период проходил без осложнений.
Обсуждение
Этиология ПЯ по большей части неизвестна. Любая тенденция к ротации подвешивающей связки яичников и собственной связки яичников должна рассматриваться как возможная этиология. Распространенность ПЯ среди беременных женщин занижена и определяется небольшими ограниченными исследованиями.
Вывод
Перекрут яичника следует включать в дифференциальную диагностику пациенток с подозрением на острый живот на поздних стадиях беременности. Кроме того, МРТ следует использовать как альтернативный метод диагностики у пациенток с нормальными сонографическими данными.
Ключевые слова:
Перекрут яичника Беременность Боль в животе Некроз Магнитно-резонансная томография Отчет о клиническом случае
1. Вступление
Одной из самых частых причин обращения в отделение неотложной помощи (ОНП) является тазовая и абдоминальная боль. Боль в животе и тазу у женщин может возникать по разным причинам, но перекрут яичника (ПЯ) является одной из них, которая, если ее не лечить, может привести к значительной заболеваемости [1]. Перекрут яичника – это полный или частичный поворот придатка вокруг его сосудистой оси или ножки. Благоприятными факторами являются большие яичники, свободное движение и длинная ножка, хотя конкретная причина неизвестна [2]. После стимуляции яичников во время экстракорпорального оплодотворения заболеваемость возрастает [3]. У пациенток, обратившихся в ОНП с острой болью в животе, частота ПЯ составляла 3 % [4]. Частота ПЯ во время беременности неизвестна, но некоторые исследования оценивают ее как 1-5/10 000 [1], [2], [5]. ПЯ является более распространенным, в частности, в первом триместре беременности [5].
Из-за физиологических и анатомических изменений, которые происходят во время беременности, ПЯ может быть сложнее диагностировать и ошибочно принять за другие заболевания, такие как острый аппендицит, гиперстимуляция яичников, разрыв кисты желтого тела и обструкция мочевыводящих путей [6], [7]. Вспомогательные методы диагностики могут включать магнитно-резонансную томографию (МРТ), допплерографию и ультрасонографию (УЗИ) (МРТ) [7]. Этот клинический случай был зарегистрирован в соответствии с Критериями SCARE [8].
2. Презентация случая
Наша пациентка – первая беременность, 26-лет с одноплодной спонтанной беременностью в сроке 33 недели и 4 дня, поступила в ургентное родильное отделение в связи с острым приступом сильной боли в левой подвздошной ямке, интенсивность которой возрастала и продолжалась 7-часовой период. Пациентка отрицает иррадиацию боли или любые факторы, которые ее усиливают или ослабляют, и оценивает ее на 9/10 баллов по числовой шкале боли. Пациентка регулярно посещает женскую консультацию; последний визит был неделю назад. По словам пациентки, у нее не было тошноты, рвоты, жалоб на расстройства кишечника или мочеиспускания, вагинальных выделений или кровотечений. Пациентка не сообщила об онкологических заболеваниях в личном и/или семейном анамнезе, об остром, повторном или прекращенном приеме лекарств, аллергии, генетических или психосоциальных проблемах. Тщательный обзор прошлых медицинских и хирургических историй не выявил никаких записей о заболеваниях, хирургических процедурах или любых предыдущих госпитализациях.
При поступлении пациентка получила парацетамол с минимальным обезболиванием, а физикальное обследование показало, что пациентка полностью в сознании, бодра, ориентирована, без лихорадки и стабильна, с нормальными жизненными показателями, за исключением легкой тахикардии и точки максимальной болезненности в левом нижнем квадранте живота. Матка была гладкой, без признаков сократимости.
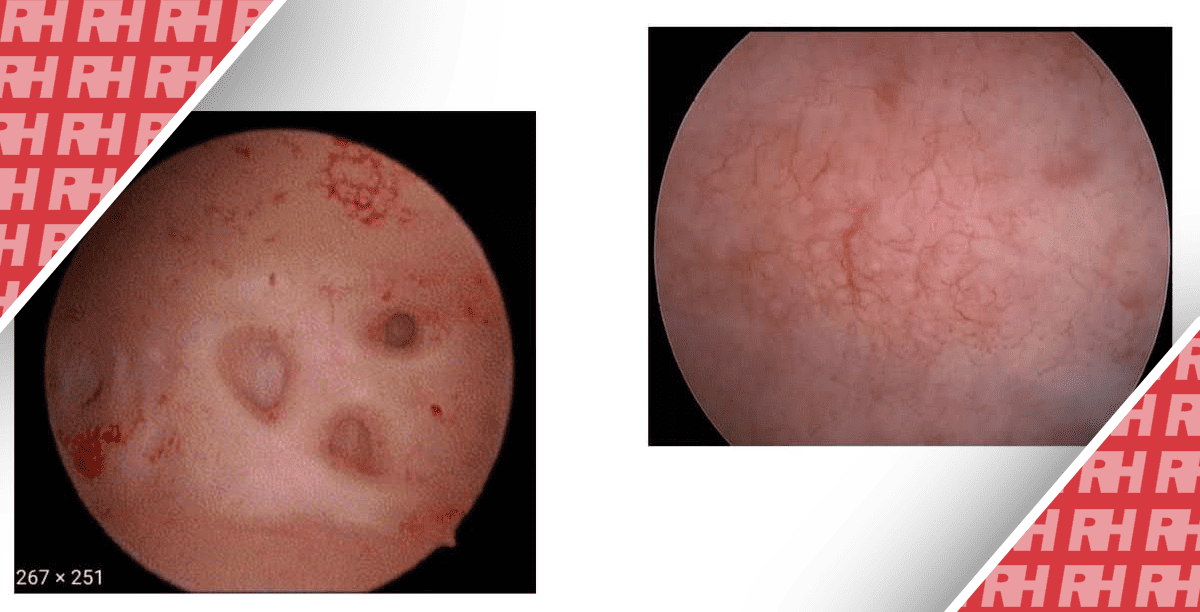
Лабораторные исследования были без особенностей, за исключением лейкоцитоза (18,800/мкл) с нейтрофильным сдвигом (референтный диапазон 6,000-16,000/мкл). Анализ мочи был в норме. Ультрасонография (УЗИ) органов брюшной полости и малого таза, выполненная рентгенологом, показала объемное увеличение левого придатка (рис. 1). УЗИ выявило единственный жизнеспособный плод с ориентировочным весом 1600 г. Кардиотокография (КТГ) показала наличие нормального сердцебиения плода без сокращений или замедлений. Однако, допплерометрия яичника не показала наличия кровотока. Для установления окончательного диагноза пациентке выполнили магнитно-резонансную томографию (МРТ) органов малого таза, которая показала массивное увеличение левого яичника размерами 9 см × 7,2 см × 5. 5 см с ориентировочным объемом 186 см3, расположенное в левой верхней части живота; также отмечались множественные гиперинтенсивные участки разного размера, указывающие на некроз; скрученные ножки яичников были заметны при аксиальной и коронарной проекциях и были окружены небольшим количеством свободной жидкости Правый яичник выглядел нормальным по размеру и положению, а в полости малого таза не было свободной жидкости. Все эти признаки указывали на перекрут левого яичника (рис. 2). Решение об оперативной лапароскопии было принято после получения согласия пациентки. Пациентка была полностью проконсультирована относительно неудачного исхода операции с возможным ургентным переходом к лапаротомной цистэктомии и преждевременному кесареву сечению. Пациентке было начато внутримышечное введение дексаметазона по 24 мг в сутки в соответствии с нашим локальным протоколом созревания легких плода, а также назначено медроксипрогестерона ацетат за несколько часов до процедуры и еженедельно после нее вплоть до родов.
Рисунок 1
Рисунок 2
3. Оперативное и послеоперационное лечение
Пациентку уложили в лежачее положение, катетеризировали мочевой пузырь и под общей анестезией установили три лапароскопических порта. Обнаружено, что левый яичник был диффузно некротизирован и трижды перекручен (рис. 3). Поэтому была выполнена левая овариоэктомия. Затем проведено удаление ранее введенного газа из живота и удаление катетера Фолея. Кожу закрыли монокриловыми швами. Были соблюдены все меры предосторожности при проведении лапароскопической процедуры на поздних сроках беременности: наклон на левый бок, чтобы избежать нарушения кровообращения матери и плода и материнской гипотензии, открытый лапароскопический доступ, использование очень низкого давления углекислого газа примерно 13 мм рт.ст., а также минимальные лапароскопические манипуляции во время процедуры, чтобы свести к минимуму любые опасные задевания и смещения тяжелой матки. Процедуру выполнял консультант отделения акушерства и гинекологии. Резекционная ткань была отправлена на гистопатологическое исследование, которое выявило мертвую некротизированную доброкачественную ткань, что подтвердило перекрут яичника и исключило другие возможные заболевания. Пациентка наблюдалась со значительным улучшением клинического состояния без каких-либо осложнений или неблагоприятных событий. В конце концов, через шесть недель, на 39 неделе, после спонтанных родов женщина родила здорового ребенка с весом при 3650 г.
Рисунок 3
4. Обсуждение
Редко неотложные гинекологические состояния возникают из-за ПЯ [5]. Перекручивание придатка на ножке в основном приводит к стазу венозного кровотока, что, в свою очередь, вызывает ишемию и некроз, поскольку нарушается артериальный кровоток [4]. Хотя точная распространенность во время беременности является неопределенной, некоторые исследования оценивают ее как 1-5/10 000 [2], [5]. Она является более распространенной, в частности, в первом триместре беременности [5].
Паренхима яичника испытывает сильные застойные явления, инфаркт и геморрагический некроз вследствие перекрута яичника вокруг своей оси или ножки, что также влияет на сосудистые структуры [4]. Хотя точная этиология перекрута яичников неизвестна, было замечено, что длинная маточная труба и длинная собственная связка яичника являются факторами, способствующими возникновению перекрута. Эти особенности способствуют перекручиванию придатков [4], [9]. Потенциальные факторы риска включают использование вспомогательных репродуктивных технологий, кисты и образования яичников, индукцию овуляции и предыдущий перекрут придатков [10]. Хотя частота ПЯ возрастает во время стимуляции яичников для ЭКО, как в нашем случае, распространенность этих пациентов недостаточно известна [3].
Более длинный мезотелий придатков, большая подвижность слепой или дистального отдела подвздошной кишки, более высокая частота перекрутов яичников и придатков справа по сравнению с левой стороной, а также ограничение движений придатков сигмовидной кишкой слева способствуют более высокой частоте перекрутов яичников и придатков справа [6], [10]. В нашей ситуации мы обнаружили, что левый яичник был разорван.
Пациенты с ПЯ часто имеют внезапную, сильную тазовую боль (90 % случаев), которая может сопровождаться другими признаками и симптомами, включая лейкоцитоз или придаточное образование (86 %-95 %) или тошноту и рвоту (47 %-70 %) [10]. Как следствие, пациентка поступила в наше отделение с невыносимой болью в паху.
Из-за отсутствия четких признаков и симптомов и широкого спектра других заболеваний органов брюшной полости, ПЯ трудно диагностировать [5], [11]. Из-за физиологических и анатомических изменений, которые происходят во время беременности, ПЯ сложнее идентифицировать и часто путается с другими заболеваниями, такими как дивертикулит, разрыв кисты желтого тела, гиперстимуляция яичников, дивертикулит, воспалительные заболевания органов малого таза, обструкция мочевыводящих путей и аппендицит [4], [6]. Анатомическое смещение органов брюшной полости, вызванное увеличенной маткой, обычно затрудняет клиническое обследование.
Лучшим методом визуализации первой линии для определения причины боли в животе во время беременности считается УЗИ. Однако из-за смещений, вызванных увеличением матки и таза, во втором и третьем триместрах сложно увидеть яичники [6]. Сонографические наблюдения при ПЯ включают периферически распределенные фолликулы, извитую сосудистую ножку, свободную жидкость вокруг яичника, увеличенные яичники (>5 см) и признак “whirlpool” или признак водоворота, закручивания [4]. Кроме увеличенного яичника, обследование нашей пациентки больше ничего не выявило. В зависимости от тяжести и времени перекрута, допплеровское УЗИ может не выявить диагноз. На ранних стадиях перекрута могут быть нарушены только венозные и лимфатические потоки, тогда как артериальный кровоток может быть не нарушен вообще. Как следствие, само лишь наличие данных кровотока не исключает ПЯ. По данным Bacanakgil и соавт., у 60 % лиц с ПЯ результаты допплеровского УЗИ были нормальными [4].
Альтернативным методом визуализации для диагностики ПЯ является МРТ. МРТ хорошо переносится во время беременности и может быть полезной для оценки поражений придатков, не поддающихся сонографии. По сравнению с УЗИ, МРТ позволяет более четко увидеть структуру опухоли придатков или инвертированной ножки [7], [12]. Среди МРТ-находок ПЯ – симптом “whirlpool”, периферически расположенные кисты, отек стромы, кровоизлияние в яичник, перекрученная ножка яичника, утолщение стенки маточной трубы (>10 мм), симметричное и асимметричное увеличение толщины стенки кисты яичника, а также ипсилатеральное отклонение матки [10]. Некоторые из этих находок касались и нашей пациентки. По данным Béranger-Gibert и соавт. у пациенток с острым тазовым дискомфортом МРТ имеет точность диагностики перекрута придатков матки >80 %. [12]. В нашем случае мы также заметили, что МРТ обеспечивает более точную диагностику перекрута придатков матки, чем УЗИ.
По данным научной литературы, период между госпитализацией и операцией составляет от 6 до 15,5 ч, а в первом триместре беременности он может быть даже значительно меньше. Время между появлением симптомов и операцией, однако, может составлять несколько дней [13]. Наш случай нуждался в лапароскопическом обследовании и лечении в среднем через 7 ч (1-24 ч) из-за острых симптомов или постоянных жалоб, что позволило нам все же сохранить фертильность.
Даже для яичников, которые уже ишемизированы, лапароскопическая деротация перекрута придатков рекомендуется как первый вариант терапии, поскольку в 73 % случаев деторсия является достаточной для сохранения функции яичников. По данным Arena и соавт., аднексэктомия необходима, когда в сосудах яичника вообще отсутствует кровоток [14]. В нашей ситуации избежать аднексэктомии не удалось.
Для предотвращения рецидива перекрута придатков можно выполнить лапароскопическую стабилизацию придатков (овариопексию) или укорочение собственной связки яичника, но это должно быть скорее исключением, чем правилом [15], [16]. Hasson et al. в своем ретроспективном анализе рецидивов наблюдали частоту рецидивов 19,5 % у беременных женщин и 9,1 % у небеременных женщин; однако 73,2 % беременных женщин и 20,8 % небеременных женщин до перекрута использовали ВРТ [17].
5. Вывод
Важным заболеванием, которое следует учитывать при дифференциальной диагностике беременных пациенток, попадающих в отделение с выраженным абдоминальным дискомфортом, является перекрут яичников, что может привести к заболеваемости матери и плода. Диагноз ПЯ встречается редко и является более сложным на поздних стадиях беременности. Выкидышей и вероятных воспалительных реакций органов брюшной полости можно избежать при условии правильной диагностики и своевременного лечения, особенно у молодых женщин, которые хотят сохранить свою фертильность. Несмотря на то, что УЗИ является часто используемым диагностическим инструментом, оно может не дать точной оценки придаточных структур. Для пациенток с клиническим подозрением на перекрут придатков, который нельзя диагностировать с помощью сонографических методов, следует использовать МРТ как альтернативный метод визуализации.
Ссылки на источники
- J.J. Robertson, B. Long, A. Koyfman
Myths in the evaluation and management of ovarian torsion
J. Emerg. Med., 52 (4) (2017), pp. 449-456 - A. Nasiri, S. Rahimi, E. Tomlinson
Ovarian torsion in pregnancy: a case report
Gynecol. Obstet. Case Rep., 3 (2017), p. 2 - P.A. Romanski, et al.
Association between peak estradiol levels and ovarian torsion among symptomatic patients receiving gonadotropin treatment
J. Assist. Reprod. Genet., 34 (2017), pp. 627-631 - O. Torsiyonu, T. Merkezin, Y. Deneyimi
Ovarian torsion: 10 years’ experience of a tertiary medical center
Age, 33 (13.8/11) (2018), p. 69 - M. Mathew, et al.
Torsion of normal adnexa in the third trimester of pregnancy mimicking acute appendicitiS
Reprod, 3 (2017), pp. 54-56 - C. Li, et al.
Torsion of normal-sized ovary during late pregnancy: a case report and review of the literature
J. Obstet. Gynaecol. Res., 44 (11) (2018), pp. 2110-2114 - T. Singh, et al.
Spectrum of magnetic resonance imaging findings in ovarian torsion
Pol. J. Radiol., 83 (2018), pp. 564-575 - R.A. Agha, et al.
The SCARE 2020 guideline: updating consensus surgical CAse REport (SCARE) guidelines
Int. J. Surg., 84 (2020), pp. 226-230 - B. Vaswani, M. Laddad
Torsion of ovarian cyst during pregnancy–a case report
J. Evol. Med. Dent. Sci., 5 (93) (2016), pp. 6897-6899 - C. Ozer, et al.
A case report in the third trimester pregnancy: ovarian torsion, a rare cause of acute abdomen
Ann. Case Rep., 207 (2018), pp. 1-3 - M.J. Morton, M. Masterson, B. Hoffmann
Case report: ovarian torsion in pregnancy–diagnosis and management
J. Emerg. Med., 45 (3) (2013), pp. 348-351 - S. Béranger-Gibert, et al.
Diagnostic value of MR imaging in the diagnosis of adnexal torsion
Radiology, 279 (2) (2016), pp. 461-470 - N. Smorgick, et al.
The clinical characteristics and sonographic findings of maternal ovarian torsion in pregnancy
Fertil. Steril., 92 (6) (2009), pp. 1983-1987 - S. Arena, et al.
Ovarian torsion in in vitro fertilization–induced twin pregnancy: combination of doppler ultrasound and laparoscopy in diagnosis and treatment can quickly solve the case
Fertil. Steril., 92 (4) (2009)
p. 1496. e9–1496 e13 - T.J. Child, N.R. Watson, W.L. Ledger
Sequential bilateral adnexal torsion after a single cycle of gonadotropin ovulation induction with intrauterine insemination
Fertil. Steril., 67 (3) (1997), pp. 573-575 - V.N. Weitzman
Prevention of recurrent adnexal torsion
Fertil. Steril., 90 (5) (2008)
p. 2018. e1-2018. e3 - J. Hasson, et al.
Comparison of adnexal torsion between pregnant and nonpregnant women
Am. J. Obstet. Gynecol., 202 (6) (2010)
p. 536. e1–536 e6